Общий наркоз при пересадки роговицы

Все материалы на сайте подготовлены специалистами в области хирургии, анатомии и профильных дисциплинах.
Все рекомендации носят ориентировочный характер и без консультации лечащего врача неприменимы.
Автор: Аверина Олеся Валерьевна, к.м.н., врач-патолог, преподаватель кафедры паталогической анатомии и патологической физиологии для Операция.Инфо ©
Кератопластика – это операция пересадки донорской роговицы тем пациентам, у которых никакие консервативные методы лечения не могут устранить проблемы с роговой оболочкой.
Роговица – часть наружной оболочки глаза. Она представляет собой тонкую прозрачную сферичную мембрану перед зрачком и радужной оболочкой. Диаметр ее примерно 11,5 – 12 мм. Толщина ее в центре 0,5 мм, по краям – до 1 мм. Роговица – сложная структура, она состоит из пяти слоев:

структура роговицы глаза
Наружный многослойный эпителий. Наружный эпителий неороговевающий, способен к быстрой регенерации, поэтому при повреждении только эпителиального слоя рубцов не образуется.
- Мембрана Боумена – поверхностный слой стромы, передняя пограничная мембрана. Это бесклеточная структура, при ее повреждении образуется рубец.
- Строма. Занимает 90% толщины роговицы. Состоит из параллельно расположенных волокон коллагена, между которыми расположены молекулы хондроитинсульфата.
- Десцеметова мембрана.
- Эндотелий. Это внутренний слой эпителия, состоит из одного слоя клеток и не способен к регенерации.
Роговица не имеет собственных сосудов, зато прекрасно иннервирована: почти к каждой клетке эпителия подходит нервное волокно. Обмен веществ в роговице осуществляется непосредственно при взаимодействии с окружающим воздухом снаружи и жидкостью передней камеры изнутри.
Отсутствие сосудов в роговице неблагоприятно сказывается на репаративных процессах в ней, но в то же время – это благоприятный фактор для трансплантации. Роговица в трансплантологии – самая благодарная ткань, отторжение ее происходит намного реже, чем других органов и тканей.
Заболевания роговицы
Роговица – это первая линза, через которую лучи света попадают в наш глаз. В то же время роговица первая принимает на себя все агрессивные воздействия окружающей среды, поэтому заболевания роговой оболочки встречаются очень часто. Кроме того, роговица анатомически тесно связана с конъюнктивой, склерой и сосудистой оболочкой глаза, поэтому при инфекциях этих оболочек она также часто вовлекается в этот процесс.

помутнение роговицы
Заболевания и травмы роговой оболочки имеют своим исходом помутнение или рубец, что приводит к нарушению прозрачности и снижению зрения. До 50% причин слепоты – это помутнения роговицы.
В мире 40 млн пациентов нуждаются в пересадке роговицы.
Заболевания роговицы классифицируются:
1.Аномалии развития.
- Приобретенные.
- Врожденные.
2. Дистрофические процессы.
- Врожденные.
- Приобретенные.
3. Воспалительные заболевания (кератиты).
4. Опухоли.
Обследования перед операцией
Исследуют роговицу биомикроскопическим методом. С помощью щелевой лампы можно выявить характер, размеры и глубину патологии, рассмотреть слои роговицы.
Используют также специальные методы:
- Пахиметрия – измерение толщины роговицы.
- Видеокератоскопия.
- Соскоб роговицы с последующим микробиологическим исследованием.
- Биопсия роговицы.
Виды кератопластики
В зависимости от толщины пересаживаемого лоскута (полной или частичной) кератопластика бывает:

виды кератопластики
Сквозная. Больная роговица полностью заменяется донорской.
- Послойная (задняя или передняя). Донорской тканью замещается не вся масса роговицы, а только часть.
По цели операции:
- Оптическая пересадка – замена помутневшей роговицы на прозрачную с целью восстановления прохождения световых лучей и улучшения зрения.
- Лечебная – для лечения кератитов, при неэффективности консервативного лечения.
- Пластическая – замена дистрофически измененной роговицы при ее истончении.
- Косметическая – замена помутневшей роговицы только с косметической целью, на слепом глазу.
Показания к кератопластике
- Кератоконус.
- Дистрофии, дегенерации.
- Рубцы роговицы.
- Бессосудистое бельмо.
- Тяжелые кератиты.
- Врожденные аномалии.
- Буллезная кератопатия.

Донорский материал
Забор роговицы у донора проводится в течение суток после смерти. Перед взятием ткани проводят предварительный осмотр с помощью биомикроскопии. Роговицу не забирают в случаях:
- Смерти от неизвестной причины.
- Если известно о наличии у умершего инфекций: ВИЧ, гепатиты, генерализованная инфекция крови, сифилис.
- У умерших от заболеваний крови.
- У младенцев.
- У лиц старше 70 лет.
- У умерших от инфекционных заболеваний мозга и мозговых оболочек.
- При наличии воспалительных или опухолевых заболеваний глаз.
Трепанацию донорской роговицы производят максимально широко, потом перед пересадкой из нее выкраивают лоскут необходимого размера. Трансплантат помещают в специальный контейнер и хранят в жидкой консервирующей среде. Жизнеспособность роговицы в такой среде сохраняется до 5-7 дней.
Ткань роговицы проверяют на наличие инфекций, производится микроскопия, определение оптической чистоты и жизнеспособности.
Хранятся трансплантаты в глазных банках, имеющихся в крупных офтальмологических центрах.
Ввиду недостаточно согласованного законодательства забор роговицы от доноров не проходит в тех объемах, которые необходимы для обеспечения всех нуждающихся в пересадке.
В глазных банках ведутся листы ожидания пациентов. При появлении подходящей ткани пациент срочно вызывается на операцию.
Подготовка к кератопластике
Пациент тщательно обследуется перед операцией в стандартном объеме. При наличии хронических заболеваний необходима консультация узких специалистов и проведение лечения для достижения компенсации жизненно важных функций.

При наличии заболеваний глаз, которые могут неблагоприятно повлиять на прогноз после пересадки, также проводится их лечение. Это такие заболевания:
- Аномалии век.
- Воспалительные заболевания конъюнктивы и склеры.
- Увеит.
- Некомпенсированная глаукома.
Лечение инфекционного поражения глаза очень важно, так как пересаженный трансплантат может также воспалиться. Перед операцией производят посев отделяемого из конъюнктивы, выявляют возбудитель и чувствительность к антибактериальным препаратам. Начинают лечение с антибиотика широкого спектра действия, затем корректируют с учетом результатов посева.
При вирусных поражениях назначаются противовирусные препараты внутрь и наружно.
Ход операции сквозной кератопластики
Операцию проводят обычно под общим наркозом, иногда возможно проведение и под местной анестезией.
Веки фиксируются векорасширителями.
Перед удалением роговицы определяют размер необходимого трансплантата, прикладывая трепаны разного размера (от 7 до 8,5 мм). Размер пересаженного лоскута должен быть на 0,25 мм больше по диаметру зоны трепанации.
Необходимый лоскут выкраивают из корнеосклерального заготовленного лоскута.
Для защиты хрусталика закапывают в глаз пилокарпин (для сужения зрачка).
Производят удаление пораженной роговицы реципиента. Разрез роговицы осуществляют ручным или вакуумным трепаном (круговой нож). Трепаном обычно производят неполный разрез, завершают его алмазным ножом и ножницами.

ход операции
После удаления роговицы возможно проведение необходимых манипуляций в передней камере глаза: рассечение рубцов и спаек, пластика радужки, удаление помутневшего хрусталика с имплантацией интраокулярных линз, передняя витрэктомия.
Затем прикладывается донорский трансплантат и фиксируется к роговице реципиента сначала четырьмя узловыми швами, а затем непрерывным швом. Используется тончайшая шелковая или нейлонная нить.
Передняя камера заполняется физраствором. После операции под конъюнктиву вводится раствор антибиотика и глюкокортикоида.
Видео: cквозная кератопластика
Послойная кератопластика
Послойная кератопластика применяется в тех случаях, когда поражены не все слои роговицы.
В таком случае роговицу рассекают до середины или до ¾ толщины, затем производят расслоение ее (вручную или автоматическим кератотомом). Роговицу донора также расслаивают до нужного слоя.
Трансплантат фиксируют непрерывным швом.
Относительно новые виды послойной кератопластики – глубокая передняя послойная кератопластика и эндотелиальная (задняя) кератопластика.
- Глубокая передняя кератопластика – это вид операции, при котором удаляется почти вся толщина роговицы, кроме десцеметовой мембраны и эндотелия. Сохранение собственного эндотелия уменьшает риск отторжения донорской ткани.
- Задняя послойная кератопластика – это замена только задних слоев роговицы. Производится в случаях поражения роговой оболочки со стороны эндотелия.
Послойная кератопластика технически сложнее сквозной, но риск отторжения трансплантата при ней значительно ниже. Применение фемтосекундного лазера облегчает расслоение роговицы на нужном уровне, поэтому с внедрением данной технологии показания к послойной кератопластике все более расширяются.
Видео: послойная кератоплатика
Лазерная кератопластика
Наиболее передовая технология кератопластки на сегодняшний день – это фемтосекундная лазерная кератопластика. Эта технология стала впервые применяться в 90-х годах 20-го века.
 Фемтосекундный лазер – это высокоскоростной лазер с минимальным по времени периодом воздействия (1 фемтосекунда – это одна квадриллионная часть секунды). За эту долю секунды производится выброс тепловой энергии огромной мощности, образуются пузырьки газа, которые мягко отслаивают ткань на заданном уровне, причем уровень можно задать довольно точно в любом самом микроскопическом размере. При этом окружающие ткани не страдают.
Фемтосекундный лазер – это высокоскоростной лазер с минимальным по времени периодом воздействия (1 фемтосекунда – это одна квадриллионная часть секунды). За эту долю секунды производится выброс тепловой энергии огромной мощности, образуются пузырьки газа, которые мягко отслаивают ткань на заданном уровне, причем уровень можно задать довольно точно в любом самом микроскопическом размере. При этом окружающие ткани не страдают.
При заборе роговицы у донора фемтосекундный лазер делает идеально точный и ровный разрез заданных размеров. Контур края роговичного лоскута также может быть задан с помощью компьютера. Применяются прямой, грибовидный, шляповидный, зигзагообразный профиль.
При удалении поврежденной роговицы у реципиента также можно задать ожидаемые размеры трепанации роговицы. Край получается идеально ровный. Донорская роговица подшивается зведообразным швом. Рассчитанные на компьютере размеры роговичного лоскута минимизируют в дальнейшем развитие послеоперационного астигматизма и глаукомы.
Лазерная кератопластика длится около 40 минут, проводится в крупных специализированных центрах, может проводиться в амбулаторных условиях под местной анестезией.
Основные преимущества лазерной кератопластики:
- Идеально ровный край пересаживаемой роговицы способствует более быстрому заживлению без рубцов.
- Заданные параметры размеров трансплантата позволяют минимизировать развитие деформаций роговицы.
- Уменьшается риск инфекционных осложнений.
- Операция менее травматична, в связи с этим сокращаются сроки реабилитации.
Послеоперационный период
Несколько дней после операции пациент находится под наблюдением. Ему назначаются гормоны (дексаметазон внутривенно и субконъюнктивально), антибиотики, заживляющие препараты.
На несколько дней глаз закрывается повязкой.

пересадка помутненной роговицы
После выписки пациенту даются рекомендации инстилляций в конъюнктивальную полость:
- Растворов гормонов для снижения реакции отторжения трансплантата. Стероидные гормоны назначают по убывающей схеме в течение года.
- Растворов антибиотиков.
- Слезозаменителей.
- Геля декспантенола.
Период реабилитации после операции длится до года. Зрение восстанавливается не сразу. Какое-то время пациент ощущает искажения видимых образов и светобоязнь. Средние сроки стабилизации зрения – 2-3 месяца, иногда – больше.
На период реабилитации врач подбирает временные корригирующие очки.
В течение нескольких месяцев после операции необходимо соблюдать некоторые ограничения и рекомендации:
- Не выполнять тяжелую физическую работу.
- Избегать яркого света, носить солнцезащитные очки.
- Избегать контакта с респираторными инфекциями.
- Не париться в бане.
- Не тереть, не давить на глаза.
- Не спать на боку со стороны прооперированного глаза и на животе.
- Избегать загрязненных помещений и пыли.
- Строго применять назначенные капли.
Швы снимаются в сроки 9-12 месяцев после операции.
Возможные осложнения кератопластики
1. Ранние осложнения.
- Плохое заживление раны.
- Раздражение от швов.
- Фильтрация жидкости через швы.
- Выпадение радужки.
- Увеит.
- Присоединение инфекции.
- Повышение внутриглазного давления.
2. Поздние осложнения.
- Астигматизм (это состояние неравномерной кривизны роговицы).
- Глаукома.
- Несостоятельность швов.
- Переход первичного патологического процесса на трансплантат.
- Отторжение донорской роговицы.
Отторжение трансплантата
 Отторжение пересаженного роговичного лоскута происходит в 5 – 30% случаев. Иногда несостоятельность трансплантата может возникнуть уже через несколько дней после операции (ранняя реакция). В этих случаях наблюдается быстрое помутнение пересаженной ткани.
Отторжение пересаженного роговичного лоскута происходит в 5 – 30% случаев. Иногда несостоятельность трансплантата может возникнуть уже через несколько дней после операции (ранняя реакция). В этих случаях наблюдается быстрое помутнение пересаженной ткани.
В 50% случаев реакция отторжения возникает в течение 6 месяцев после операции. Реже, но возможна реакция отторжения и в более поздние сроки (через несколько лет).
Различают эпителиальное и эндотелиальное отторжение. Эпителиальное отторжение начинается с поверхностного эпителия и протекает более благоприятно, легко поддается местному лечению.
Эндотелиальное отторжение прогностически более неблагоприятно, так как эндотелий практически не регенерирует.
Основные симптомы:
- Боль в глазу.
- Резкое снижение остроты зрения.
- Покраснение глаза.
- Повышенная чувствительность к свету.
При подозрении на реакцию отторжения применяют иммуносупрессивную терапию. При неэффективности – возможна повторная кератопластика или кератопротезирование.
Отзывы пациентов
Отзывы пациентов, перенесших кератопластику, в основном положительные. Острота зрения повышается в 95% случаев, хотя и не всегда до ожидаемого уровня. Некоторым людям кератопластика просто вернула возможность видеть свет.

Стоимость
Кератопластика относится к высокотехнологичной медпомощи. Данную операцию можно провести бесплатно при получении квоты в региональном Министерстве здравоохранения.
Цены на проведение платной кератопластики разнятся в зависимости от вида операции, ранга клиники, применяемого оборудования, объема вмешательства. В среднем стоимость кератопластики – от 100 тысяч рублей. Примерно столько же стоит и донорский материал.
Источник
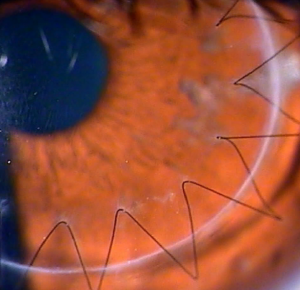
Пересадка роговицы глаза: визуализация швов
Пересадка роговицы (кератопластика) – это микрохирургическая операция, выполняется при помощи операционного микроскопа. Хирург удаляет центральную часть роговицы больного и заменяет ее роговицей здорового донора. Вмешательство длится от тридцати минут до полутора часов и может быть сделано под общим обезболиванием или под местной анестезией.
Всего несколько лет назад пересадка роговицы была синонимом “сквозной кератопластики”, при выполнении которой заменяется вся толщина роговицы. Сегодня существует способ заменить определенные части роговицы, в зависимости от различных патологий, которые поражают глаз.
Ни один из органов чувств не является для человека столь же важным, как глаза. Ведь именно через них люди получают основную информацию об окружающем мире. Потому потеря зрения или даже его сильное ухудшение всегда воспринимается человеком как несчастье.
К сожалению, существует немало факторов, приводящих к слепоте – травмы, воздействие некоторых химических веществ (например, метанола или ряда лекарственных средств), врожденные или приобретенные патологические изменения в глазу, инфекционные поражения глаз, осложнения различных заболеваний (в частности, сахарного диабета). Патологии роговицы занимают не последнее место среди причин полной или частичной потери зрения.
К счастью, в двадцатом веке начала интенсивно развиваться новая область медицины – трансплантология, предметом которой является пересадка органов и тканей от одного человека к другому. Благодаря достижениям в этой сфере стала возможной замена патологически измененных и утративших свои функции органов здоровыми. Это улучшает качество жизни человека и освобождает его от имеющихся проблем.
Сегодня врачи способны успешно сделать пересадку многих органов и тканей, в том числе и роговицы. Что же собой представляет такая операция, когда она нужна и каковы ее результаты?
Замена роговицы глаза под микроскопом.
Когда требуется замена роговицы глаза
Роговица представляет собой естественную сферическую линзу, играющую важнейшую роль в восприятии глазом зрительной информации. Она имеет сложную структуру и состоит из поверхностного слоя эпителиальной ткани, мембраны Боумена – бесклеточного образования, расположенного непосредственно под внешним эпителием и стромы – основной части роговицы, состоящей из коллагеновых волокон. За стромой расположена десцеметова мембрана, покрытая внутренним слоем эпителия.
Кровеносные сосуды в роговице отсутствуют, зато в большом количестве имеются нервные окончания, подходящие практически к каждой из клеток эпителиальной ткани.
Отсутствие локальной кровеносной системы в роговице является благоприятным для трансплантации фактором, так как нет необходимости в сложной процедуре соединения сосудов при пересадке. Вообще, замена роговицы является одной из самых простых операций в трансплантологии, так как риск отторжения ткани после ее проведения значительно ниже, чем в случая пересадки других органов.

Пациент перед операцией по замене роговицы глаза
Роговица напрямую соприкасается с окружающей средой и потому уязвима перед такими повреждающими факторами, как механические и химические воздействия, излучения, патогенные микроорганизмы и т.д. Кроме того, она связана с конъюнктивой, а также с белочной и сосудистой оболочкой. Потому воспаления и другие патологические процессы в этих частях глаза могут переходить на нее.
Повреждения и патологии роговой оболочки приводят к образованию помутнений и рубцов, результатом чего становится ухудшение зрения. Потому травмы и заболевания роговицы являются распространенными причинами нарушений зрения различной степени, вплоть до его полной потери. В 50% случаев слепота наступает именно из-за проблем роговой оболочки. Консервативные способы лечения повреждений роговицы не всегда приводят к желаемому результату, и в некоторых случаях требуется ее замена.
Существуют следующие виды патологий роговой оболочки, способных привести к потере ее прозрачности и, как следствие, к слепоте:
- Рубцы и помутнения, возникающие в результате механических травм, термического воздействия и действия агрессивных химических веществ.
- Врожденные нарушения развития роговой оболочки, такие как кератоконус или кератоглобус.
- Врожденная либо приобретенная дистрофия.
- Деформация роговицы.
- Послеоперационные осложнения.
- Воспаления различной природы, называемые кератитами.
- Новообразования в виде кист, фистул и т.д.
Широко известным патологическим изменением роговицы является бельмо – помутнение роговой оболочки, возникшее в результате рубцевания ткани на почве ее язвенного поражения. Выглядит бельмо как белесое пятно, часто полностью охватывающее роговицу.
В ряде жарких стран распространенной причиной повреждения роговицы, приводящего к слепоте, является трахома – инфекционная болезнь глаза, вызываемая мельчайшей бактерией, относящейся к хламидиям. Зараженность населения трахомой в некоторых странах столь велика, что борьба с этим заболеванием возведена в ранг важнейших государственных задач.
Все болезни и повреждения роговицы, приводящие к уменьшению ее прозрачности и серьезному нарушению ее функций, могут быть показаниями ее замене, если лечение иными способами не вызывает заметного улучшения зрения.
Как проводится операция по пересадке роговицы глаза
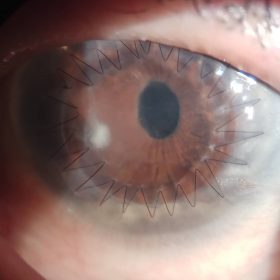
Пациент после трансплантации роговицы глаза
История трансплантации роговой оболочки насчитывает уже более ста лет. Первая удачная операция по замене роговицы глаза была проведена еще в 1905 году. Но прошли долгие десятилетия, прежде чем такая процедура прочно вошла в офтальмологическую практику. Из-за несовершенства техники проведения, а также отсутствия важных знаний и практических наработок, операция давала длительный положительный результат лишь при пересадке малых, размером не более двух миллиметров, участков оболочки. В прочих случаях вскоре после трансплантации наступало помутнение пересаженной ткани. Лишь тогда, когда были усовершенствованы методы консервации глазных тканей, способы наложения швов и хирургические материалы, замена роговицы стала широко практикуемой офтальмологической процедурой, каждый год восстанавливающей зрение тысячам пациентов.
Огромный вклад в развитие глазной трансплантологии – кератопластики – внесли советский ученый академик Владимир Филатов и выдающийся американский врач-офтальмолог испанского происхождения Рамон Касторвьехо.
В зависимости от площади пересаживаемой ткани, трансплантация роговицы глаза может быть полной или частичной.
В настоящее время в офтальмологии применяются следующие виды замены роговой оболочки:
- Сквозная пересадка роговицы.
- Послойная трансплантация роговицы глаза.
Чаще всего применяется первый способ проведения операции. Суть его состоит в замене поврежденной ткани донорским материалом по всей глубине роговой оболочки. Показаниями для проведения такой процедуры являются полное помутнение роговицы, а также ее врожденные патологии (например, кератоконус), травматические повреждения, омертвение ткани, атрофия.
Послойная трансплантация применяется при поверхностном характере повреждения роговой оболочки. Такая операция состоит в замене пораженных областей роговицы прозрачной тканью, взятой от донора. Здоровые участки оболочки при этом не затрагиваются.
Вне зависимости от применяемого способа кератопластики, замена роговой оболочки включает в себя два этапа – подготовку к операции и непосредственно саму пересадку.
Подготовка к трансплантации роговицы глаза
При подготовке к операции пациент должен пройти тщательный медосмотр для исключения противопоказаний к пересадке роговой оболочки. Противопоказаниями могут являться как проблемы общего состояния организма, так и заболевания самих глаз. В число первых входят:
- дефицит витаминов в организме;
- патологии обмена веществ;
- болезни, вызванные бактериальными и вирусными инфекциями;
- беременность;
- почечные патологии;
- зубные болезни;
- заболевания носоглотки;
- гайморит;
- нарушения психики;
- и т.д.
Замена роговицы допустима при закрытой форме туберкулеза легких.
К глазным болезням, являющимся противопоказаниями к трансплантации, относятся:
- болезни кожи век;
- патологические процессы в прилегающих к глазнице тканях, например, воспаления;
- заболевания мейбомиевых желез;
- конъюнктивиты;
- болезни слезных желез;
- заворот век;
- неправильный рост ресниц;
- аномальное строение век и их сращение друг с другом либо поверхностью глазного яблока.
- запущенная глаукома.
Пересадка искусственной роговицы на данный момент используется только у кошек и собак. Ученые активно ищут способы внедрения применения этого метода на человеке.
При наличии у пациента тех заболеваний, при которых операция противопоказана, вначале производится их лечение (если таковое возможно). Так, в случае врожденного сифилиса больному назначается как минимум два-три курса специального лечения с применением тканевых лекарственных средств и пенициллина.
Трахома не является противопоказанием для трансплантации, но наиболее благоприятным периодом для пересадки является четвертая стадия болезни – когда воспалительный процесс завершен и произошло рубцевание тканей.
Когда проблемы, являющиеся противопоказаниями к трансплантации, устранены, проводится обследование роговой оболочки для установления характера, площади и глубины патологических изменений. Для этого используется щелевая лампа. Кроме того, измеряют толщину роговицы, делают с нее соскоб для исследования на предмет инфекционного заражения, делают биопсию ткани.
Как выполняется сквозная пересадка роговицы
При пересадке роговой оболочки, как правило, применяется общий наркоз. В некоторых случаях операция выполняется и под местным обезболиванием.
После анестезии производится фиксация век с помощью специального приспособления. Затем определяют величину удаляемой области роговицы, и в соответствии с результатом устанавливают требуемые размеры трансплантата. Диаметр пересаживаемого лоскута должен на 0.25 миллиметра превышать размер удаляемого участка. После этого лоскут трансплантата нужной величины вырезают из заготовки.
При проведении операции обеспечивают защиту хрусталика. Для этого сужают зрачок с помощью пилокарпина, закапываемого в глаз.
Для удаления патологически измененной части роговицы применяют трепан, которым предварительно надрезается роговая оболочка. Окончательное отделение удаляемой ткани производится с помощью алмазного ножа или ножниц.
В некоторых случаях после удаления пораженной зоны роговой оболочки требуется проведение дополнительных хирургических процедур в передней глазной камере.
После замены роговицы производится заполнение передней глазной камеры физиологическим раствором и наложение швов. Для фиксации трансплантата используется очень тонкая нить из шелка или нейлона. Когда трансплантация полностью завершена, пациенту делают инъекцию антибактериального и гормонального препарата под конъюнктиву.
Как проводится послойная трансплантация роговицы глаза
Этот вид хирургического вмешательства состоит в неполной замене роговой оболочки при локальном поражении некоторых ее слоев. При проведении операции производится рассечение роговой оболочки на половину или три четверти ее толщины. Лоскут для трансплантации получают путем выделения нужного слоя из донорской роговицы. Для фиксации пересаженной ткани используется непрерывный шов.
Не так давно в практику вошли и такие виды послойной трансплантации, как
- Глубокая передняя трансплантация, при которой производится удаление пораженной зоны роговой оболочки практически на всю глубину – вплоть до десцеметовой мембраны и эндотелиального слоя. Из-за того, что у пациента сохраняются глубокие слои роговицы, риск отторжения трансплантата снижается.
- Задняя послойная трансплантация – когда заменяются только задние слои оболочки. Применяется такая операция при патологических изменениях роговицы со стороны, обращенной внутрь глаза.
Послойный способ замены роговицы является более сложной операцией, чем сквозная трансплантация. Выполняется такое хирургическое вмешательство с помощью лазера, обеспечивающего точность при расслоении роговицы. Но опасность отторжения трансплантата при этом способе проведении операции меньше, чем в случае традиционной кератопластике. Потому послойная трансплантация все больше и больше входит в офтальмологическую практику.
Глаз после пересадки роговицы
В течение нескольких дней после трансплантации за состоянием пациента наблюдают врачи. Для предотвращения инфекционных и других осложнений ему назначают гормональные, антибактериальные и заживляющие средства. На эти дни пациенту на глаза накладывается повязка.
После того, как пациент выписался из клиники, ему нужно закапывать в глаза растворы стероидных препаратов, обеспечивающих снижение опасности отторжения трансплантата, противобактериальных средств, заменителей слез и геля декспантенола.
Продолжительность реабилитационного периода составляет порядка одного года. У пациента может возникать искаженное зрительное восприятие объектов и негативная реакция глаз на свет. Однако такие эффекты считаются допустимыми. Зрение стабилизируется спустя два-три месяца после операции. Иногда для этого требуется больший срок.
В течение реабилитационного периода пациент должен носить корригирующие очки, подобранные ему врачом.
В первые месяцы после замены роговицы пациент должен соблюдать предписанный режим, а именно:
- Исключить сильные физические нагрузки.
- Защищать глаза от яркого света ношением затемненных очков.
- Избегать контактов с людьми, страдающими заболеваниями, передающимися воздушно-капельным путем.
- Отказаться от посещения парной бани.
- Не совершать механических воздействий на глаза.
- Не ложиться спать на живот и на ту сторону тела, на которой находится подвергшийся хирургическому вмешательству глаз.
- Воздерживаться от входа в запыленные помещения и от выхода на улицу в сухую ветреную погоду.
- Строго выполнять назначенное медикаментозное лечение.
Снятие швов производится спустя девять-двенадцать месяцев после замены роговицы.
Отторжение роговицы после пересадки
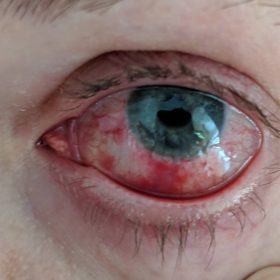
Отторжение роговицы после пересадки
При наличии врачебных ошибок, плохом соблюдении больным предписанного режима, попадании в глаз инфекции, тканевой несовместимости и т.д. после пересадки роговицы могут возникнуть различные осложнения, в том числе и отторжение трансплантата. Отторжение может начаться в течение первых дней после хирургического вмешательства. В этой ситуации характерным симптомом процесса является резкое помутнение трансплантата.
Половина случаев отторжения имеет место в первые полгода послеоперационного периода, но у некоторых пациентов пересажена ткань начинает отторгаться спустя несколько лет.
Отторжение может начинаться как с эпителиального, так и с эндотелиального слоя. Первый случай представляет собой меньшую проблему, чем второй – процесс легко купируется с помощью местной терапии.
О начале отторжения свидетельствуют следующие симптомы:
- болезненные ощущения в глазу;
- быстрое заметное ухудшение зрения;
- покраснение глазного яблока;
- светобоязнь.
Если у пациента появились признаки отторжения, то ему назначают иммунодепрессанты. Если такая терапия не дала желаемых результатов, то производится повторная трансплантация донорского материала, либо пересадка искусственной роговицы.
Сколько стоит пересадка роговицы глаза
Трансплантация роговой оболочки является дорогостоящей хирургической процедурой, так как требует высокого уровня квалификации хирурга и применения высокотехнологичных инструментов. Средняя стоимость самой операции составляет 100000 рублей. Цена трансплантата приблизительно такая же.
Вместе с тем, существует возможность бесплатного проведения операции. Для этого пациент должен встать на очередь в местном департаменте Минздрава.
Источник