О циклит глаза лечение
 Циклит – это воспалительный процесс в ресничном теле глаза. Патология может возникать в любом возрасте, в том числе и у детей, но чаще всего встречается у лиц в возрастном диапазоне 20-40 лет. Длительность заболевания составляет от 3 до 6 недель при протекании в острой форме и до 2-3 месяцев при хроническом заболевании. Пик заболеваемости приходится на холодное время года.
Циклит – это воспалительный процесс в ресничном теле глаза. Патология может возникать в любом возрасте, в том числе и у детей, но чаще всего встречается у лиц в возрастном диапазоне 20-40 лет. Длительность заболевания составляет от 3 до 6 недель при протекании в острой форме и до 2-3 месяцев при хроническом заболевании. Пик заболеваемости приходится на холодное время года.
Циклит может быть врожденным заболеванием, в том случае, если он передается от матери к ребенку во время его внутриутробного развития.
Причины циклита
Заболевание может быть вызвано следующими факторами:
- травматические повреждения зрительных органов;
- перенесенные инфекционные или вирусные заболевания (грипп, корь, стафилококковая инфекция, синусит, тонзиллит);
- туберкулез;
- венерические болезни;
- нарушения обмена веществ;
- ревматоидные состояния;
- эндокринные и иммунные расстройства;
- сильное переохлаждение.
Циклит может возникать как осложнение хирургических операций на глазном яблоке, а также в результате перенесенного стресса или тяжелых физических нагрузок.
Симптомы болезни
Признаки заболевания могут возникнуть как на одном глазу, так и на обоих. Пациент испытывает болезненные ощущения, усиливающиеся при надавливании глаз, у него наблюдается покраснение, появление пелены перед взором и повышенная слезоточивость глаз. При осмотре обычно выявляют небольшое ухудшение остроты зрения.
Для циклита также характерны специфические признаки развития воспалительного процесса. К ним относятся появление преципитатов на задней поверхности роговицы и помутнение стекловидного тела.
Один из признаков – изменение цвета радужки глаза. Она приобретает необычный рыжеватый или зеленоватый цвет. Зрачки сужаются и плохо реагируют на свет. При наличии гнойного экссудата образуется серая или желтая полоска. При воспалении радужки диагностируют иридоциклит.
Еще один характерный признака циклита – снижение показателей глазного давления. При остром начале заболевания часто отмечают противоположную картину – глазное давление повышается.
Осложнения
При отсутствии лечения циклит может осложняться:
- помутнением хрусталика и снижением остроты зрения;
- образованием спаек и заращением зрачка;
- отслойкой сетчатки;
- глаукомой или катарактой;
- атрофией глазного яблока;
- потерей зрения.
Самостоятельное лечение циклита недопустимо! При первых признаках его появления необходимо обращаться за помощью к врачу-офтальмологу.
Диагностика
Для того, чтобы определить наличие воспаления, прежде всего производят внешний осмотр состояния глазных яблок больного. Диагностические меры также включают проверку зрения, измерение уровня глазного давления, УЗИ глазных яблок, офтальмоскопию.
Поскольку циклит очень часто развивается на фоне инфекционных или вирусных заболеваний, для уточнения диагноза и дальнейшего лечения важно определить болезнь, спровоцировавшуют воспаление. С этой целью назначают сдачу биохимических анализов крови и мочи, коагулограму, пробы для выявления системных заболеваний, диагностику для выявления возбудителя болезни.
Пациенту могут быть рекомендованы дополнительные консультации отоларинголога, ревматолога, дерматовенеролога и других специалистов. Если циклит протекает на фоне заболевания сахарным диабетом, необходимо лечение у эндокринолога.
Лечение циклита
Лечение заболевания должно быть начато своевременно и быть комплексным. Прежде всего, предусматривается терапия, направленная на лечение заболевания, спровоцировавшего циклит как осложнение.
Пациенту назначают:
- антибиотики, сульфаниламидные препараты, антивирусные средства;
- препараты для снятия воспаления и признаков аллергии;
- средства для расширения зрачка;
- иммунномоделирующие препараты и поливитамины;
Лекарственные средства могут быть назначены в виде капель или мазей, иногда виде инъекций. При комплексном лечении назначают процедуры физиотерапии (электрофорез, магнитотерапия) и лазерное лечение. При развитии осложнений показано хирургическое вмешательство.
Прогноз заболевания и профилактика
При своевременно начатом лечении прогноз течения болезни в целом благоприятный. В дальнейшем существует риск переход болезни в хроническую форму с рецидивами заболевания. Хронический циклит протекает обычно на фоне обострения основного заболевания.
В качестве профилактики циклита необходимо вовремя выявлять и лечить заболевания его спровоцировавшие, избегать переохлаждения и стрессовых ситуаций. Комплексные профилактические меры предотвращают не только рецидивы воспаления, но и минимизируют риск снижения зрения.
Источник
Циклит – заболевание, характеризующееся возникновением воспалительного процесса ресничного тела. Заболевание требует своевременной диагностики, иначе не удастся избежать его осложнений, некоторые из которых грозят пациенту существенным снижением остроты зрения.
Что это такое
Циклит – воспалительное заболевание ресничного (или цилиарного) тела глаза. Патологический процесс способен переходить на другие структуры органа зрения, что представляет опасность при данном заболевании. Патология чаще диагностируется у детей и лиц молодого возраста. Пожилые люди болеют реже.
Причины возникновения
Имеется много причин развития циклитов. Патогены могут проникать из внешней среды через роговицу или через склеру. Также заболевание может развиться при наличии очагов инфекции в самом организме. В таких случаях патогены проникают в орган зрения через кровоток.
Инфицирование цилиарного тела также происходит при травмах глаза, опухолях, при воспалении других структур органа зрения.
Классификация
- Циклит бывает одно- и двусторонним.
- Заболевание чаще протекает остро, но может перейти в хроническое течение (чередование обострений и ремиссий).
- По этиологии циклиты подразделяются на инфекционные и неинфекционные.
Возможные осложнения
Воспалительный процесс нередко переходит на радужку, поскольку она расположена близко к цилиарному телу. В таких ситуациях выставляется диагноз иридоциклит.
Другие возможные осложнения: повышение внутриглазного давления (глаукома), помутнение хрусталика (катаракта), отслойка и разрыв сетчатки в результате нарастающего отека. Может снижаться острота зрения, но слепоты после перенесенного циклита не возникает. Она может стать следствием других осложнений заболевания – речь идет в первую очередь о катаракте и глаукоме.
Симптомы циклита, диагностика
Пациенты предъявляют жалобы на боли в глазу, которые чаще усиливаются ночью. Слизистая оболочка пораженного глаза становится гиперемированной, отмечается слезотечение, снижение остроты зрения.
Болевой синдром может распространяться на область лба, верхней и нижней челюсти. Пациенты боятся яркого света, у них отмечается сужение зрачка.
Общее состояние пациента, как правило, не страдает. У больных циклитом редко отмечается симптоматика общей интоксикации в виде повышения температуры, общей слабости.
Диагностика начинается со сбора анамнеза и общего осмотра. Затем следует полное офтальмологическое исследование пациента. Обязательно измерение внутриглазного давления и осмотр щелевой лампой.
Во время диагностики при циклите врач обнаруживает воспалительные клетки в передней камере органа зрения в виде взвеси, которая опалесцирует при осмотре. Сами клетки могут оседать на дне камеры. На задней поверхности роговицы оседают белковые частицы в виде преципитатов.
При циклите внутриглазное давление чаще всего понижается, но бывают случаи, когда оно повышенное. Нередко отмечается помутнение хрусталика пораженного глаза. Обязательна офтальмоскопия, то есть осмотр глазного дна.
Кроме этого, пациентам назначается общий анализ крови и мочи, биохимия крови. При необходимости проводится консультация стоматолога, оториноларинголога. Как дополнительный метод исследования может применяться компьютерная томография (для исключения опухоли), иммунологические реакции для определения возбудителя. С этой целью также применяется метод посева патологического отделяемого.
Лечение циклита
Лечение циклита проходит амбулаторно, назначается врачом-офтальмологом. Перечень препаратов следующий:
- Пациентам назначаются нестероидные противовоспалительные препараты – Нимесулид, Декскетопрофен, Кетонал. Они принимаются в таблетках в течение 5-7 дней. Также нестероидные противовоспалительные препараты используются в виде внутримышечных инъекций. Тактика введения зависит от тяжести состояния и определяется лечащим врачом.
- При тяжелом воспалительном процессе назначаются гормональные препараты – Дексаметазон, Преднизолон. Они используются как в виде растворов для инъекций, так и в виде глазных капель.
- При бактериальной этиологии циклита для лечения назначаются антибиотики. Выбор осуществляется на основе результатов определения чувствительности возбудителей к препаратам. Антибиотики принимаются внутрь, а также используются в виде мазей и капель (Тетрациклин, Офлоксацин).
- Если заболевание обусловлено вирусами, то назначается патогенетическая терапия (используются нестероидные противовоспалительные средства, мидриатики, гормональные средства, витаминные средства). Если циклит обусловлен вирусом герпеса, то назначаются специфические лекарства (например, Ацикловир).
- Если циклит вызван патогенными грибами, то также назначаются специфические препараты – антимикотики (Флюконазол, Амфотерицин В, Кетоконазол, Интраконазол). Они назначаются как в таблетках, так и в виде средств для местного применения.
- Для расширения зрачка применяются мидриатики – фенилэфрин, циклопентолат. Они не только расширяют зрачок, но и улучшают обмен веществ в органе зрения.
Как дополнительные средства могут применяться витаминные глазные капли (например, Тауфон), препараты искусственной слезы. На период лечения врачи рекомендуют ношение солнцезащитных очков, поскольку пациентов беспокоит светобоязнь.
Первая помощь
При циклите пациентам не требуется первая помощь, жизни пациента ничего не угрожает. Важно как можно раньше посетить офтальмолога для своевременной диагностики и лечения заболевания, что поможет избежать развития осложнений.
Профилактика циклита
Профилактика заключается в своевременном обращении к врачу при появлении симптомов патологии. Также следует избегать переохлаждений, травм. Необходимо санировать источники хронических инфекций в организме, особенно полости рта и ЛОР-органов.
При вовремя начатом и полноценном лечении прогноз циклита благоприятный, пациента ждет полное выздоровление, без осложнений.
Гасанова Сабина Павловна
Источник
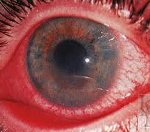
Иридоциклит (передний увеит) – сочетанное воспалительное поражение, затрагивающие радужную оболочку (радужку) и цилиарное тело глаза. При остром иридоциклите наблюдается отек, покраснение и боль в глазу, слезотечение, изменение цвета радужки, сужение и деформация зрачка, образование гипопиона, преципитатов, снижение остроты зрения. Диагностика иридоциклита включает осмотр, пальпацию, биометрию и УЗИ глаза, проверку остроты зрения, измерение внутриглазного давления, проведение клинико-лабораторных, иммунологических исследований. Консервативное лечение иридоциклита основано на противовоспалительной, антибактериальной и противовирусной терапии, назначении антигистаминных, гормональных, дезинтоксикационных препаратов, мидриатиков, имуномодуляторов, витаминов.
Общие сведения
Иридоциклит, ирит, циклит, кератоувеит относятся в офтальмологии к так называемым передним увеитам – воспалениям сосудистой оболочки глаза. Ввиду тесного анатомического и функционального взаимодействия радужки и цилиарного (ресничного) тела, воспалительный процесс, начавшись в одной из этих частей сосудистой оболочки глаза, очень быстро распространяется на другую и протекает в форме иридоциклита.
Иридоциклит диагностируется у лиц любого возраста, но чаще у пациентов от 20 до 40 лет. По течению заболевания различают острый и хронический иридоциклит; по характеру воспалительных изменений — серозный, экссудативный, фибринозно-пластический и геморрагический; по этиологии – инфекционный, инфекционно-аллергический, аллергический неинфекционный, посттравматический, неясной этиологии, а также вызванный системными и синдромными заболеваниями. Продолжительность острого иридоциклита составляет 3-6 недель, хронического – несколько месяцев; заболевание и рецидивы, как правило, возникают в холодное время года.
Иридоциклит
Причины иридоциклита
Причины, вызывающие иридоциклит, многообразны, могут носить эндогенный или экзогенный характер. Часто иридоциклит развивается вследствие травматического повреждения глаза (ранения, контузии, офтальмологических операций), воспаления радужки (кератита). Иридоциклит могут вызывать перенесенные вирусные, бактериальные или протозойные заболевания (грипп, корь, ВПГ, стафилококковая и стрептококковая инфекция, туберкулез, гонорея, хламидиоз, токсоплазмоз, малярия и др.), а также имеющиеся очаги хронической инфекции в носоглотке и ротовой полости (синусит, тонзиллит).
Причиной иридоциклита могут быть ревматоидные состояния (ревматизм, болезнь Стилла, аутоиммунный тиреоидит, болезнь Бехтерева, синдромы Рейтера и Шегрена), обменные нарушения (подагра, диабет), системные заболевания неизвестной этиологии (саркоидоз, болезнь Бехчета, синдром Фогта-Коянаги-Харады). Распространенность иридоциклита среди пациентов с ревматическими и инфекционными заболеваниями составляет около 40% случаев.
Возникновению иридоциклита способствуют развитая сосудистая сеть глаза и повышенная восприимчивость радужки и ресничного тела к антигенам и ЦИК, попадающим из внеглазных очагов инфекции или неинфекционных источников сенсибилизации.
При развитии иридоциклита, помимо непосредственного поражения сосудистой оболочки глаза микробами или их токсинами, происходит ее иммунологическое повреждение с участием медиаторов воспаления. Воспаление сопровождается явлениями иммунного цитолиза, васкулопатиями, дисферментозом, нарушениями микроциркуляции с последующим рубцеванием и дистрофией.
Немаловажное значение в развитии иридоциклита принадлежит провоцирующим факторам — эндокринным и иммунным расстройствам, стрессовым ситуациям, переохлаждению, чрезмерной физической нагрузке.
Симптомы иридоциклита
Степень выраженности и особенности течения иридоциклита зависят от природы и длительности воздействия антигена, уровня проницаемости гематоофтальмического барьера, генотипа и иммунного статуса организма. При иридоциклите обычно наблюдается одностороннее поражение глаз. Первыми признаками острого иридоциклита являются общее покраснение и боль в глазу, с характерным значительным усилением болевых ощущений при надавливании на глазное яблоко. У больных с иридоциклитом возникает светобоязнь, слезотечение, незначительное (в пределах 2-3 строчек) снижение остроты зрения, появление перед глазами «тумана».
Течению иридоциклита свойственно заметное изменение цвета воспаленной радужной оболочки (зеленоватый или ржаво-красный) и снижение четкости ее рисунка. Возможно появление умеренно выраженного роговичного синдрома, перикорнеальной инъекции сосудов глазного яблока. В передней камере глаза может обнаруживаться серозный, фибринозный или гнойный экссудат. При оседании гнойного экссудата на дне передней камеры глаза образуется гипопион в виде серой или желто-зеленой полоски; при разрыве сосуда в передней камере выявляется скопление крови — гифема.
Воспалительный процесс в ресничном теле при оседании экссудата на поверхности хрусталика и волокнах стекловидного тела может привести их помутнению и к снижению остроты зрения.
На задней поверхности роговицы при иридоциклите появляются серовато-белые преципитаты из точечных отложений клеток и экссудата, при рассасывании которых долго отмечаются пигментные глыбки. Отек тканей радужки и ее тесный контакт с передней капсулой хрусталика при наличии экссудата приводит к формированию задних спаек (синехий), вызывающих необратимое сужение (миоз) и деформацию зрачка, ухудшению его реакции на свет. При сращении радужки и передней поверхности хрусталика на всем протяжении образуется круговая спайка. При неблагоприятном течении иридоциклита синехии создают риск развития слепоты из-за полного заращения зрачка.
Часто внутриглазное давление при иридоциклите бывает ниже нормы за счет угнетения секреции влаги передней камеры. Иногда, при остро начинающемся иридоциклите с выраженной экссудацией или сращении зрачкового края радужки с хрусталиком, наблюдается повышение внутриглазного давления.
Различным видам иридоциклита свойственны свои особенности клинической картины. Вирусные иридоциклиты характеризуются торпидным течением, образованием серозного или серозно-фибринозного экссудата и светлых преципитатов, повышенным внутриглазным давлением.
Туберкулезный иридоциклит протекает со слабовыраженной симптоматикой, проявляется наличием крупных «сальных преципитатов», желтоватых туберкул (бугорков) на радужке, опалесцированием влаги передней камеры, образованием мощных задних стромальных синехий, затуманиваем зрения или полным заращением зрачка.
Аутоиммунному иридоциклиту присуще тяжелое рецидивирующее течение на фоне обострений основного заболевания с частым развитием осложнений (катаракты, вторичной глаукомы, кератита, склерита, атрофии глазного яблока). Каждый рецидив протекает тяжелее предыдущего и часто приводит к слепоте.
При травматическом иридоциклите может развиться симпатическое воспаление здорового глаза (симпатическая офтальмия). Иридоциклит при синдроме Рейтера, обусловленный хламидийной инфекцией, сопровождается конъюнктивитом, уретритом и поражением суставов с незначительными проявлениями воспаления сосудистой оболочки.
Диагностика иридоциклита
Диагноз иридоциклита устанавливают по результатам комплексного обследования: офтальмологического, лабораторно-диагностического, рентгенологического, консультирования больного узкими специалистами.
Первоначально врачом-офтальмологом проводится наружный осмотр глазного яблока, пальпация, сбор анамнестических данных. Для уточнения диагноза иридоциклита выполняют проверку остроты зрения, измерение внутриглазного давления методом контактной или бесконтактной тонометрии, биомикроскопию глаза, выявляющую поражение глазных структур, УЗИ глаза с одномерным или двухмерным изображением глазного яблока. Процедура офтальмоскопии при иридоциклите часто затруднена из-за воспалительно измененных передних отделов глаза.
Для выяснения этиологии иридоциклита назначают общий и биохимический анализы крови и мочи, коагулограмму, ревмопробы для выявления системных заболеваний, аллергопробы (местные и общие реакции на введение аллергенов стрептококка, стафилококка, специфических антигенов: туберкулина, токсоплазмина и др.), ПЦР и ИФА-диагностику возбудителя воспаления (в т. ч. сифилиса, туберкулеза, герпеса, хламидиоза и т. д.).
Для оценки иммунного статуса выполняют исследование уровня сывороточных иммуноглобулинов в крови IgM, IgG, IgA , а также их содержание в слезной жидкости.
В зависимости от особенностей клинической картины иридоциклита необходима консультация и обследование у ревматолога, фтизиатра, стоматолога, оториноларинголога, аллерголога, дерматовенеролога. Возможно проведение рентгенографии легких и придаточных пазух носа.
Осуществляют дифференциальную диагностику иридоциклита и других заболеваний, сопровождающихся отеком и покраснением глаз, таких как острый конъюнктивит, кератит, острый приступ первичной глаукомы.
Лечение иридоциклита
Лечение иридоциклита должно быть своевременным и по возможности направленным на устранение причины его возникновения.
Консервативное лечение иридоциклита ориентировано на профилактику образования задних синехий, снижение риска развития осложнений и включает меры неотложной помощи и плановую терапию. В первые часы заболевания показано закапывание в глаз средств, расширяющих зрачок (мидриатиков), НПВС, кортикостероидов, прием антигистаминных препаратов.
Плановое лечение иридоциклита проводится в условиях стационара, его основу составляет местная и общая антисептическая, антибактериальная или противовирусная терапия, введение противовоспалительных нестероидных и гормональных препаратов (в виде глазных капель, парабульбарных, субконьюнктивальных, внутримышечных или внутривенных инъекций. Кортикостероиды широко используются в лечении иридоциклита токсико-аллергического и аутоиммунного генеза.
При иридоциклите проводится дезинтоксикационная терапия (при выраженном воспалении — плазмаферез, гемосорбция), инстилляции растворов мидриатиков, предотвращающих сращение радужки с хрусталиком. Назначают антигистаминные средства, поливитамины, иммуностимуляторы или иммуносупрессоры (в зависимости от основного заболевания), местно-протеолитические ферменты для рассасывания экссудата, преципитатов и спаек. Часто при иридоциклите применяются физиотерапевтические процедуры: электрофорез, магнитотерапия, лазерная терапия.
Иридоциклит туберкулезной, сифилитической, токсоплазмозной, ревматической этиологии требует проведения специфической терапии под контролем соответствующих специалистов.
Хирургические лечение иридоциклита проводится при необходимости разделения спаек или (рассечение передних и задних синехий радужки), в случае развития вторичной глаукомы. В случае тяжелого осложнения гнойного иридоциклита с лизисом оболочек и содержимого глаза показано хирургическое удаление последнего (энуклеация, эвисцерация глаза).
Прогноз и профилактика иридоциклита
Прогноз иридоциклита при своевременном, адекватном и тщательно проведенном лечении – довольно благоприятный. Полное выздоровление после лечения острого иридоциклита отмечается примерно в 15—20% случаев, в 45—50% случаев — заболевание принимает подострое рецидивирующее течение с более стертыми рецидивами, которые часто совпадают с обострениями основного заболевания (ревматизма, подагры).
Иридоциклит может переходить в хроническую форму с упорным снижением зрения. В запущенных и нелеченных случаях иридоциклита развиваются опасные осложнения, угрожающие зрению и существованию глаза: хориоретинит, сращение и заращение зрачка, вторичная глаукома, катаракта, деформация стекловидного тела и отслойка сетчатки, абсцесс стекловидного тела, эндофтальмит и панофтальмит, субатрофия и атрофия глазного яблока.
Профилактика иридоциклита заключается в своевременном лечении основного заболевания, санации очагов хронической инфекции в организме.
Источник


