Новые образования на сетчатке глаза
Помимо нарушений зрения, воспалительных и инфекционных патологий, в глазах также могут развиваться различные опухоли. Они бывают доброкачественными и злокачественными. Как диагностируют такие новообразования глаз и какие методы лечения применяют? Расскажем подробно в этой статье.
Новообразования в зрительных структурах также называют раком глаз. Это достаточно общий термин, означающий опухоли разной этиологии. Классифицируют их, как правило, по месту локации, выделяя следующие участки:
сетчатка, конъюнктива;
придатки глаза (слезная железа, веко);
сосудистая оболочка;
веки, орбита глаз.

Наиболее распространенным типом злокачественных образований является рак века — от 45 % до 88 % всех зарегистрированных случаев. В основном новообразования глаз возникают у пожилых людей, а женщины страдают от этой патологии чаще, чем мужчины — примерно 60-85% всех пациентов. Рассмотрим подробнее различные виды новообразований, а также расскажем о способах диагностики и лечения.
Новообразования в области сетчатки
Рак сетчатки по-другому называется ретинобластомой (retina в переводе с лат. — «сетчатка»). Это довольно редко встречаемое заболевание глаз, и встречается оно в основном у детей, не достигших пятилетнего возраста. Почти 80% пациентов — младше четырех лет. При этом ретинобластома может передаваться по наследству или возникнуть в результате мутации клеток глаза. Обычно она возникает в одном глазу, однако у 1/3 маленьких пациентов диагностируется сразу на обоих. Такой признак — почти всегда показатель наследственного фактора.

Как правильно, это новообразования сетчатки растут довольно быстро. Появляясь внутри глазного яблока, они через зрительный нерв попадают в головной мозг и центральную нервную систему. При поздней стадии заболевания раковые клетки по кровеносным или лимфатическим путям проникают в другие органы. Ретинобластома — смертельно опасная болезнь, и при несвоевременном лечении, увы, она приводит к летальному исходу. Только в очень редких случаях (у 1-2% детей) опухоль может исчезнуть сама по себе — специалисты называют это спонтанной регрессией.
Пока опухоль остается небольшого размера, она себя не проявляет, поэтому дети ни на что не жалуются. Но как только начинается ее активный рост, качество зрения ухудшается довольно быстро. Первый визуальный симптом при диагностировании новообразований сетчатки, по которому примерно у 1/3 заболевших определяют ретинобластому, является белый цвет зрачка при специальном освещении. Например, при фотовспышке здоровый глаз становится красным, а у больного ребенка — белым. Может также развиться косоглазие или повыситься внутриглазное давление, при этом глаза краснеют и начинают болеть.
Лечение будет успешнее, если диагноз поставят своевременно.
Для диагностики используют метод офтальмоскопии, УЗИ, МРТ, при поздних стадиях берут анализ спинномозговой жидкости, проводят обследование костей. После проведения всех необходимых исследований принимается решение о методе лечения. Сегодня существуют два способа:
Лечение с помощью лучевой или лазерной терапии, криотерапии и/или химиотерапии, которое позволяют убить раковые клетки, но сохранить глаз;
Хирургическое удаление такого новообразования опухоли вместе с глазным яблоком. Это приходится делать при слишком запущенной стадии болезни — приоритетным становится сохранение жизни ребенка.
Рак конъюнктивы глаза
Опухоли конъюнктивы бывают различных видов. Возникают они, как правило, в 40-60 лет. Вот какие доброкачественные опухоли известны в современной офтальмологии:
Папиллома — распространенная опухоль конъюнктивы. Выглядит как скопление узелков со множеством мелких сосудов, из-за чего новообразование приобретает красноватый цвет. Иногда папилломы могут перерождаться в злокачественные. Лечат их хирургическим путем, методом криодеструкции (замораживание), при большом участке разрастания применяют лазерную терапию;
Невус — еще одно часто встречаемое образование на конъюнктиве. Проще говоря, это родинка, которая выглядит как плоское пятно желтоватого или коричневого цвета. Если невус не растет и не причиняет беспокойства, то лечения не требуется;
Гемангиома — сосудистая опухоль, имеющая врожденный характер. Внешне выглядит как синюшное пятно. Для удаления такого новообразования на глазу назначают лечение лазером, а на втором этапе — электрокоагуляцию.

Дермоид, лимфома, лимфангиома — другие разновидности доброкачественных новообразований конъюнктивы. Все они подлежат успешному лечению, если вовремя принять соответствующие меры. А вот злокачественные опухоли представляют куда большую опасность для глаз. Плоскоклеточный рак развивается на фоне поврежденной конъюнктивы: например, из-за ожога, предраковых состояний и т.д. При этом конъюнктива краснеет, появляется ощущение инородного тела в глазу, обильное слезотечение, болезненность, опухоль начинает быстро расти.
Меланома конъюнктивы возникает, как правило, на фоне невуса или меланоза.
Если на глазу появляется пятно розового или коричневого цвета, это повод немедленно посетить врача для проведения диагностики.
Раковые новообразования глаз отличаются довольно быстрым развитием, поэтому важно вовремя начать терапию. Основной метод устранения таких опухолей — микрохирургический (радиоволновой нож) с дополнительным использованием лучевой и химиотерапии. Для доброкачественных опухолей наиболее оправдан способ криотерапии.
Новообразования хориоидеи глаза
Опухоли хориоидеи — новообразования сосудистой оболочки глаза доброкачественного или злокачественного характера. К ним относятся невус, гемангиома, увеальная меланома. Чаще всего такие опухоли возникают случайным образом, однако в медицинской литературе описаны случаи появления увеальной меланомы у всей семьи.
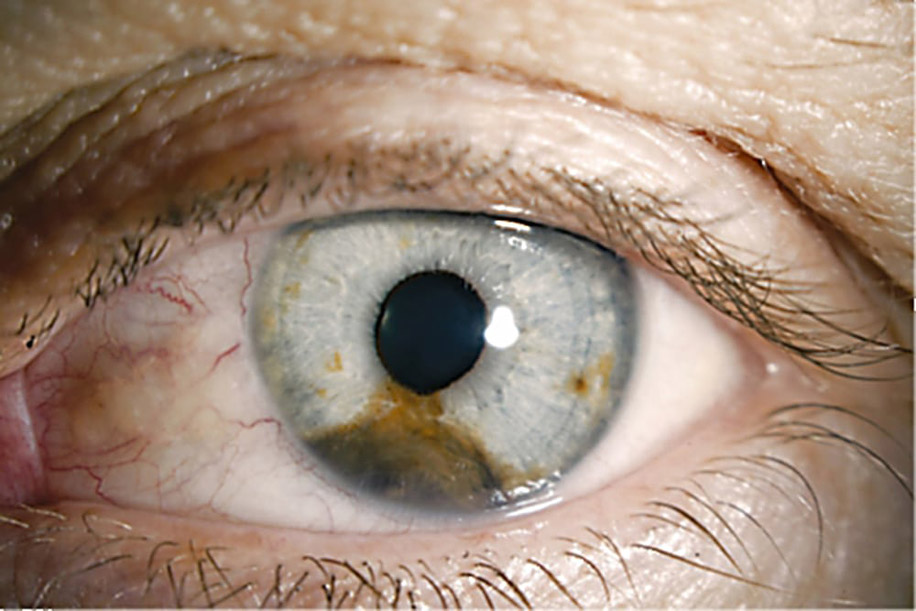
Риск развития новообразований хориоидеи глаза возрастает при длительном воздействии на зрительные органы ультрафиолетового излучения или при солнечном ожоге глаз. Отмечено, что наиболее часто этим видам болезни подвержены люди со светлой кожей/волосами и голубыми глазами, а также имеющие множественные родинки на теле.
Метод терапии при опухолях хориоидеи зависит от формы патологии. Так, при заметном росте невуса назначается лазерная коагуляция. Если размер новообразования небольшой, то применяется лучевая контактная терапия глаза. При этом источник излучения вводится непосредственно внутрь пораженного органа, не затрагивая соседние ткани, и эффективно действует изнутри. Для лечения гемангиомы может быть назначена криотерапия, фотодинамическая терапия, лазерокоагуляция, в некоторых случаях — оперативное вмешательство.
Доброкачественные новообразования на веках глаз
Такие опухоли век имеют различную этиологию: развиваются в эпителии (папиллома, старческая бородавка), в мягких тканях (липома, фиброма). Также это могут быть пигментные новообразования (невус). Для папиллом и бородавок характерно многолетнее протекание без перерастания в злокачественную опухоль — неудобства доставляет только визуальный дефект.

Трихоэпителиома — опухоль век, которая возникает на волосяных фолликулах. Развивается, как правило, у детей и подростков. Внешне это плотный узелок размером 1-3 мм, который может достигать 1 см в диаметре. Опухоль бывает одиночной или множественной, а также иногда перерастает в злокачественную. Ее убирают иссечением или прижигают.
Фиброма, липома — мезодермальные опухоли век, величина которых может достигать нескольких сантиметров. Растут довольно медленно и хорошо поддаются оперативному лечению.
Злокачественные опухоли век
Рак глаза (плоскоклеточный или метатипический) обычно появляется на фоне предраковых заболеваний кожи века. Новообразование растет довольно быстро, и в этом случае очень важна ранняя диагностика и своевременная терапия. Обычно применяют хирургическое удаление опухоли, сопутствующую химиотерапию, радиотерапию.

Рак мейбомиевых желез — редкий вид, имеющий высокую степень злокачественности. Обычно опухоль возникает на верхнем веке и отличается стремительным ростом с метастазами. Лечат рак мейбомиевых желез методом радиоволновой терапии, но в 90% случаев даже после грамотного лечения наступают рецидивы в течение двух лет.
Меланома века — самое опасное новообразование век. Обычно локализуется в области нижнего века, наружного или внутреннего угла глаза. Выглядит как плоское пятно от желтого до почти черного цвета. При опухолях размером до 10 мм применяют микрохирургическое иссечение, при более крупных локациях назначают лучевую терапию.
Лечение новообразований глаз зависит от их этиологии. Доброкачественные хорошо поддаются удалению с помощью иссечения, прижигания, криодеструкции, лазерной терапии. Для устранения злокачественных опухолей назначают оперативное лечение, контактную лучевую, радиоволновую или химиотерапию.
Источник
Доброкачественные опухоли сетчатки встречаются крайне редко, представлены, как правило, опухолями сосудистого и глиального происхождения.
Сосудистые опухоли
Сосудистые новообразования сетчатки нередко сочетаются с сосудистыми опухолями кожи, ЦНС, внутренних органов (нейроокулокутанный синдром — системный факоматоз или гамартома). Представлены капиллярной, кавернозной и рацемозной гемангиомами.
Капиллярная гемангиома
Опухоль может проявляться как самостоятельное новообразование или как проявление системного синдрома Гиппеля-Линдау. Капиллярная гемангиома сетчатки была описана в 1895 г. E.Hippel. Спустя 31 год A.Lindau описал аналогичное поражение мозжечка, подчеркнув связь между сосудистыми изменениями в сетчатке и ЦНС.
С этого времени заболевание носит название болезни Гиппеля-Линдау. Среди капиллярных гемангиом она составляет 62 %. Заболевание расценивают как аутосомно-доминантный опухолевый синдром, обусловленный врожденной мутацией опухолевого гена, локализующегося в хромосоме 3р-25-26.
Частота заболевания составляет 1:85000 человек. До 20 % больных имеют семейный анамнез. В половике случаев поражаются оба глаза. Средний возраст к моменту выявления гемангиомы — 21 год, максимальное число выявленных случаев приходится на 30-87 лет.
В 38 % случаев капиллярная гемангиома представлена одиночной опухолью, локализующейся на диске зрительного нерва или в пара папиллярной области (рис. 7.1). Возникает в раннем возрасте, но диагностируется на 2-3-м десятилетии жизни.

Рис. 7.1. Капилярная гемангиома сетчатки
Клиника
Заболевание длительно протекает бессимптомно, иногда больные предъявляют жалобы на метаморфопсии. Диагностируется чаще случайно при осмотрах глазного дна.
При болезни Гиппеля-Линдау на периферии глазного дна, как правило, в темпоральной области выявляют капиллярную гемангиому в виде ярко-розового узелка, состоящего из сети крупных капилляров с незначительной проминенцией. На диске зрительного нерва опухоль обычно одиночная, представлена проминирующим грошевидным узлом, в котором хорошо видны отдельные сосуды, или она имеет розовато-белый цвет, плотная, собственные сосуды не видны (рис. 7.2).

Рис. 7.2. Ангиоматозный узел на периферии сетчатки при болезни Гиплеля-Линдау
В 1/3 случаев ангиома представлена множественными плоскими клубочками различных размеров (от 1 до 5 мм в диаметре) и формы (округлые, овальные, гроздевидные). Разнообразен и их цвет: красный, желтовато-розовый, серовато-белый (рис. 7.3). Ретинальные сосуды (артерия и вена), подходящие к ангиоме, резко расширены и извиты.

Рис. 7.3. Ангиоматозный узел на диске зрительного нерва при болезни Гиппеля-Линдау
Концевые разветвления сосудов могут образовывать петлистую сеть, анастомозируя друг с другом. В связи с локальным нарушением гемодинамики измененные артерии и вены не отличаются друг от друга По калибру и окраске. Ангиома имеет обычно один приводящий и один отводящий сосуды. В процессе крайне медленного роста вокруг ангиомы и над ней развивается мелкая сеть новообразованных сосудов.
С помощью флюоресцентной ангиографии (ФАГ) доказано наличие шунтирования между ангиомой и сетью новообразованных сосудов. Вблизи опухоли могут быть кровоизлияния в сетчатку и задние отделы стекловидного тела. Вокруг ангиомы появляется желтоватого цвета липидный экссудат, постепенно развивается отслойка сетчатки.
В патогенезе отслойки играет роль не только наличие экссудата, она может быть и тракционной при развитии вторичных дистрофических изменений в макулярной области или в результате появления глиозных разрастаний. Изменения в макулярной области в совокупности с отслойкой сетчатки приводят к резкому снижению остроты зрения.
Морфология
В опухоли находят пролиферирующие капилляры, которые растут как в хориоидею, так и в стекловидное тело. В сетчатке под новообразованными сосудами, помимо кровоизлияний, находят желтые, белые очаги, обусловленные липидными отложениями, клеточной инфильтрацией, дистрофией нервных элементов сетчатки и глиозными разрастаниями.
При ангиоматозе Гиппеля-Линдау в опухолевом узелке находят крупные капилляры с сохранением эндотелия, базальной мембраны, перицитов и внутрисосудистых стромальных клеток, содержащих гранулы гликогена.
Диагноз капиллярной гемангиомы устанавливают на основании офтальмоскопии (прямая, обратная, бинокулярная) и ФАГ. Необходимы консультация невропатолога, ангиография сосудов головного мозга или компьютерная томография (КТ) с контрастированием с целью исключения системного поражения.
Дифференциальный диагноз
Капиллярная гемангиома сетчатки требует дифференциального диагноза с телеангиэктазией сетчатки (начальные проявления болезни Коатса), кавернозной гемангиомой сетчатки, гемангиомой хориоидеи, вторичным глиозом сетчатки, ретинобластомой и увеальной меланомой, астроцитарной гамартомой сетчатки.
Лечение
Маленькие одиночные гемангиомы (диаметром до 3 мм), локализующиеся на периферии глазного дна или на диске зрительного нерва, можно успешно разрушить с помощью лазеркоагуляции. Коагуляты следует наносить вначале вдоль приводящего и отводящего сосуда с целью уменьшения напряжения их стенок.
Вокруг ангиоматозного узла наносят двойной барьер коагулятов с целью уменьшения отслойки сетчатки. Коагуляты вдоль сосудов наносят при размерах пятна — 100-200 мкм. экспозиции 0,05-0,1 с. Мощность излучения — 280-400 мВт. Спустя 7-14 дней наносят лазерные аппликации по поверхности узла при размерах окна — 500 мкм, экспозиции — 0,2-0,5 с и мощности 700-1000 мВт.
При коагуляции питающего сосуда диаметр коагулята должен превышать калибр сосуда в 2 раза. Используя описанную методику, Н.В.Макарская и Т.И.Форафонова (1978) при лечении ретинальной гемангиомы полного разрушения опухоли добились у 54 % больных. Оптимальный диаметр опухоли для получения хорошего терапевтического эффекта не должен превышать 3 мм.
Криодеструкция эффективна при таких же размерах опухоли, но экваториальной и преэкваториальной локализации. Хороший терапевтический результат удается получить, если температура хладагента не выше — 50 или — 60 °С. Нами с успехом используется при лечении таких опухолей в качестве хладагента жидкий азот. Диаметр наконечника, соприкасающегося со склерой, не должен превышать 5 мм, а время экспозиции низкой температуры — не более 30 с.
При опухолях больших размеров, расположенных вне диска зрительного нерва и осложненных отслойкой сетчатки, мы получали хорошие результаты при использовании брахитерапии. При этом у 60 % больных исчезает отслойка сетчатки, повышается острота зрения. Следует учитывать, что доза облучения зависит от размеров опухоли: чем больше опухоль, тем большая доза облучения требуется.
Следует учитывать, что при увеличении дозы облучения увеличивается опасность появления постлучевой ретинопатии, не способствующей повышению остроты зрения. В последние годы появились сведения о хорошем терапевтическом действии при облучении больших гемангиом сетчатки узким медицинским протонным пучком.
Наш опыт и многолетний опыт лечения ретинальных гемангиом другими авторами свидетельствует о том, что только раннее выявление и лечение периферических ретинальных ангиом предупреждает возникновение тяжелых осложнений с полной утратой зрения.
Прогноз для жизни при поражении только глаз благоприятный. Нелеченая гемангиома в исходе своего развития приводит к полной утрате зрительных функций.
Кавернозная гемангиома
Опухоль возникает в сетчатке как самостоятельное заболевание или может быть симптомом распространенного порока развития с поражением ЦНС, кожи лица, слизистой оболочки носоглотки. Чаще страдают женщины (60 %), обычно опухоль односторонняя. R.Levis (1975) при наблюдении над 37 случаями кавернозной гемангиомы сетчатки билатеральное поражение отметил лишь у 3 больных.
При изучении родословных К.Moffat (1988) отметил аутосомно-доминантный путь наследования с разнообразной экспрессией и неполной пенетрантностью. Обнаруживают обычно случайно, если опухоль располагается вне макулярной зоны.
Клиника
Клинически опухоль длительное время бессимптомна, но могут быть жалобы на плавающие помутнения или снижение центрального зрения. На глазном дне вблизи диска зрительного нерва или на нем обнаруживают локальную опухоль, состоящую из отдельных многочисленных тонкостенных сосудистых узелков, связанных с темного цвета аневризматически расширенной веной. Цвет опухоли малиновый с синюшным оттенком.
Иногда опухолевый узел и подходящая к нему вена покрыты тонкой белесоватой фиброзной тканью. В сетчатке гемангиома располагается в ее слоях. Вид опухоли напоминает «гроздь винограда». Калибр ретинальных сосудов, подходящих к опухоли и выходящих из нее, остается неизмененным. В зоне сосудистых разрастаний, как правило, отсутствуют экссудативные изменения.
Опухоль стационарна в своих размерах при длительном наблюдении. Практически единственным осложнением кавернозной гемангиомы сетчатки может быть кровоизлияние в стекловидное тело, но встречается оно нечасто.
A.Reese (1976) сформулировал следующие признаки, наиболее часто встречающиеся при кавернозной гемангиоме сетчатки:
1) опухоль представлена аневризматически измененными сосудами;
2) опухоль часто дренируется крупным ретинальным сосудом неизмененного калибра;
3) отсутствует экссудативная отслойка сетчатки;
4) редко возникают геморрагии в стекловидное тело;
5) во многих случаях поверхность опухоли прикрыта сероватой глиозной тканью;
6) исключительно низкое заполнение флюоресцеином сосудов опухоли при флюоресцентной ангиографии;
7) возможное сочетание ретинальной кавернозной гемангиомы с сосудистыми опухолями головного мозга.
Морфология
Обнаруживают рост опухоли во внутренних слоях сетчатки. Большая по размерам опухоль может занимать всю толщу сетчатки, состоит из аневризматически измененных вен с эндотелиальной выстилкой, соединяющихся между собой узкими каналами. При длительном существовании под опухолью в наружных слоях сетчатки возникает кистовидная дегенерация.
Диагноз устанавливают на основании офтальмоскопического обследования и ФАГ. При гемофтдпьмах информативно ультразвуковое сканирование, которое позволяет выявить зону утолщенной сетчатки, при этом типичная для увеальной меланомы экскавация хориоидеи отсутствует.
Дифференциальный диагноз проводят с болезнью Коатса, капиллярной гемангиомой сетчатки, телеангиэктазиями сетчатки (особенно при их периферической локализации), окклюзией вены сетчатки, диабетической ретинопатией, меланомой хориоидеи и ретинобластомой.
Лечение
При рано выявленных опухолях эффективна лазеркоагуляция, криодеструкция. Лазеркоагуляцию без труда можно выполнить при локализации опухоли в постэкваториальной зоне. Отсутствие отслойки сетчатки и увеличение калибра питающих сосудов позволяет проводить коагуляцию опухоли размером пятна 250-500 мкм, мощностью излучения 350-600 мВт и экспозицией лазерного воздействия 0,2-0,5 с.
Коагуляты следует наносить черепицеобразно до появления интенсивного белого цвета на поверхности гемангиомы. Во избежание появления кровоизлияний опухоль следует разрушать поэтапно.
Прогноз для зрения, как правило, хороший. При появлении геморрагий в стекловидное тело может быть снижение остроты зрения, но при рассасывании последних зрение восстанавливается. При локальной гемангиоме в сетчатке прогноз для жизни хороший. В случае сочетания с сосудистыми опухолями головного мозга прогноз отягощается возможными внутримозговыми кровоизлияниями,
Рацемозная гемангиома
Опухоль обнаруживают случайно, проявляется она в раннем возрасте. Наблюдаются семейные случаи.
Клиника
В раннем возрасте рацемозная гемангиома характеризуется монокулярным амаврозом, косоглазием. После 30 лет выявляется случайно. На глазном дне обычно в области диска зрительного нерва хорошо видны резко расширенные, извитые и полнокровные артерии и вены, соединяющиеся между собой. Мелкие сосуды (артериолы, капилляры и венулы) отсутствуют, что хорошо иллюстрирует ангиограмма (рис. 7.4).

Рис. 7.4. Ангиограмма. Рацемозная гемангиома сетчатки. Флюоресцируют резко расширенные и извитые сосуды
Пульсации сосудов нет. В сетчатке под сосудами — дистрофические изменения, участки гиперпигментации. Отслойка сетчатки отсутствует.
Морфология
Обнаруживают полностью развитые сосуды, непосредственный переход артерий в вены.
Диагноз устанавливают на основании офтальмоскопической картины. Необходимо неврологическое обследование для выявления аналогичных изменений в ЦНС.
Дифференциальный диагноз не представляет трудностей в связи с типичной офтальмоскопической картиной.
Лечение в связи с распространенностью процесса бесперспективно.
Прогноз для зрения и жизни неплохой.
Глиальные опухоли
Астроцитома
Астроцитарная гамартома сетчатки — астроцитома — растет из астроцитов сенсорной части сетчатки, нередко возникает на фоне туберозного склероза, для которого характерна нейроэктодермальная дисплазия (себорейная аденома кожи лица, нейрофиброматоз).
Заболевание наследуется по аутосомно-доминантному типу. Впервые опухоль на глазном дне при туберозном склерозе была описана в 1921 г. I.Van der Hoeva. Однако позднее F.Schwab показал, что опухоли на глазном дне появляются только у 20 % больных туберозным склерозом. Следует иметь в виду, что астроцитома может быть представлена солитарным узлом в сетчатке и у практически здоровых лиц молодого или детского возраста.
Клиника
На глазном дне, как правило, случайно выявляется хорошо отграниченная круглой или овальной формы проминирующая опухоль серовато-белого или желтоватого цвета. Опухоль локализуется как в центральной зоне, на диске зрительного нерва, так и на крайней периферии в зоне сенсорной сетчатки (рис. 7.5; 7.6).

Pиc. 7.5. Узловая астроцитома на периферии глазного дна у 15-летней девочки

Рис. 7.6. Астроцитома в области диска зрительного нерва у 7-летнего мальчика
Астроцитома лежит в слое нервных волокон, сосуды сетчатки могут проходить на поверхности ее и под ней. В опухоли могут быть кальцификаты. Размеры ее не превышают одного-двух диаметров диска зрительного нерва, границы неровные, но достаточно четкие. У маленьких детей по мере их взросления в астроцитоме могут возникать кисты. Это делает опухоль похожей на тутовую ягоду.
При спонтанном разрыве кисты ее содержимое изливается в стекловидное тело, что приводит к его помутнению и снижению остроты зрения. Как правило, опухоль практически не прогрессирует. Однако у маленьких детей возможно увеличение опухоли, что приводит к появлению интраретинального и субретинального экссудата и снижению остроты зрения.
Морфология
Опухоль представлена хорошо дифференцированными продолговатыми со светлой эозинофильной цитоплазмой клетками с круглыми и овальными ядрами. Фибриллярные отростки тел клеток глии образуют густой матрикс. J.Shields (1984) наблюдал редкие митозы в астроцитоме. Опухоль располагается во внутренних слоях сетчатки, при увеличении ее размеров возможно распространение в наружные слои. Поверхность опухоли покрывает нежная сеть новообразованных сосудов.
Диагноз устанавливают на основании прямой, непрямой офтальмоскопии. Большую информацию дает биомикроофтальмоскопия. ФАГ и ультразвуковое сканирование помогают в диагностике больших опухолей. Иногда диагноз астроцитомы настолько труден, что требуется тонкоигольная аспирационная биопсия (ТИАБ).
Дифференциальный диагноз астроцитомы труден в силу общности офтальмоскопических симптомов со многими заболеваниями. Прежде всего требуется дифференциация с ретинобластомой, беспигментной увеальной меланомой, кавернозной гемангиомой хориоидеи, ретинальной капиллярной гемангиомой. хронической гранулемой сетчатки, миелииовыми волокнами, друзами диска зрительного нерва, глиозом сетчатки.
Лечение
Маленькие, хорошо отграниченные астроцитомы лечения не требуют. При появлении признаков увеличения образования, возникновения отслойки сетчатки с целью локализации патологического процесса рекомендуется отграничительная лазеркоагуляция или криопексия.
Прогноз для зрения при маленьких астроцитомах хороший. Большие опухоли, сопровождающиеся экссудативной отслойкой сетчатки, могут приводить к снижению зрения. Прогноз для жизни хороший.
А.Ф.Бровкина, В.В.Вальский, Г.А.Гусев
Опубликовал Константин Моканов
Источник