Новое в лечении вмд глаза
По данным Всемирной Организации Здравоохранения, возрастная макулярная дегенерация является одной из наиболее частых причин слепоты и слабовидения у лиц старшей возрастной группы. Возрастная макулярная дегенерация — хроническое дегенеративное нарушение, которым чаще всего страдают люди после 50 лет. По официальным материалам Центра ВОЗ по профилактике устранимой слепоты, распространенность этой патологии по обращаемости в мире составляет 300 на 100 тыс. населения. В экономически развитых странах мира ВМД как причина слабовидения занимает третье место в структуре глазной патологии после глаукомы и диабетической ретинопатии. В США 10% лиц в возрасте от 65 до 75 лет и 30% старше 75 лет имеют потерю центрального зрения вследствие ВМД. Терминальная стадия ВМД (слепота) встречается у 1,7% всего населения старше 50 лет и около 18% населения старше 85 лет. В России заболеваемость ВМД составляет 15 на 1000 населения.
ВМД проявляется прогрессирующим ухудшением центрального зрения и необратимым поражением макулярной зоны. Макулодистрофия — двустороннее заболевание (примерно в 60% случаев поражаются оба глаза), однако, как правило, поражение более выражено и развивается быстрее на одном глазу, на втором глазу ВМД может начать развиваться через 5-8 лет. Зачастую пациент не сразу замечает проблемы со зрением, поскольку на начальном этапе всю зрительную нагрузку на себя берет лучше видящий глаз.
Как видит человек с макулярной дегенерацией сетчатки
Макулодистрофия

Нормальное зрение

ВАЖНО! При снижении остроты зрения как вдаль, так и на близком расстоянии; затруднениях, возникающих при чтении и письме; необходимости более сильного освещения; появлении перед глазом полупрозрачного фиксированного пятна, а также искажении контуров предметов, их цвета и контрастности — следует немедленно обратиться к офтальмологу. Диагноз «макулодистрофия» может быть установлен только врачом-специалистом. Однако, высокоинформативным является самоконтроль зрительных функций каждого глаза в отдельности при помощи теста Амслера.


Механизм развития и формы возрастной макулярной дегенерации (ВМД)

- Макула – это несколько слоев специальных клеток. Слой фоторецепторов расположен над слоем клеток пигментного эпителия сетчатки, а ниже – тонкая мембрана Бруха, отделяющая верхние слои от сети кровеносных сосудов (хориокапиляров), обеспечивающих макулу кислородом и питательными веществами.

- По мере старения глаза накапливаются продукты обмена клеток, образуя так называемые «друзы» – желтоватые утолщения под пигментным эпителием сетчатки. Наличие множества мелких друз или одного (или нескольких) крупных друз считается первым признаком ранней стадии «сухой» формы ВМД. «Сухая» (неэкссудативная) форма наиболее часто встречается (примерно в 90% случаев).

- По мере накопления друзы могут вызывать воспаление, провоцируя появление эндотелиального фактора роста сосудов (Vascular Endothelial Grows Factor — VEGF) — белка, который способствует росту новых кровеносных сосудов в глазу. Начинается разрастание новых патологических кровеносных сосудов, этот процесс называется ангиогенезом.

- Новые кровеносные сосуды прорастают через мембрану Бруха. Так как новообразованные сосуды по природе своей патологические, плазма крови и даже кровь проходят через их стенки и попадают в слои макулы.

- С этого момента ВМД начинает прогрессировать, переходя в другую, более агрессивную форму – «влажную».Жидкость накапливается между мембраной Бруха и слоем фоторецепторов, поражает уязвимые нервы, обеспечивающее здоровое зрение. Если не остановить этот процесс, то кровоизлияния будут приводить к отслойкам и образованию рубцовой ткани, что грозит невосполнимой потерей центрального зрения.
«Влажная» (экссудативная) форма встречается значительно реже «сухой» (приблизительно в одном-двух случаях из 10), однако является более опасной – происходит стремительное прогрессирование и зрение ухудшается очень быстро.
Симптомы «влажной» формы ВМД
- Резкое снижение остроты зрения, отсутствие возможности улучшить зрение очковой коррекцией.
- Затуманенность зрения, снижение контрастной чувствительности.
- Выпадение отдельных букв или искривление строчек при чтении.
- Искажение предметов (метаморфопсии).
- Появление темного пятна перед глазом (скотома).
Цель лечения возрастной макулярной дегенерации
Возрастная макулярная дегенерация поддается лечению. Однако, еще не так давно существовал лишь один способ остановить «протекание» сосудов при влажной ВМД — лазерная коагуляция. Но этот метод не позволял устранить причину появления паталогических сосудов, и был лишь временной мерой.
В начале 2000-х годов было разработано более эффективное лечение под названием «прицельная терапия». Этот метод основан на воздействии специальными веществами именно на белок VEGF.

В настоящее время так называемая анти-VEGF терапия полностью изменила подходы к лечению ВМД, позволяя сохранить зрение и поддержать качество жизни миллионов людей во всем мире. Анти-VEGF терапия может не только уменьшить прогрессирование ВМД, но в некоторых случаях даже позволяет улучшить зрение. Лечение эффективно, но только в тех случаях, когда оно проведено до образования рубцовой ткани и до необратимой потери зрения.
Интравитреальные инъекции препаратов — Анти-VEGF терапия
Чтобы препараты, противодействующие развитию новых сосудов, эффективно воздействовали на макулу, необходимо провести инъекцию непосредственно в стекловидное тело глаза. Процедура выполняется в условиях стерильности операционного зала квалифицированным врачом-офтальмологом.

Процедура введения препарата занимает лишь несколько минут и не вызывает никаких болевых ощущений. По мере того, как анти-VEGF препарат проникает в ткани макулы, он снижает уровень активности белка, в результате останавливается рост патологических кровеносных сосудов, после чего эти сосуды начинают распадаться и регрессировать, а при постоянном лечении аномальная жидкость также рассасывается.
Контроль ангиогенеза и связанной с ним отечности стабилизирует зрительную функцию и предотвращает дальнейшее повреждение макулы. По данным клинических исследований приблизительно у 30% процентов пациентов получающих анти-VEGF терапию влажной ВМД определенная часть утраченного вследствие этого заболевания зрения восстанавливается.
Препараты для лечения возрастной макулярной дегенерации – ЛУЦЕНТИС (Lucentis) и ЭЙЛЕА (Eylea)
Первым препаратом для анти-VEGF терапии в виде интравитреальных инъекций, сертифицированным в России для применения в офтальмологии, был ЛУЦЕНТИС, совершивший настоящую революцию в лечении ВМД и ставший «золотым стандартом».. В июне 2006 года он был утвержден американским агентством по контролю за лекарственными средствами (FDA) как уникальное средство для лечения возрастной макулярной дегенерации, а в 2008 году был зарегистрирован и в России. С 2009 года офтальмологические клиники «ЭКСИМЕР» применяют препарат ЛУЦЕНТИС в клинической практике.
Ученые продолжали изыскания, чтобы создать препарат более пролонгированного действия, не уступающий по качественным результатам ЛУЦЕНТИСу. В ноябре 2011 года в США был одобрен для лечения влажной формы возрастной макулярной дегенерации сетчатки новый препарат ЭЙЛЕА. С марта 2016 года препарат зарегистрирован в России и начал применяться в офтальмологических клиниках «Эксимер».
Почему ЛУЦЕНТИС И ЭЙЛЕА эффективны?
До появления этих препаратов в качестве анти-VEGF терапии использовались средства, созданные для лечения онкологических заболеваний. ЛУЦЕНТИС (а впоследствии и ЭЙЛЕА) были специально разработаны для применения в офтальмологии, что обеспечивает их более высокую эффективность и безопасность.
В состав препарата ЛУЦЕНТИС входят молекулы действующего вещества — ранибизумаба, которое снижает избыточную стимуляцию ангиогенеза (роста патологических сосудов) при возрастной макулярной дегенерации и нормализует толщину сетчатки. ЛУЦЕНТИС быстро и полностью проникает во все слои сетчатки, уменьшает макулярный отек и предотвращает увеличение размера поражения, прогрессирование образования и прорастания сосудов и новые кровоизлияния.
ЭЙЛЕА — препарат, содержащий активное вещество — афлиберцепт, молекулы которого действуют как «ловушка», сращиваясь с молекулами не только эндотелиального фактора роста сосудов (VEGF), а также плацентарного фактора роста (PIFG). ЭЙЛЕА характеризуется более продолжительным внутриглазным действием, что позволяет проводить инъекции реже. Кроме того, этот препарат может применяться не только при «влажной» форме возрастной макулярной дегенерации, но и в случаях ухудшения зрения, вызванного диабетическим макулярным отеком и макулярным отеком вследствие окклюзии вен сетчатки.
Что показывают научные исследования?
Клиническая активность и безопасность препаратов были доказаны в ряде крупных международных испытаний. Результаты поистине впечатляют – у большинства пациентов не только остановилось прогрессирование заболевания и сохранилась острота зрения, но этот показатель значительно улучшился.

Толщина центральной зоны сетчатки до и после лечения
- В сравнении с лазерным лечением (фотодинамической терапией) препараты анти-VEGF терапии ощутимо превзошли результаты по получаемой остроте зрения: к 6 месяцам лечения инъекционная терапия давала ~8,5-11,4 буквы (по шкале ETDRS), тогда как в группе лазерного лечения – 2,5 буквы. К 52 неделе группы анти-VEGF приобрели 9,7-13,1 букв, тогда как группа лазерного лечения потеряла 1 букву.
- Через 52 недели лечения доли пациентов, сохранивших остроту зрения, в группах, которые принимали ЛУЦЕНТИС и ЭЙЛЕА, были 94,4% и 95,3% соответственно.
- Доли пациентов с увеличением остроты зрения на ≥15 букв по шкале ETDRS – с ЭЙЛЕА – 30,6%, с ЛУЦЕНТИСОМ – 30,9 %, а среднее значение улучшения остроты зрения – 7,9 букв и 8,1 буквы при лечении ЭЙЛЕА и ЛУЦЕНТИСОМ.
- Среднее изменение толщины центральной зоны сетчатки: -128,5 мкм (ЭЙЛЕА) и -116,8 мкм (ЛУЦЕНТИС).
Частота приема и дозировка
Препарат ЛУЦЕНТИС вводится в стекловидное тело в дозе 0,5 мг (0,05 мл). Сначала проводятся 3 последовательные ежемесячные инъекции Луцентиса (фаза «стабилизации»), затем количество инъекций рекомендует врач в зависимости от состояния зрительных функций и степени заболевания (фаза «поддержания»). Интервал между введениями доз составляет как минимум 1 месяц. После наступления фазы стабилизации лечение препаратом приостанавливается, но 2-3 раза в год пациентам необходимо проходить скрининг состояния зрительной системы.
Лечение препаратом ЭЙЛЕА начинают с трех последовательных инъекций в стекловидное тело в дозе 2 мг, затем выполняют по одной инъекции через 2 месяца, при этом дополнительных контрольных осмотров между инъекциями не требуется. После достижения фазы «стабилизации» интервал между инъекциями может быть увеличен лечащим врачом на основании результатов изменения остроты зрения и анатомических показателей.
, Ш. Светлана, Москва
Спасибо за оперативно проделанную и качественную работу . Сегодня сделали комплексный осмотр, так же укрепили сетчатку обоих глаз. Огромная благодарность доктору, человек своего дела (фамилию к сожалению забыла спросить ) принимала меня в 307а кабинете. Остались приятные впечатления;) Через некоторое время буду делать коррекцию зрения. Всем спасибо!
Актуальные вопросы
Ë
È
У кого чаще всего возникают проблемы с сетчаткой?
В «группу риска» входят: люди со средней и высокой степенями близорукости; беременные женщины; пожилые люди с сахарным диабетом.
Ë
È
Можно ли заниматься спортом при высоких степенях близорукости?
Сама по себе близорукость не является причиной для отказа от занятий спортом. Причиной могут стать лишь обнаруженные на сетчатке дистрофические очаги, опасные в плане появления разрывов. Рекомендуем пройти полное диагностическое обследование и проконсультироваться у врача-ретинолога.
Ë
È
У меня гипертония. Может ли это сказаться на зрении?
Изменения на сетчатке встречаются у 80 % людей с гипертонией (повышенным кровеносным давлением). Комплекс поражений в сетчатке и ее сосудах при гипертонии называется гипертонической ретинопатией. Это, пожалуй, одно из наиболее часто встречающихся проявлений гипертонической болезни. Гипертоническая ретинопатия выражается в виде геморрагий и экссудатов в области глазного дна, а также отека зрительного нерва. Подтвердить или опровергнуть диагноз «гипертоническая ретинопатия» может только квалифицированный врач-офтальмолог при помощи современного компьютеризированного оборудования.
Ведущий офтальмохирург и медицинский директор клиник «Эксимер»,
врач высшей категории,
доктор медицинских наук, профессор,
академик РАЕН
Главный врач московской офтальмологической клиники «Эксимер»,
врач-офтальмохирург высшей категории,
доктор медицинских наук, доцент,
академик РАЕН
Зав. отделением лазерной терапии
врач-офтальмохирург высшей категории,
кандидат медицинских наук
Запишитесь в клинику «эксимер»
и узнайте больше о своём здоровье!
Вы можете позвонить по телефону: +7 (495) 620-35-55
Или нажать кнопку и заполнить форму заявки
Источник
- Что такое ВМД?
- Формы макулодистрофии
- Сухая форма ВМД (возрастной макулодистрофии)
- Влажная форма ВМД (возрастной макулодистрофии)
- Какие существуют факторы риска и причины возникновения ВМД?
- Какие основные симптомы ВМД?
- Как диагностируется ВМД?
- Какое диагностическое обследование при ВМД проводится в клинике?
- Современное лечение влажной формы ВМД
- Какие существуют препараты для анти-VEGF терапии?
- Посмотрите наше видео о возрастной макулодистрофии
Наша задача – спасти Ваше зрение!
Возрастная макулодистрофия (ВМД) является основной причиной слепоты у людей старше 50 лет! По данным ВОЗ, в настоящее время более 45 миллионов человек в мире страдают этим заболеванием.
Предотвратить слепоту и восстановить зрение — наша основная концепция работы с пациентами, страдающими возрастной макулодистрофией. В нашей клинике мы применяем современные и эффективные разработки в области диагностики и лечения этого заболевания. Своевременно начатое лечение совместно с применением анти-VEGF терапии дает надежный результат!
Важно помнить, что самый надежный способ диагностики макулодистрофии – это профилактический визит к офтальмологу и прицельный осмотр глазного дна с широким зрачком при офтальмологическом обследовании!
Что такое ВМД?
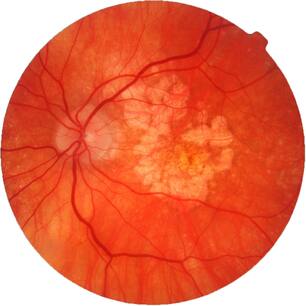
Возрастная макулодистрофия (ВМД) – это патологический процесс в центральной (макулярной) области сетчатки, приводящий к выраженному снижению зрительных функций. Макулярная область сетчатки отвечает за центральную остроту зрения, и при ее поражении рассматриваемые предметы сначала становятся искаженными, а прямые линии кажутся изогнутыми, затем в центральной области зрения появляется непрозрачное пятно. Вследствие этого у пациентов возникают выраженные проблемы с распознаванием лиц, чтением, вождением автомобиля, становится трудно ориентироваться в пространстве, повышается риск травматизации (падения, ушибы, переломы). В целом ухудшается качество нормальной жизнедеятельности любого человека, что приводит к социальной изоляции и клинической депрессии.

Хронический дистрофический процесс в центральной зоне сетчатки возникает вследствие возрастных изменений обмена веществ и сосудистой системы. В результате чего происходит нарушение питания сетчатки, что приводит к поражению хориокапиллярного слоя, мембраны Бруха и пигментного эпителия сетчатки. По данным статистики, эта патология является ведущей причиной потери центрального зрения вплоть до слепоты у пациентов в возрасте старше 50 лет. Тяжесть заболевания обусловлена центральной локализацией процесса и, как правило, двусторонним поражением глаз.

При макулодистрофии поражаются фоторецепторы – клетки, отвечающие за предметное зрение, дающие нам возможность читать, видеть удаленные предметы и различать цвета.
Формы макулодистрофии
Различают две формы возрастной макулодистрофии – сухую и влажную.

Сухая форма ВМД (возрастной макулодистрофии)
Сухая ВМД является самой распространенной формой болезни и развивается в несколько этапов. На ранних стадиях сухой ВМД образуются желтые отложения, известные как друзы, которые начинают накапливаться в слоях сетчатки глаза. Друзы могут различаться как по размеру, так и по количеству, и они считаются частью естественного процесса возрастных изменений со стороны глаз. Потеря зрения на данной стадии ощущается незначительно, особенно при одностороннем поражении.

С течением времени заболевание прогрессирует до развитой сухой ВМД и, в конечном итоге, может трансформироваться во влажную форму. При развитой стадии сухой ВМД, помимо увеличения количества и размера друз, у пациентов отмечается разрушение светочувствительных клеток и тканей, окружающих макулу. Это вызывает уже существенные проблемы со зрением.

Сухая ВМД может поразить как один, так и оба глаза. В случае, когда у пациента поражен только один глаз, сложнее на ранних стадиях выявить начальные изменения в зрении из-за того, что здоровый глаз работает более интенсивно для компенсации недостатка зрения из-за пораженного глаза. Поэтому очень важно регулярно посещать врача офтальмолога для проверки остроты зрения обоих глаз и других профилактических исследований.
Влажная форма ВМД (возрастной макулодистрофии)
Влажная форма ВМД, также известная как неоваскулярная макулодистрофия или экссудативная форма ВМД, является наиболее серьезной и агрессивной формой возрастной макулодистрофии. Примерно у 15-20% пациентов сухая ВМД переходит во влажную форму.

При влажной ВМД в хориокапиллярном слое под макулой начинают образовываться новые патологические кровеносные сосуды, этот процесс называется неоангиогенезом. Через эти неполноценные патологические сосуды просачивается жидкость и кровь, которые могут стать причиной пузырчатых выемок под макулой. Именно эти пузырчатые выемки искажают зрение в пораженном глазу, в связи с чем прямые линии кажутся волнистыми. Пациент может видеть темное пятно или различные пятна в центре поля зрения. Это происходит из-за скопления крови или жидкости под макулой.

В отличие от сухой ВМД, которая может развивается медленно, влажная ВМД развивается достаточно быстро и повреждает макулярную область, что в скором времени приводит к выраженной потере центрального зрения и слепоте. Поэтому для пациентов, находящихся в группе риска развития влажной ВМД, очень важно периодически проверять свое зрение у офтальмолога. Если вовремя не начать лечение влажной ВМД, кровоизлияния в глазу могут стать причиной образования рубцовой ткани, что ведет к необратимой потере зрения.
Какие существуют факторы риска и причины возникновения ВМД?
Возрастная макулодистрофия – это многофакторное, полиморфное заболевание центральной зоны сетчатки и сосудистой оболочки глаза. Влияние на организм нижеперечисленных факторов в несколько раз увеличивают риск развития ВМД и агрессивное прогрессирование этого заболевания:
- Возраст свыше 50 лет.
- Семейная предрасположенность и генетические факторы.
- Пол. У женщин риск развития ВМД в два раза выше, чем у мужчин.
- Избыточный вес и ожирение.
- Курение.
- Продолжительная и интенсивная инсоляция.
- Наличие хронических заболеваний, таких как:
- гипертоническая болезнь;
- атеросклероз;
- системные заболевания;
- сахарный диабет и другие заболевания.
- Профессиональные вредные факторы (лазер, ионизирующее излучение).
- Плохая экология.
Другими причинами могут служить травмы, инфекционные или воспалительные заболевания глаз, высокая близорукость.
Какие основные симптомы ВМД?
На ранних стадиях ВМД может не сопровождаться какими-либо заметными симптомами. Со временем пациенты замечают потерю яркости и контрастности цветов, расплывчатость, нечеткость изображения, им становится трудно рассмотреть детали предметов, как вблизи, так и вдали. Прямые линии воспринимаются волнообразными или частично надломленными в основном в центральных частях поля зрения. Восприятия привычных предметов изменяется, например, дверной проем кажется перекошенным.


- Появляется сначала расплывчатое, затем темное пятно в центре поля зрения.
- Становится сложно различать цвета.
- Затуманенность зрения.
- Снижается контрастная чувствительность.
- Снижается зрение при переходе от яркого к тусклому освещению.
- Нарушается пространственное зрение.
- Повышается чувствительность к яркому свету.
- Зрительные функции улучшаются ночью.
- Лица становятся расплывчатыми.
- Становится невозможной работа, при которой требуется хорошо видеть вблизи, например, практически невозможно продеть нитку в иголку.
При обнаружении подобных симптомов следует незамедлительно пройти обследование у офтальмолога!
Важно помнить! Влажную форму ВМД можно вылечить. Главное – как можно быстрее распознать симптомы и принять немедленные меры для прохождения надлежащего лечения.
МОЖНО ЛИ ОБРАТИТЬ ПОТЕРЮ ЗРЕНИЯ, ВЫЗВАННУЮ ВЛАЖНОЙ ФОРМОЙ ВМД?
Безусловно. Клинически доказано, что своевременная диагностика и специфические прогрессивные виды терапии способствуют восстановлению зрения у пациентов.
Как диагностируется ВМД?
Изменение в зрении можно определить в домашних условиях самостоятельно посредством простого теста, для которого используется решетка Амслера. Этот тест предназначен как для выявления заболеваний центральной области сетчатки, так и для контроля за динамикой лечения при имеющейся патологии центральной зоны сетчатки. Тест Амслера необходимо разместить на расстоянии 30 см от глаза, а другой глаз необходимо прикрыть рукой, затем сосредоточиться на жирной точке в центре теста. Если Вы обнаружили какие-либо изменения – отметьте их на тесте Амслера или зарисуйте, как Вы это видите, и возьмите с собой на прием к офтальмологу.


Какое диагностическое обследование при ВМД проводится в клинике?
Помимо рутинных методов диагностического обследования при дистрофии сетчатки, таких как определение остроты зрения, биомикроскопия, исследование состояния глазного дна (офтальмоскопия), определение полей зрения (периметрия), мы применяем современные компьютеризированные методы диагностического исследования сетчатки глаза. Среди них наиболее информативное при ВМД – оптическая когерентная томография. Это исследование позволяет выявлять самые ранние изменения, которые проявляются при макулярной дегенерации сетчатки. Оптическая когерентная томография (ОКТ) позволяет выявить изменения внутри тканевых структур сетчатки и определить форму макулярной дистрофии.


Особое значение придается ОКТ в случаях, когда есть нeсоответствие остроты зрения и картины глазного дна, получаемой при обычном офтальмоскопическом исследовании. Кроме того, данное исследование назначается для контроля эффективности проводимого лечения. Помимо ОКТ, в ряде случаев мы назначаем флюоресцентную ангиографию сетчатки (ФАГ) – это позволяет с помощью внутривенного красителя (флюоресцеина) диагностировать изменения структуры сосудов сетчатки, которое необходимо для выявления источника отека, при назначении лазерной коагуляции сетчатки. Все эти исследования позволяют уточнить диагноз, стадию заболевания, выбрать правильную тактику лечения.
Современное лечение влажной формы ВМД
В настоящее время применяется ряд эффективных методов лечения влажной формы ВМД. Это лечение направлено на прекращение ангиогенеза (образование новых неполноценных кровеносных сосудов) в глазу и называются «антиангиогенными», «антипролиферативными» видами терапии или «анти-VEGF» видами терапии. Семейство белков VEGF (фактора роста эндотелия сосудов) потенцирует рост новых неполноценных кровеносных сосудов. Анти-VEGF терапия направлена на замедление прогрессирования влажной ВМД, а в некоторых случаях позволяет улучшить Ваше зрение. Эта терапия особенно эффективна, если её применять до стадии рубцевания — именно тогда лечение может сохранить зрение.
Какие существуют препараты для анти-VEGF терапии?
Существует несколько основных препаратов, которые являются ингибиторами VEGF, они наиболее эффективны для лечения влажной формы ВМД:
Макуген (Пегаптаниб) — это ингибитор VEGF, он был рекомендован для лечения влажной ВМД. Макуген воздействует непосредственно на VEGF и тем самым помогает замедлить потерю зрения. Этот препарат вводят непосредственно в глаз в виде эндовитриальной инъекции. Эта терапия требует повторных инъекций, которые проводятся каждые пять-шесть недель. Макуген стабилизирует зрение примерно у 65% пациентов.

Луцентис (Ранибизумаб) — это высокоэффективное лечение влажной формы ВМД. Луцентис — тип анти-VEGF препарата, называемый фрагментом моноклонального антитела, который был разработан для лечения заболеваний сетчатки глаза. Он вводится непосредственно в глаз в виде эндовитриальной инъекции и может стабилизировать зрение и даже способен обратить его потерю.

Наши клинические наблюдения показывают, что наилучшие результаты наблюдаются, если вводить препарат несколько раз в ежемесячном режиме. Данные, полученные в рамках клинических исследований, также показали, что после двухлетнего лечения ежемесячными инъекциями Луцентиса зрение стабилизируется примерно у 90% пациентов, что является значительным показателем восстановления зрения.
Эйлеа (Афлиберцепт) — это также высокоэффективной препарат для терапии влажной формы ВМД, назначаемый с более низкой частотой введения. Эйлеа — тип анти-VEGF препарата, известный как гибридный белок, который вводится непосредственно эндовитриально в глаз пациента при лечении влажной формы ВМД. Эйлеа воздействует непосредственно на VEGF, а также на другой белок, называемый плацентарным фактором роста (ПФР), который также был обнаружен в избытке в сетчатке у пациентов, страдающих влажной формой макулодистрофии. После первых 3 инъекций с месячным интервалом и последующих инъекций каждые два месяца Эйлеа демонстрирует такую же эффективность, как и ежемесячные инъекции Луцентиса.

В рамках клинических испытаний у пациентов с влажной формой возрастной макулярной дегенерации сравнивались ежемесячные инъекции Луцентиса и инъекции Эйлеа, получаемые пациентами регулярно на протяжении трех месяцев, а затем каждый второй месяц. После первого года лечения было продемонстрировано, что инъекции Эйлеа один раз каждые два месяца улучшали или поддерживали зрение у пациентов, страдающих ВМД, на уровне, сравнимом с уровнем, который был достигнут в рамках применения Луцентиса. Безопасность обоих препаратов также аналогична. В целом, пациенты, которым вводили Эйлеа, нуждались в меньшем количестве инъекций для достижения той же эффективности, что и при ежемесячных инъекциях Луцентиса.
Авастин (Бевацизумаб) — противоопухолевый препарат с высокой анти-VEGF активностью, который назначается офтальмологами в качестве терапии по незарегистрированному показанию для лечения влажной формы возрастной макулярной дегенерации. Авастин — тип анти-VEGF препарата, называемый моноклональным антителом, который был разработан для лечения рака (прогрессирование которого также зависит от ангиогенеза). По своей структуре Авастин схож с препаратом Луцентис. Некоторые офтальмологи назначают Авастин пациентам, страдающим от влажной формой ВМД, предварительно перекомпоновывая препарат таким образом, чтобы можно было ввести его непосредственно в глаз.

Поскольку было продемонстрировано, что инъекции Авастина схожи по эффективности лечения влажной макулодистрофии с Луцентисом, некоторые офтальмологи используют Авастин потому, что он существенно дешевле препарата Луцентис. Инъекции Авастина можно вводить ежемесячно или реже по графику, определенному лечащим врачом.
Все анти-VEGF препараты от влажной формы макулодистрофии вводятся непосредственно эндовитриально в глаз только офтальмологом. Витреоретинологи (специалисты по сетчатке глаза) специально обучаются проводить эту эндовитриальную инъекцию безопасно и безболезненно. Частота инъекций определяется врачом-офтальмологом в зависимости от тяжести состояния пациента. Кроме анти-VEGF, при влажной форме ВМД применяются дегидратационная терапия и лазерная коагуляция сетчатки. Также необходимо знать, что у всех применяемых препаратов имеются риски, связанные с их приемом, которые необходимо рассматривать в соотношении с пользой, которую такие препараты приносят. Что касается непосредственно анти-VEGF терапии, такие риски могут включать глазную инфекцию, повышение внутриглазного давления, отслойку сетчатки, локальное воспаление, временную расплывчатость зрения, кровоизлияние под конъюнктиву, раздражение глаза и боль в глазу, которые в течение некоторого времени проходят самостоятельно.

«Анти-VEGF терапия может замедлить прогрессирование ВМД, а в ряде случаев способствовать улучшению и восстановлению зрения у пациента».
Очень важно помнить, что влажная форма ВМД является хроническим заболеванием, которое требует пожизненного наблюдения и лечения у офтальмолога. Благодаря современным анти-VEGF препаратам, можно сохранить зрение на высоком уровне. Если не следовать лечению в соответствии с назначениями офтальмолога, зрение может продолжить ухудшаться, приводя в конечном итоге к слепоте.
Посмотрите наше видео о возрастной макулодистрофии
Чтобы записаться на прием в клинику доктора Куренкова или получить информацию о стоимости обследования и лечения ВМД, звоните +7 (495) 781-9333.
Смотрите также:
- Лазерную коррекцию зрения лучше доверить профессионалам из Центра хирургии глаза доктора Куренкова
- Интересует консультация офтальмолога онлайн? Центр хирургии глаза доктора Куренкова готов помочь
- Давно ищите хороший центр контактной коррекции зрения? Центр хирургии глаза доктора Куренкова к вашим услугам
Источник