Новое в лечении дегенерации сетчатки глаза
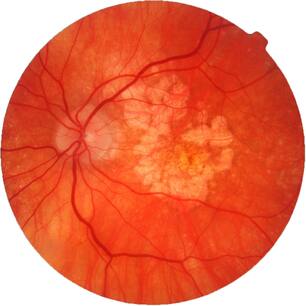
По данным Всемирной Организации Здравоохранения, возрастная макулярная дегенерация является одной из наиболее частых причин слепоты и слабовидения у лиц старшей возрастной группы. Возрастная макулярная дегенерация — хроническое дегенеративное нарушение, которым чаще всего страдают люди после 50 лет. По официальным материалам Центра ВОЗ по профилактике устранимой слепоты, распространенность этой патологии по обращаемости в мире составляет 300 на 100 тыс. населения. В экономически развитых странах мира ВМД как причина слабовидения занимает третье место в структуре глазной патологии после глаукомы и диабетической ретинопатии. В США 10% лиц в возрасте от 65 до 75 лет и 30% старше 75 лет имеют потерю центрального зрения вследствие ВМД. Терминальная стадия ВМД (слепота) встречается у 1,7% всего населения старше 50 лет и около 18% населения старше 85 лет. В России заболеваемость ВМД составляет 15 на 1000 населения.
ВМД проявляется прогрессирующим ухудшением центрального зрения и необратимым поражением макулярной зоны. Макулодистрофия — двустороннее заболевание (примерно в 60% случаев поражаются оба глаза), однако, как правило, поражение более выражено и развивается быстрее на одном глазу, на втором глазу ВМД может начать развиваться через 5-8 лет. Зачастую пациент не сразу замечает проблемы со зрением, поскольку на начальном этапе всю зрительную нагрузку на себя берет лучше видящий глаз.
Как видит человек с макулярной дегенерацией сетчатки
Макулодистрофия

Нормальное зрение

ВАЖНО! При снижении остроты зрения как вдаль, так и на близком расстоянии; затруднениях, возникающих при чтении и письме; необходимости более сильного освещения; появлении перед глазом полупрозрачного фиксированного пятна, а также искажении контуров предметов, их цвета и контрастности — следует немедленно обратиться к офтальмологу. Диагноз «макулодистрофия» может быть установлен только врачом-специалистом. Однако, высокоинформативным является самоконтроль зрительных функций каждого глаза в отдельности при помощи теста Амслера.


Механизм развития и формы возрастной макулярной дегенерации (ВМД)

- Макула – это несколько слоев специальных клеток. Слой фоторецепторов расположен над слоем клеток пигментного эпителия сетчатки, а ниже – тонкая мембрана Бруха, отделяющая верхние слои от сети кровеносных сосудов (хориокапиляров), обеспечивающих макулу кислородом и питательными веществами.

- По мере старения глаза накапливаются продукты обмена клеток, образуя так называемые «друзы» – желтоватые утолщения под пигментным эпителием сетчатки. Наличие множества мелких друз или одного (или нескольких) крупных друз считается первым признаком ранней стадии «сухой» формы ВМД. «Сухая» (неэкссудативная) форма наиболее часто встречается (примерно в 90% случаев).

- По мере накопления друзы могут вызывать воспаление, провоцируя появление эндотелиального фактора роста сосудов (Vascular Endothelial Grows Factor — VEGF) — белка, который способствует росту новых кровеносных сосудов в глазу. Начинается разрастание новых патологических кровеносных сосудов, этот процесс называется ангиогенезом.

- Новые кровеносные сосуды прорастают через мембрану Бруха. Так как новообразованные сосуды по природе своей патологические, плазма крови и даже кровь проходят через их стенки и попадают в слои макулы.

- С этого момента ВМД начинает прогрессировать, переходя в другую, более агрессивную форму – «влажную».Жидкость накапливается между мембраной Бруха и слоем фоторецепторов, поражает уязвимые нервы, обеспечивающее здоровое зрение. Если не остановить этот процесс, то кровоизлияния будут приводить к отслойкам и образованию рубцовой ткани, что грозит невосполнимой потерей центрального зрения.
«Влажная» (экссудативная) форма встречается значительно реже «сухой» (приблизительно в одном-двух случаях из 10), однако является более опасной – происходит стремительное прогрессирование и зрение ухудшается очень быстро.
Симптомы «влажной» формы ВМД
- Резкое снижение остроты зрения, отсутствие возможности улучшить зрение очковой коррекцией.
- Затуманенность зрения, снижение контрастной чувствительности.
- Выпадение отдельных букв или искривление строчек при чтении.
- Искажение предметов (метаморфопсии).
- Появление темного пятна перед глазом (скотома).
Цель лечения возрастной макулярной дегенерации
Возрастная макулярная дегенерация поддается лечению. Однако, еще не так давно существовал лишь один способ остановить «протекание» сосудов при влажной ВМД — лазерная коагуляция. Но этот метод не позволял устранить причину появления паталогических сосудов, и был лишь временной мерой.
В начале 2000-х годов было разработано более эффективное лечение под названием «прицельная терапия». Этот метод основан на воздействии специальными веществами именно на белок VEGF.

В настоящее время так называемая анти-VEGF терапия полностью изменила подходы к лечению ВМД, позволяя сохранить зрение и поддержать качество жизни миллионов людей во всем мире. Анти-VEGF терапия может не только уменьшить прогрессирование ВМД, но в некоторых случаях даже позволяет улучшить зрение. Лечение эффективно, но только в тех случаях, когда оно проведено до образования рубцовой ткани и до необратимой потери зрения.
Интравитреальные инъекции препаратов — Анти-VEGF терапия
Чтобы препараты, противодействующие развитию новых сосудов, эффективно воздействовали на макулу, необходимо провести инъекцию непосредственно в стекловидное тело глаза. Процедура выполняется в условиях стерильности операционного зала квалифицированным врачом-офтальмологом.

Процедура введения препарата занимает лишь несколько минут и не вызывает никаких болевых ощущений. По мере того, как анти-VEGF препарат проникает в ткани макулы, он снижает уровень активности белка, в результате останавливается рост патологических кровеносных сосудов, после чего эти сосуды начинают распадаться и регрессировать, а при постоянном лечении аномальная жидкость также рассасывается.
Контроль ангиогенеза и связанной с ним отечности стабилизирует зрительную функцию и предотвращает дальнейшее повреждение макулы. По данным клинических исследований приблизительно у 30% процентов пациентов получающих анти-VEGF терапию влажной ВМД определенная часть утраченного вследствие этого заболевания зрения восстанавливается.
Препараты для лечения возрастной макулярной дегенерации – ЛУЦЕНТИС (Lucentis) и ЭЙЛЕА (Eylea)
Первым препаратом для анти-VEGF терапии в виде интравитреальных инъекций, сертифицированным в России для применения в офтальмологии, был ЛУЦЕНТИС, совершивший настоящую революцию в лечении ВМД и ставший «золотым стандартом».. В июне 2006 года он был утвержден американским агентством по контролю за лекарственными средствами (FDA) как уникальное средство для лечения возрастной макулярной дегенерации, а в 2008 году был зарегистрирован и в России. С 2009 года офтальмологические клиники «ЭКСИМЕР» применяют препарат ЛУЦЕНТИС в клинической практике.
Ученые продолжали изыскания, чтобы создать препарат более пролонгированного действия, не уступающий по качественным результатам ЛУЦЕНТИСу. В ноябре 2011 года в США был одобрен для лечения влажной формы возрастной макулярной дегенерации сетчатки новый препарат ЭЙЛЕА. С марта 2016 года препарат зарегистрирован в России и начал применяться в офтальмологических клиниках «Эксимер».
Почему ЛУЦЕНТИС И ЭЙЛЕА эффективны?
До появления этих препаратов в качестве анти-VEGF терапии использовались средства, созданные для лечения онкологических заболеваний. ЛУЦЕНТИС (а впоследствии и ЭЙЛЕА) были специально разработаны для применения в офтальмологии, что обеспечивает их более высокую эффективность и безопасность.
В состав препарата ЛУЦЕНТИС входят молекулы действующего вещества — ранибизумаба, которое снижает избыточную стимуляцию ангиогенеза (роста патологических сосудов) при возрастной макулярной дегенерации и нормализует толщину сетчатки. ЛУЦЕНТИС быстро и полностью проникает во все слои сетчатки, уменьшает макулярный отек и предотвращает увеличение размера поражения, прогрессирование образования и прорастания сосудов и новые кровоизлияния.
ЭЙЛЕА — препарат, содержащий активное вещество — афлиберцепт, молекулы которого действуют как «ловушка», сращиваясь с молекулами не только эндотелиального фактора роста сосудов (VEGF), а также плацентарного фактора роста (PIFG). ЭЙЛЕА характеризуется более продолжительным внутриглазным действием, что позволяет проводить инъекции реже. Кроме того, этот препарат может применяться не только при «влажной» форме возрастной макулярной дегенерации, но и в случаях ухудшения зрения, вызванного диабетическим макулярным отеком и макулярным отеком вследствие окклюзии вен сетчатки.
Что показывают научные исследования?
Клиническая активность и безопасность препаратов были доказаны в ряде крупных международных испытаний. Результаты поистине впечатляют – у большинства пациентов не только остановилось прогрессирование заболевания и сохранилась острота зрения, но этот показатель значительно улучшился.

Толщина центральной зоны сетчатки до и после лечения
- В сравнении с лазерным лечением (фотодинамической терапией) препараты анти-VEGF терапии ощутимо превзошли результаты по получаемой остроте зрения: к 6 месяцам лечения инъекционная терапия давала ~8,5-11,4 буквы (по шкале ETDRS), тогда как в группе лазерного лечения – 2,5 буквы. К 52 неделе группы анти-VEGF приобрели 9,7-13,1 букв, тогда как группа лазерного лечения потеряла 1 букву.
- Через 52 недели лечения доли пациентов, сохранивших остроту зрения, в группах, которые принимали ЛУЦЕНТИС и ЭЙЛЕА, были 94,4% и 95,3% соответственно.
- Доли пациентов с увеличением остроты зрения на ≥15 букв по шкале ETDRS – с ЭЙЛЕА – 30,6%, с ЛУЦЕНТИСОМ – 30,9 %, а среднее значение улучшения остроты зрения – 7,9 букв и 8,1 буквы при лечении ЭЙЛЕА и ЛУЦЕНТИСОМ.
- Среднее изменение толщины центральной зоны сетчатки: -128,5 мкм (ЭЙЛЕА) и -116,8 мкм (ЛУЦЕНТИС).
Частота приема и дозировка
Препарат ЛУЦЕНТИС вводится в стекловидное тело в дозе 0,5 мг (0,05 мл). Сначала проводятся 3 последовательные ежемесячные инъекции Луцентиса (фаза «стабилизации»), затем количество инъекций рекомендует врач в зависимости от состояния зрительных функций и степени заболевания (фаза «поддержания»). Интервал между введениями доз составляет как минимум 1 месяц. После наступления фазы стабилизации лечение препаратом приостанавливается, но 2-3 раза в год пациентам необходимо проходить скрининг состояния зрительной системы.
Лечение препаратом ЭЙЛЕА начинают с трех последовательных инъекций в стекловидное тело в дозе 2 мг, затем выполняют по одной инъекции через 2 месяца, при этом дополнительных контрольных осмотров между инъекциями не требуется. После достижения фазы «стабилизации» интервал между инъекциями может быть увеличен лечащим врачом на основании результатов изменения остроты зрения и анатомических показателей.
, Ш. Светлана, Москва
Спасибо за оперативно проделанную и качественную работу . Сегодня сделали комплексный осмотр, так же укрепили сетчатку обоих глаз. Огромная благодарность доктору, человек своего дела (фамилию к сожалению забыла спросить ) принимала меня в 307а кабинете. Остались приятные впечатления;) Через некоторое время буду делать коррекцию зрения. Всем спасибо!
Актуальные вопросы
Ë
È
У кого чаще всего возникают проблемы с сетчаткой?
В «группу риска» входят: люди со средней и высокой степенями близорукости; беременные женщины; пожилые люди с сахарным диабетом.
Ë
È
Пятна перед глазами – что это?
Плавающие помутнения разных форм и размеров в стекловидном теле могут быть признаком проблем с сетчаткой. Необходимо пройти обследование.
Ë
È
Какие методы лечения возрастной дистрофии сетчатки вы применяете?
При сухой стадии возрастной дистрофии сетчатки проводятся курсы консервативного лечения (инъекции, капельницы). При влажной стадии применяют препарат Луцентис (вводится в стекловидное тело).
Ведущий офтальмохирург и медицинский директор клиник «Эксимер»,
врач высшей категории,
доктор медицинских наук, профессор,
академик РАЕН
Главный врач московской офтальмологической клиники «Эксимер»,
врач-офтальмохирург высшей категории,
доктор медицинских наук, доцент,
академик РАЕН
Зав. отделением лазерной терапии
врач-офтальмохирург высшей категории,
кандидат медицинских наук
Запишитесь в клинику «эксимер»
и узнайте больше о своём здоровье!
Вы можете позвонить по телефону: +7 (495) 620-35-55
Или нажать кнопку и заполнить форму заявки
Источник
Заболевания сетчатки глаз вариативны, но большинство из них негативно влияет на зрение, искажая видимость. Они поражают любую часть тонкого слоя ткани на внутренней стенке глаза. Инновационное лечение сетчатки в Израиле помогает избавиться от неприятных симптомов, восстановить зрение.
Компания Tlv.Hospital предлагает пройти обследование на базе лучших израильских клиник и последующую корректировку обнаруженных проблем под контролем ведущих офтальмологов страны.
Мы гарантируем повышенное внимание русскоязычным пациентам, профессиональные методы лечения, новейшие техники реабилитации по доступным ценам. Работая на рынке медицинского туризма свыше 10 лет, мы заслуженно пользуемся признанием тысяч людей, вернувших здоровье с нашей помощью.
Чем грозят болезни сетчатки глаз?
 Сетчатка содержит миллионы светочувствительных клеток (стержней и конусов), нервных окончаний, которые в комплексе обеспечивают визуальное восприятие окружающего мира. Через сетчатку информация поступает в мозг посредством зрительного нерва, что позволяет нам видеть. Терапия проводится для всех видов отклонений. В зависимости от состояния пациента, цели лечения могут заключаться в остановке процессов деградации, замедлении болезнетворного влияния патологии, улучшении и восстановлении зрения. При затягивании обращения к врачу и при обслуживании у непрофессионального специалиста существует угроза потери зрения и полной слепоты.
Сетчатка содержит миллионы светочувствительных клеток (стержней и конусов), нервных окончаний, которые в комплексе обеспечивают визуальное восприятие окружающего мира. Через сетчатку информация поступает в мозг посредством зрительного нерва, что позволяет нам видеть. Терапия проводится для всех видов отклонений. В зависимости от состояния пациента, цели лечения могут заключаться в остановке процессов деградации, замедлении болезнетворного влияния патологии, улучшении и восстановлении зрения. При затягивании обращения к врачу и при обслуживании у непрофессионального специалиста существует угроза потери зрения и полной слепоты.
Симптоматика болезней
Большинство заболеваний сетчатки глаз имеют схожие черты, проявляются идентичными симптомами:
- Плавающие пятна, ощущение паутины на глазах.
- Размытые контуры окружающих предметов, искаженные черты.
- Нарушения бокового зрения (затемнения, блики, световые пятна).
- Потеря остроты зрения.
При появлении этих признаков незамедлительно обратитесь к офтальмологу.
Диагностика заболеваний сетчатки глаз
Заболевания сетчатки могут быть связаны со старением, диабетом, травмой глаз, обусловлены генетическими факторами. Для постановки диагноза проводится тщательный осмотр, поиск аномальных участков структуры зрительного анализатора. Используются следующие тесты:
- Тест решеткой Амслера — проверка ясности центрального зрения. Врач спрашивает пациента, какие линии выглядят выцветшими, сломанными или искаженными. В зависимости от этого определяется степень повреждения сетчатки.
- Оптическая когерентная томография (ОКТ) — этот тест предназначен для получения точных изображений сетчатки в целях диагностики эпиретинальных мембран, макулярных отверстий и отеков. Проводится для контроля степени возрастной влажной дегенерации желтого пятна и реакции на лечение.
- Флюоресцеиновая ангиография — врач использует краситель, выделяющий кровеносные сосуды в сетчатке под особым светом. Это помогает идентифицировать закрытые, поврежденные, аномальные сосуды, изменения в задней части глаза.
- Индоцианин-зеленая ангиография — профильная краска загорается при воздействии инфракрасного света. Полученные изображения показывают кровеносные сосуды сетчатки, сосудистой оболочки.
Проводится УЗИ для детализации внутренних структур глаза, которое помогает выявить определенные характеристики тканей для диагностики и лечения опухолей. Может рекомендоваться КТ, МРТ для оценки повреждений.
Лечение сетчатки в Израиле
 Основные цели лечения – остановить или замедлить развитие болезни; сохранить, улучшить или восстановить зрение. Во многих случаях ущерб, причиненный заболеванием, нельзя устранить, поэтому очень важна ранняя диагностика.
Основные цели лечения – остановить или замедлить развитие болезни; сохранить, улучшить или восстановить зрение. Во многих случаях ущерб, причиненный заболеванием, нельзя устранить, поэтому очень важна ранняя диагностика.
Лечение болезней сетчатки может быть сложным, иногда экстренным. К вариантам терапии относят:
- Применение лазера. Лазерная хирургия способна восстановить разрыв сетчатки. Хирург использует лазер для точечного нагрева, создавая рубцы и связывая сетчатку с подлежащей тканью. Лазерное лечение разрыва уменьшает риск отслойки сетчатки.
- Сокращение аномальных кровеносных сосудов. Данный подход носит название точечная лазерная коагуляция. Он уменьшает количество новых аномальных сосудов, которые кровоточат или создают риск внутриглазного кровотечения. Данное лечение может помочь людям с диабетической ретинопатией. Обширное применение лазерной коагуляции может способно к потере периферического или ночного зрения.
- Замораживание или криопексия. Хирург применяет зонд, замораживая внешнюю стенку глаза с целью лечения разрыва сетчатки. Интенсивный холод проникает внутрь, замораживая сетчатку. Обработанная область позже рубцуется, прикрепляя сетчатку к стенке глаза.
- Нагнетание в полость глаза воздуха или газа – применяется для восстановления некоторых типов отслойки сетчатки. Ее могут проводить в сочетании с кроипексией или лазерной коагуляцией.
- Эписклеральное пломбирование – операция по восстановлению отслойки сетчатки. Хирург пришивает небольшой кусочек силиконового материала к внешней поверхности глаза (склере). Это смещает склеру, уменьшая давление, вызванное стекловидным телом на сетчатке. Эписклеральное пломбирование может использоваться наряду с другими подходами.
- Эвакуация и замена жидкости внутри глаза. В ходе этой процедуры под названием витрэктомия хирург удаляет гелеобразную жидкость, заполняющую стекловидное тело. Затем в это пространство он нагнетает воздух, газ или жидкость. Витрэктомия проводится при кровотечении, воспалении стекловидного тела, при наличии препятствий визуализации сетчатки для хирурга. Этот метод может быть частью лечения для людей с разрывом сетчатки, диабетической ретинопатией, инфекцией, травмой глаза, отслоением сетчатки, макулярным разрывом.
- Интравитреальные инъекции препаратов внутрь стекловидного тела. Данный подход эффективен для лечения пациентов с влажной макулярной дегенерацией, диабетической ретинопатией, нарушенными кровеносными сосудами внутри глаза.
- Вживление (имплантация) протеза сетчатки. Кандидаты для этой операции — люди с тяжелой потерей зрения или слепотой вследствие заболеваний сетчатки.
Виды болезней сетчатки, подходы к терапии
 Тщательное обследование и раннее выявление аномалий сделает лечение сетчатки в Израиле более эффективным. Кроме того, последствия для глаз будут минимальны. В числе часто встречаемых заболеваний сетчатки специалисты выделяют перечисленные ниже состояния.
Тщательное обследование и раннее выявление аномалий сделает лечение сетчатки в Израиле более эффективным. Кроме того, последствия для глаз будут минимальны. В числе часто встречаемых заболеваний сетчатки специалисты выделяют перечисленные ниже состояния.
Макулярная дегенерация
Возрастная дегенерация желтого пятна представляет собой дегенеративное заболевание сетчатки, вызывающее прогрессивную потерю центрального зрения. Болезнь является наиболее распространенной причиной слепоты у лиц старше 55 лет. Сетчатка заполнена фоторецепторами, которые позволяют нам видеть. Они преобразуют свет в электрические импульсы, переносимые в мозг через зрительный нерв. Макула — область в центре сетчатки, которая помогает визуально воспринимать мелкие детали в дневное время и при электрическом свете.
Центральная потеря зрения возникает, когда фоторецепторы макулы вырождаются. Человек с этим заболеванием замечает, что при чтении или шитье предметы обретают размытые черты. Прогрессирование болезни вызывает образование «слепых пятен». Степень потери центрального зрения варьируется, может зависеть от типа заболевания — сухой или влажной дегенерации.
Сухая форма возникает в 90% случаев. Основная черта болезни — накопление крошечных белковых и жировых отложений под сетчаткой. При этой форме патологии снижение зрения происходит постепенно, на протяжении многих лет. Впоследствии может развиться влажная форма дегенерации желтого пятна. В этом случае аномальные кровеносные сосуды растут под макулой. Они пропускают кровь и жидкость в пятно, повреждая клетки фоторецепторов. Этот тип заболевания прогрессирует быстро, вызывая существенную утрату зрения при отсутствии адекватного лечения.
Большинство терапевтических методов включают окулярные инъекции для остановки роста кровоточащих сосудов. Проведенное исследование AREDS определило, что добавление антиоксидантов замедляет развитие дегенерации. Пищевая добавка, разработанная Институтом зрения, включает бета-каротин, витамины Е, С, цинк и медь. С ее применением риск развития заболевания снижается. Используются препараты EYLEA (alflibercept) для влажной формы, блокирующий развитие нездоровых кровеносных сосудов. При этом количество уколов по сравнению с традиционными формулами резко сократилось. Используются препараты Avastin, Lucentis, имплантируемый миниатюрный телескоп для улучшения зрения на последних стадиях неизлечимой возрастной дегенерации.
Пигментный ретинит
Наследственное заболевание, вызывающее дегенерацию сетчатки. В основном обусловлено мутациями генов, переданных родителями. Формы болезни включают синдром Ашера, врожденный амавроз Лебера, синдром Барде-Бидля и другие схожие состояния. Ночная слепота является одним из самых ранних симптомов. Преимущественно диагностируется состояние у подростков и молодых людей. Скорость прогрессирования и степень потери зрения вариативны от человека к человеку. Для людей с пигментным ретинитом проводится генетическое тестирование, которое помогает поставить точный диагноз, оценить риск передачи болезни от родителей потомству. Проводится лечение сетчатки в Израиле с применением генной, стволовой и лекарственной терапии.
Отслоение сетчатки
 Сосудистые заболевания создают риск для зрения. Они могут спровоцировать центральную окклюзию, отделение задней стенки сетчатки, блокируя светочувствительный нервный слой в дальней части глаза. Блокада обеспечивает избыточный приток крови и жидкости в сетчатку. Их накопление в макуле делает зрение размытым.
Сосудистые заболевания создают риск для зрения. Они могут спровоцировать центральную окклюзию, отделение задней стенки сетчатки, блокируя светочувствительный нервный слой в дальней части глаза. Блокада обеспечивает избыточный приток крови и жидкости в сетчатку. Их накопление в макуле делает зрение размытым.
Окклюзии сетчатки обычно встречаются при глаукоме, диабете, сосудистых патологиях, высоком давлении, атеросклерозе, тромбозах. На первом этапе лечения выясняется причина блокады вен. Лекарств для коррекции этого состояния не существует. Офтальмолог обычно рекомендует период наблюдения, может быть назначена лазерная коррекция. Иногда выписываются инъекции профильных препаратов. В настоящее время изучаются новые экспериментальные методы терапии.
Лечение дистрофии сетчатки в Израиле
Дистрофия возникает из-за сосудистых поражений глаз. Преимущественно болезнь поражает пациентов пожилого возраста, зрение которых постепенно портится из-за нарушений фоторецепторов, ответственных за дальнее видение и восприятие цветовых параметров. Болезнь нередко имеет бессимптомный характер на ранних стадиях. Выявить ее можно при рутинном обследовании у офтальмолога. Дистрофия бывает нескольких типов — центральная и периферическая, врожденная и приобретенная. Современное лечение дистрофии сетчатки в Израиле включает воздействие аргонового лазера, укрепляющего ее структуру.
Стоимость лечебных процедур, врачи
Цены на лечение сетчатки в израильских госпиталях ниже, чем в европейских офтальмологических центрах в среднем на 30% и вполне сопоставимы с известными российскими частными клиниками. Однако уровень оснащения больниц Израиля превосходит отечественные клинические учреждения в вопросах технического оснащения, опыте работы с продвинутыми техниками терапии. В среднем цена обслуживания в Израиле находится в следующем диапазоне (в долларах):
- Консультация офтальмолога -600,00
- Отслойка сетчатки — 8 500,00
- Компьютерная периметрия — 260,00
- Витректомия — 10 300,00
- Хирургическое лечение — 6 800,00
- 1 курс лазерной терапии — 3 200,00
- Лечение сетчатки с помощью газа — 2 100,00
- Фотокоагуляция — 750,00
- Инъекция препарата Авастин — 650,00
Еще один врач, пользующийся спросом у пациентов из России и стран СНГ — профессор Яир Морад. Занимается терапией болезней глаз детей и взрослых. Применяет методики традиционной терапии, техники сложнейших оперативных вмешательств. Окончил университет в Хайфе, стажировался в Торонто.В числе известных специалистов Израиля выделяют доктора Михаэлу Гольдштейн, офтальмолога с 20-летним стажем работы. Врач занимается лечением дегенеративных изменений сетчатки, стекловидного тела. В своей работе использует уникальные лазерные методики. Отучившись в университете медицины Тель-Авива, она поступила простым специалистом в Ихилов, где вскоре была повышена до старшего врача и заместителя заведующего офтальмологическим отделением. Стажировалась в Лондоне.
Рони Рахмиэль — известный офтальмолог, лечащий патологии глаз, такие как глаукома, катаракта и прочее.
Новое в лечении сетчатки глаз
 В Израиле применяется новое в лечении сетчатки глаза, мы собрали последние достижения терапии, чтобы вы могли представить масштаб профессиональной помощи в этой стране. Разработки находятся на стадии испытаний или реализации первичных результатов на практике:
В Израиле применяется новое в лечении сетчатки глаза, мы собрали последние достижения терапии, чтобы вы могли представить масштаб профессиональной помощи в этой стране. Разработки находятся на стадии испытаний или реализации первичных результатов на практике:
- Retro Sense Therapeutics — оптогенетическая генная терапия. Врачи используют выжившие клетки сетчатки, чтобы восстановить зрение полностью ослепшим людям от пигментного ретинита по причине генных мутаций. Лечение использует аденоассоциированный вирус (AAV), сконструированный человеком для доставки гена в ганглионарные клетки сетчатки. Он кодирует белок, чувствительный к свету, с помощью радионуклида-2. Оптигенный подход может работать независимо от вызывающего болезнь гена.
- Spark-терапия — рассчитана на замену гена RPF65 для людей с врожденными формами амавроза Лебера и пигментного ретинита. При одобрении метода контролирующими структурами это будет первая разрешенная FDA терапия для коррекции наследственных нарушений глаз.
- ReNeuron-терапия — терапия стволовыми клетками. Ученые считают, что это направление полностью новое в лечении макулодистрофии сетчатки глаза и коррекции пигментного ретинита, с помощью которого можно восстановить зрение, спасти его от деградации, заменив потерянные фоторецепторы и направив силу воздействия на сохранение здоровых структур. Терапия включает инъекции человеческих клеток-предшественников сетчатки (hRPCs), которые являются более зрелыми по сравнению с эмбриональными стволовыми клетками. После введения под сетчатку они развиваются и функционируют, как нормальные зрелые фоторецепторы. В дополнение к интеграции с сетчаткой пациента, эти клетки замедлят дегенерацию существующих фоторецепторов.
- Терапия стволовыми клетками UCI — предназначена для сохранения и спасения фоторецепторов у людей с пигментным ретинитом. Лечение может работать в коррекции других заболеваний сетчатки, включая синдром Ашера. Стволовые клетки UCI аналогичны ReNeuron. Они являются более зрелыми, чем эмбриональные стволовые клетки, однако не полностью превращаются в фоторецепторы, которые делают видение возможным. UCI используются для высвобождения нейропротекторных белков, известных, как факторы роста, что позволяет людям читать, воспринимать цвета и видеть при достаточном освещении. Предполагается, что UCI будут вводиться в стекловидное тело глаза пациента — гелевое вещество, которым заполняют середину глаза. Терапия ReNeuron будет внедряться под сетчатку — ювелирная процедура несет больше риска для повреждения тканей или развития осложнений. Разработчики уверяют, что новое в лечение сетчатки глаза направление дает некоторые преимущества. Доставка проста и безопасна. Клетки не интегрируются с тканями хозяина, оставаясь эффективными. Поскольку они плавают в прозрачном стекловидном геле, их можно визуализировать внутри глаз, используя стандартную щелевую лампу или офтальмоскоп.
- Генно-терапевтическое испытание для коррекции ретиношизиса — заболевания, которое вызывает расщепление слоев сетчатки и серьезную потерю зрения у мужчин.
- Генная терапия хороидермии — болезни, провоцирующей слепоту у мужчин из-за дегенерации нескольких областей сетчатки. Исследователи полагают, что одна доза воздействия заменит мутированные копии гена хороидермии здоровыми аналогами, что остановит патологический процесс на несколько лет.
- Лечение стволовыми клетками — направлено на спасение зрения у людей с сухой формой возрастной дегенерации желтого пятна. В более раннем испытании пациенты с расширенной формой сухой дегенерации продемонстрировали стабильное улучшение зрения через 6-12 месяцев после лечения. Кроме того, частота прогрессирования заболевания, вызывающего потерю фоторецепторов и поддерживающих клеток, известных как эпителий пигмента сетчатки, уменьшилась. Эти нейронные стволовые клетки производят множество нейропротективных агентов, что дает надежду на коррекцию зоны атрофии. Ученые считают, что они обеспечивают устойчивое высвобождение белков, сохраняющих здоровую сетчатку и предотвращающих дегенерацию.
- Препарат VM200 — создан для сохранения зрения у людей с поражениями сетчатки. Лекарство нейтрализует токсические химические вещества, которые отвечают за повреждения органа при болезни Штаргардта. Препарат принимается перорально, вследствие чего можно одновременно воздействовать на оба глаза неинвазивным путем.
- Генная терапия Retino Stat — предназначена для лечения генной формы мокрой макулодистрофии. Одна инъекция имеет период действия в несколько лет в отличие от других уколов, применяемых ежемесячно.
- Генетическая коррекция пигментированного ретинита с X-образным связыванием. Часто болезнь вызвана мутациями в гене RPGR. Это новое в лечении сетчатки глаза, методика направлена на замедление процессов утраты зрительной функции.
Приведенные примеры — часть открытий, клинические испытания продолжаются. А это значит, что вскоре Израиль обогатится новыми методами коррекции глазных аномалий.
Материл по инновациям в лечении сетчатки глаза подготовлен на основе материалов:
- blindness.org/blog/index.php/2015-top-10-retinal-research-advances-2
- blindness.org/foundation-news
https://tlv.hospital/sites/thebestmedic.com/files/lechenie-setchatki-v-israile.jpg
Источник


