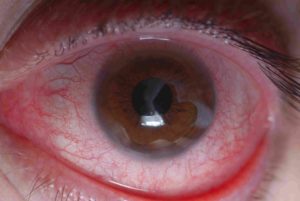
Насечки на роговице керато
Радиальная кератотомия — одна из первых методик хирургического лечения аномалий рефракции. Успешно применялась для коррекции слабых и средних степеней астигматизма (до 3 диоптрий) и миопии (до -6 диоптрий).
В процессе хирургического вмешательства, на роговичную поверхность в периферической зоне хирург наносил от 4 до 12 радиальных надрезов. При этом центральная оптическая часть роговицы уплощалась, корректируя таким образом проявления близорукости. К недостаткам методики специалисты относят вероятность травмирования роговицы, продолжительный период реабилитации, возникновение оптических искажений, плохую прогнозируемость конечного результата.
Сегодня радиальная кератотомия не используется, как в прежние годы, так как предпочтение отдается более безопасным и лучше прогнозируемым методам эксимерлазерной коррекции зрения.
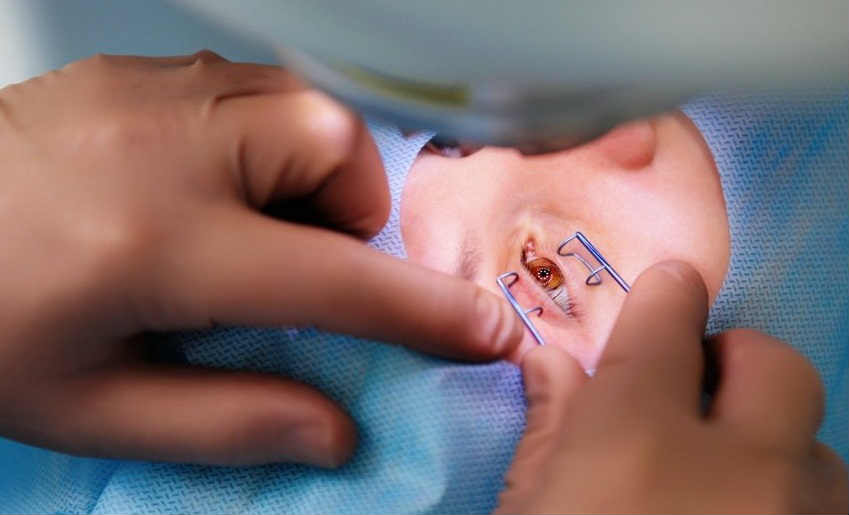
История технологии
Первые попытки изменить оптическую силу глаза с помощью нанесения на роговицу неких надрезов предпринимались уже в конце XIX века. На современную технологию хирургического лечения близорукости большое влияние оказала концепция доктора Tsutomu Sato, представителя Токийского университета. Именно им была обнаружена способность роговицы несколько уплощаться вследствие разрывов десцеметовой оболочки при кератоконусе. Исследования японского профессора доказали, что со стороны боуменовой мембраны, глаз повреждается меньше, чем со стороны десцеметовой оболочки, что было очень важно при разработке учения о задних надрезах роговицы в лечении миопии.
В сороковые годы прошлого века стали проводить исследования изменения роговичной поверхности глаз кроликов после нанесения тангенсальных надрезов. В этом случае, передние роговичные надрезы дополнялись задними. Первые операции хирургического лечения миопии, японские специалисты стали выполнять в 1950 году. Однако вскоре профессор Tsutomu Sato умер, коллектив его единомышленников развалился, и исследования в этой области завершились.
Следующий этап работы в этом направлении предприняли советские исследователи. Согласившись в целом с концепцией доктора Сато, наши офтальмологи привнесли в технологию значительные поправки. Согласно их разработкам, эффективность вмешательства напрямую связана с правильным расчетом глубины надреза и определением его расстояния от лимба.
В 70-е годы коллективу офтальмохирургов под руководством Святослава Федорова удалось усовершенствовать технику радиальной кератотомии и добиться определенных успехов в применении метода на практике. Положительные результаты операций привлекли внимание специалистов США и Европы, так как новый метод был достаточно эффективен и с небольшим количеством осложнений.
Пик популярности радиальной кератотомии пришелся на 80-е годы прошлого века. Несколько десятилетий данной методикой корректировали близорукость и миопический астигматизм сотням тысяч пациентов. И только после появления в распоряжении офтальмохирургов эксимерных лазеров, методика стала уступать свои позиции более современным технологиям – LASIK и ФРК.
Техника операции
Успех радиальной кератотомии напрямую связан с верным определением толщины роговицы, так как на ее основе рассчитывается длина лезвия. В ходе операции, по периферии роговицы, радиально наносят определенной величины надрезы, чтобы оптический центр стал более плоским, что изменит имеющуюся рефракцию. Окончательный результат обусловлен количеством выполненных надрезов и их глубиной. По сходной схеме выполняется и астигматическая кератотомия, правда, в этом случае по оси астигматизма в проекции меридиана выполняются тангенциальные надрезы.
После операции
В течение 3-5 суток после проведения радиальной кератотомии у пациента может присутствовать выраженный болевой синдром. Для его купирования назначается обезболивающее, также назначаются антибактериальные препараты, которые необходимо применять не менее недели. Иногда, для снятия отека роговицы применяется гипертонический раствор.
Результаты операции со временем могут меняться, о чем свидетельствуют десятилетние наблюдения за группой пациентов в 790 человек. При этом 38% участников, которым выполнили радиальную кератотомию, демонстрировали результат рефракции 0,5, а 88% участников — 1 Д. таким образом, средний показатель спустя полгода после операции составлял -0.36D, а через 10 лет это среднее значение изменилось на +0,51D. Отмеченные изменения особенно ощутимы в первые 6-24 месяцев и составляют 0,06D за год. При этом, рост дальнозоркости напрямую связан с размером выполненных надрезов, значительным диаметром роговицы, а также маленькой оптической зоной. В очень небольшом проценте случаев была отмечена ухудшение остроты зрения на 2 строчки.
Показания к радиальной кератотомии
Подобная операция может быть рекомендована пациентам с небольшими степенями миопии (-) 1.50-6.00D. У близоруких людей с показателями < 1,5 D после выполнения операции высок риск чрезмерной коррекции. Соответственно, у лиц с высокими степенями миопии, вероятность удовлетворительных результатов крайне мала. Радиальная кератотомия не назначается пациентам до 21 года и при прогрессирующей миопии.
Не целесообразно выполнять операцию лицам с корригированным зрением < 0,5 и осложненной миопией. Данная процедура подходит только людям со слабыми и средними степенями миопии (-2, -3 D).

Противопоказания
Выполнение радиальной кератотомии противопоказано в следующих случаях:
- Аномальная толщина роговицы или ее топография.
- Глаукома.
- Кератоконус.
- Герпетический кератит.
- Дерматит.
- Беременность.
Риски и осложнения
В редких случаях после операции определяются микро- и макро- перфорации роговицы. Они могут стать причиной образования рубцов на десцеметовой оболочке, врастания эпителия, повреждения хрусталика, возникновения эндофтальмита. При смещении оптической зоны возникает риск увеличения глэр-эффекта, а также развития астигматизма. В процессе вмешательства существует риск травмы глаза с разрывом роговицы.
Достоверно выявлено, что чем меньше число роговичных насечек, тем ниже риск возникновения осложнений.
Источник
Радиальная кератотомия – микрохирургическая операция, направленная на коррекцию аномалии рефракции. Она выполнялась пациентам с миопией, астигматизмом, кератоконусом, а также при патологиях строения роговицы. Из-за серьезных последствий операции и невозможности прогнозировать результат, в настоящее время метод не применяется.
Хирургическое вмешательство выполняется под местной анестезией. На первом его этапе хирург маркирует места будущих радиальных разрезов роговицы, а затем моделирует их алмазным ножом. Под воздействием внутриглазного давления, конфигурация роговицы несколько меняется, из-за чего изменяется и ее рефракционная способность. В результате происходит коррекция зрительной дисфункции. Среди осложнений радиальной кератотомии можно выделить: возникновение гиперметропии, вторичного астигматизма, истончения или перфорации роговицы.
Немного о методе
Радиальная кератотомия или точнее, передняя дозированная радиальная кератотомия – метод, внедренный в клиническую практику в 1977 году. Технология была предложена советским офтальмологом академиком С. Н. Федоровым. Среди ее преимуществ — легкость выполнения и достаточная эффективность. Радиальная кератотомия не требует дорогостоящего оборудования и считается рутинным методом. Модификация ее традиционной техники сделала возможным использование метода для лечения пациентов с кератоконусом. С появлением в офтальмологии эксимерных лазеров радиальная кератотомия практически не применяется.
Современным аналогом данной операции является фоторефрактивная кератэктомия (ФРК). В ее основу положена абляция поверхностного роговичного слоя посредством эксимерного лазера. Данный метод более точен, однако в сравнении с радиальной кератотомией послеоперационный период ФРК намного чаще осложняется помутнением роговицы. Кроме того, восстановление зрительных функций после операции происходит достаточно долго.
Выполнение радиальной кератотомии сегодня, объясняется наличием у некоторых пациентов противопоказаний к выполнению лазерных процедур ЛАСИК и его модификаций.
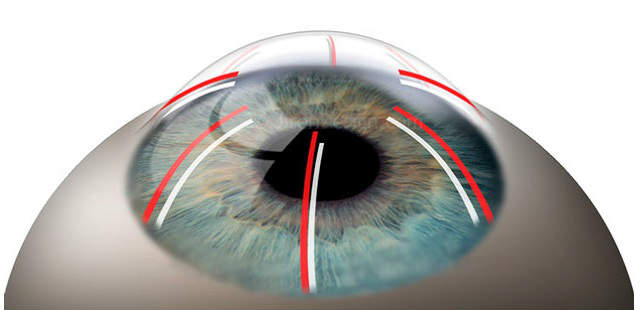
Показания
Применение радиальной кератотомии показано при слабой и средней степенях миопии и астигматизма. Кроме того, классическая радиальная кератотомия адаптирована для хирургического лечения кератоконуса. Несколько реже эта методика используется у пациентов с аномальным строением роговицы, которое вызывает изменение клинической рефракции.
Операцию проводят только по достижении пациентом восемнадцатилетнего возраста.
Противопоказания
Выполнение радиальной кератотомии нецелесообразно при прогрессирующей миопии. Кроме того, ограничениями служат воспалительные заболевания глаз (в том числе и инфекционной природы) в стадии декомпенсации. Злокачественные новообразования внутри орбиты являются абсолютным противопоказанием к выполнению операции. Дистрофии роговицы серьезно усложняют технику хирургического вмешательства, кроме того, они связаны с высоким риском ее перфорации. Из-за опасности присоединения вторичной инфекции, у больных дерматитом радиальную кератотомию также не выполняют.
Подготовка к операции
Диагностические мероприятия в предоперационном периоде включают определение остроты зрения, а также бесконтактное измерение внутриглазного давления. При исследовании структуры роговицы выполняется биомикроскопия глаза, также назначается кератотопография.
Количество разрезов и их глубину рассчитывают с помощью специальной программы, с учетом возраста пациента и особенностей строения его глаза.
Ход операции
При выполнении радиальной кератотомии применяют местную анестезию. На первом этапе операции хирург выполняет маркировку центральной оптической зоны и центра зрачка. Затем маркируется зона проекции радиальных разрезов. Далее измеряется толщина роговицы и с помощью микрометра выполняется ой установка ножа. Под контролем микроскопа, выполняется калибровка специального алмазного ножа по всей его длине. Перед формированием разрезов жидкость с поверхности роговицы тщательно удаляется.
Наносимые хирургом в ходе операции радиальные надрезы проникают в роговицу на 9/10 ее толщины. После их нанесения раневая поверхность очищается. Периферические отделы роговицы после проведения надрезов несколько выступают кнаружи, при том, что центральная ее часть несколько уплощается. Такие изменения происходят под действием внутриглазного давления. Центр роговой оболочки диаметром 3,2-4 мм (оптическая зона) при этом остается нетронутым.
Для лечения кератоконуса применяется адаптированная радиальная кератотомия, когда насечки осуществляются в центральной части роговицы асимметрично.

После операции
Чтобы предотвратить развитие бактериального кератита, в раннем послеоперационном периоде назначается короткий курс антибиотиков в каплях. Также рекомендовано применение нестероидных противовоспалительных средств. Для оценки эффективности выполненной операции, после радиальной кератотомии проводится осмотр переднего отдела глаза – биомикроскопия. Выполняется визометрия, а также компьютерная рефрактометрия.
Риски и осложнения
Наиболее частое осложнение радиальной кератотомии — развитие обратного астигматизма. Кроме того, причиной дискомфорта в глазах или патологий рефракции может становиться фиброплазия послеоперационных рубцов.
Проведение радиальной кератотомии также может спровоцировать гиперметропический сдвиг, который возникает из-за образования отверстий на роговице, вследствие чрезмерного количества, большой глубины и протяженности нанесенных разрезов. Пациентам с проведенной радиальной кератотомией в дальнейшем при возникновении возрастной катаракты может быть затруднен подбор интраокулярной линзы.
Еще одним осложнения оперативного вмешательства является снижение плотности роговичных эндотелиоцитов, что может стать причиной ее истончения. Дегенеративно-дистрофические изменения роговицы в послеоперационном периоде встречаются редко, еще реже, развивается иридодиализ. Крайне редко после операции может отмечаться перфорация роговицы и травматический разрыв кератотомического рубца.
Таким образом, многочисленные серьезные осложнения радиальной кератотомии, как и невозможность прогнозировать результат операции, сделали данный метод сегодня практически невостребованным. Операцию выполняют только в редких случаях, по особым показаниям, когда невозможна широко применяемая сегодня лазерная коррекция зрения.
Источник
Бывает так, что начинает человек видеть вдаль плохо, идёт в оптику или поликлинику, узнаёт, что у него близорукость или астигматизм (а может, и то и другое одновременно), надевает выписанные очки или линзы, пользуется ими какое-то время. Тем временем зрение продолжает ухудшаться. Наступает день, когда человек попадает к офтальмологу в специализированную клинику, иногда даже с целью сделать лазерную коррекцию зрения, и тут его ждёт неприятный сюрприз: он узнаёт, что у него кератоконус. И хорошо, если это скрытая или ранняя стадия заболевания — в этом случае есть шанс сохранить зрение и собственную роговицу. Если это развитой процесс — речь пойдёт о хирургическом лечении.
В последние годы пациентов с кератоконусом, кажется, стало больше. Но, думаю, это не потому, что кто-то стал чаще болеть, а потому, что улучшились возможности диагностики, и теперь коническую роговицу можно ловить на начальных стадиях.
Вообще, кератоконус — это генетическая патология роговицы. По мере взросления пациента роговица истончается в центре и вытягивается из-за давления, действующего изнутри глаза. Наружная капсула глаза также теряет при этом упругость. Первое проявление — неправильный астигматизм. Пациент начинает часто менять очки, потому что довольно быстро меняется ось и степень астигматизма.
Откуда берётся астигматизм? Дело в том, что выступающая роговица меняет свойства «системы линз» глаза, и новая «передняя линза» не соответствует проекции зрачка. Роговица с астигматизмом неровная, но регулярно-неровная, симметрично-неровная. При диагностическом сканировании видна характерная «бабочка».
Ещё детали
Процесс обычно развивается на двух глазах с разной скоростью. Но, кстати, у близнецов кератоконус часто развивается одновременно, что подтверждает генетический характер заболевания.
Исторически кератоконус лечили контактным способом, то есть наложением специальных линз, «вдавливающих обратно» роговицу и компенсирующих давление, действующее наружу. Это хорошо работало на ранних стадиях, но по мере развития патологии нужно было что-то большее. Следующим вариантом лечения была сквозная пересадка роговицы, но сейчас есть и более интересные процедуры, например, укрепление тканей роговицы за счёт комбинированного лазерного и медикаментозного воздействия, разновидности послойной кератопластики.
Стоит упомянуть и острую форму. При появлении крупных трещин в десцеметовой оболочке глаза образуется острый кератоконус, при нём строма роговицы пропитывается внутриглазной жидкостью и мутнеет. Острота зрения резко снижается из-за этого и сопутствующих процессов. Отёк в центре роговицы глаза может и уменьшиться сам собой, без лечения — это редко, но случается. В любом случае этот процесс заканчивается ещё большим истончением роговицы.
Кроме генетического (связанного с половыми генами) кератоконуса бывает ещё приобретённый — чаще всего в результате травмы, но могут быть вариации (от ошибки хирурга при коррекции до какой-нибудь редкой токсикологии), либо же заболевание может развиться как осложнение другой серьёзной патологии глаза. Приобретённый кератоконус изучен мало, потому что если с хрусталиком мы многое уже понимаем, о сетчатке есть более-менее точные практические представления, даже механизмы глаукомы хорошо изучены, то вот с процессами в роговице есть ещё куда копать и что изучать. На текущий момент даже нет единой классификации кератоконусов — по разным классификациям один и тот же пациент может получить и первую, и третью стадию, так как в основу классификаций положены разные показатели. В одной клинике говорят одно, во второй — другое. Пациент часто начинает читать после такого диагноза советы в Интернете и закономерно впадает в панику.
Вообще, перед врачом стоит сразу две задачи: как остановить развитие (замедлить кератоконус) и какой оптический способ коррекции зрения для пациента выбрать. В зависимости от стадии и индивидуальных особенностей подбирается нужный тип вмешательства.
УФ-кросслинкинг
Идея в том, чтобы насытить роговицу витамином B2. Он, кстати, очень здорово реагирует на ультрафиолет, поэтому если сразу после этого сверху пройтись ультрафиолетовым излучением, то высвободится много свободных радикалов кислорода. Они начнут быстро «липнуть» к коллагеновым волокнам, что вызовет полимеризацию и «склеивание» волокон между собой. Напомню: в обычной жизни они интимно прилегают и немного сцеплены, но образуют слоистую структуру, в которой горизонтальные связи в разы прочнее вертикальных. В результате полимеризации образуются и прочные горизонтальные связки между «канатами» коллагена, что ведёт к упрочнению роговицы. Вот схематично кросс-связи между слоями (кросслинки) до и после процедуры:
На текущий момент это самая безопасная процедура для лечения кератоконуса. Используется в начальной и развитой стадии, по мере улучшения лазеров и диагностики расширяются показания к применению.
УФ-кросслинкинг изобретён примерно 10 лет назад, и за это время было довольно много его модификаций и вариаций, но общий принцип воздействия всё тот же. Глаз насыщается специальным раствором рибофлавина, затем воздействие ультрафиолета, затем образование новых связей и вывод других продуктов распада рибофлавина из глаза. Сложность в определении необходимого энергетического уровня и времени воздействия — для расчёта сейчас принят «золотой стандарт» сферы, так называемый афинский протокол.
В целом общее правило такое: если ваш офтальмолог советует УФ-кросслинкинг — соглашайтесь. Ошибиться при соблюдении протокола нереально сложно, осложнений почти не бывает. Единственное, во многих регионах офтальмологи старой школы всё ещё говорят, что роговица тоньше 400 микрон не поддаётся воздействию. Сейчас можно делать УФ-кросслинкинг и на более тонких роговицах, просто во время процедуры используется специальная промежуточная контактная линза и немного другой раствор препарата.
Это непроникающая, довольно поверхностная процедура. Поэтому она сопряжена с минимальными потенциальными рисками. При несоблюдении режима закапывания можно получить конъюнктивит. Обязательно делается пара осмотров после процедуры (первый — на следующий день), контролируется процесс эпителизации роговицы по контактной линзе. Более интересный случай — это аллергия на растворы и крайне редкие токсические реакции. По субъективным ощущениям — процедура малоприятная, несколько дней до полного восстановления эпителия глаз слезится и присутствует ощущение «песка» в глазу, пару недель нужно для того, чтобы перестало «туманить».
Второй способ — внедрение интрастромальных колец (или полуколец)
Логика очень простая: в роговицу вставляется экзогенный каркас в виде кольца или полукольца. Получается своего рода «корсет», который берёт на себя большую часть нагрузки. Интрастромальные роговичные кольца отлично сочетаются с кросслинкингом, поэтому нередки ситуации, когда делается и то и другое. Порядок операций очень зависит от индивидуальных показаний, но чуть чаще сначала вставляются кольца, потом делается кросслинкинг, поскольку внедрять кольца лучше в эластичную среду.
Есть разные модификации интрастромальных колец, варьирующиеся по длине, высоте и конфигурации. Каждый производитель предлагает свои номограммы для выбора модели. Есть хороший российский производитель, который делает их из того же материала, что и импортные.
Раньше выполнение тоннелей в роговице делалось вручную специальными расслаивателями и скальпелями, сейчас делается на фемтосекундном лазере. Операция выполняется с микронной точностью, как в ReLEx SMILE, только вместо извлечения лентикулы в прорезанную лазером полость вводится и проворачивается кольцо или полукольцо. Как SMILE, только наоборот. Делается на той же установке (в нашем случае — фемтолазере VisuMAX 6-го поколения), используется отдельная лицензия, которую надо получить, доказав «Цейсу», что у хирурга есть такая компетенция. Риски в сравнении с мануальной операцией на порядок ниже, поэтому «руками» уже никто старается не делать очень давно.
Самое неприятное (хоть совсем нечастое) осложнение — это протрузия к наружному каналу (когда кольцо «выползает» наружу). Чтобы избежать этого, мы делаем каналы потуже. Это требует определённых навыков хирурга, но позволяет очень сильно сократить шансы возникновения осложнений.
Ещё кольца могут перемещаться внутри роговицы (чаще всего немого вращаются). Это в целом не страшно. Иногда человека начинают мучить побочные оптические эффекты — отблески или «глюки» в виде бликов при определённом освещении. Что делать в этом случае — решаем индивидуально.
Третий способ — передняя послойная кератопластика
DALK, или передняя глубокая послойная кератопластика, — это трансплантация верхнего слоя роговицы до десцеметовой мембраны с сохранением нижних слоёв. То есть кривая истончённая роговица пациента удаляется до внутренней мембраны. Из роговицы донора выкраивается трансплантат без эпителия, затем он крепится. И мы вместе дружно ждём заживления в течение года.
Процент приживляемости при кератоконусе достаточно высок (наверное, самый высокий среди кератопластических операций) — около 85–90 процентов (разные источники дают разные данные в этом диапазоне). Это самая успешная пересадка — она хорошо работает, если есть хорошие навыки хирургии. Часто в помощь хирургу можно использовать фемтолазерную установку для более точных рассечений.
Метод используется, когда ничего другое уже не помогло, либо когда острота зрения, несмотря на коррекцию, остаётся низкой.
Вопросы пересадок роговицы в России в последние десятилетия болезненные. При жизни в Советском Союзе мы активно оперировали роговицу, делали много и хорошо. Затем приняли закон о донорстве органов, когда Союза не стало. Законодательство в России, связанное с законом о трансплантации, значительно ограничивает использование технологии пересадки роговиц. Для того чтобы делать эти операции хорошо, их надо делать много и регулярно. Для этого под рукой всегда должно быть достаточное количество материала, он должен быть доступен. В Москве в МНТК им. С. Н. Федорова есть глазной банк с консервированной роговицей, и это позволяет проводить операции в плановом порядке, а не стихийно. Правда, очередь на пересадку составляет несколько лет — очень много желающих. В остальных институтах используют свежую донорскую, при этом, как у Булгакова: «свежесть бывает только одна — первая, она же и последняя». На сегодняшний день у нас в клинике, к счастью, есть возможность заниматься пересадками роговицы, не только сквозными, но и послойными — передними и задними. Есть доступ к получению роговиц отличного качества (правда, по очень высокой цене). Но для пациентов, которые страдают от заболеваний роговицы, это единственный шанс получить зрение.
Надо сказать, что я свой опыт послойной кератопластики получала частично в России, но в основном в Германии, плюс мне повезло с законодательством — я начинала оперировать ещё тогда, когда материал был доступен.
Итак, мы пересаживаем ту часть роговицы, которая обладает средним иммунным запасом. Внутри матрикса много антител, и поэтому трансплантат может отторгаться. Если сравнивать с пересадкой после воспаления или ранений, ситуация всё же лучше: организм реагирует иначе и нет сложностей с повреждёнными сосудами. В целом, если рекомендуют пересадку с оптической и одновременно лечебной целью, надо делать. Только с оптической — лучше подумать пару раз, мировая практика — стараются сохранить до предела свою роговицу.
Фемтолазер используется не всегда, но он может облегчить один из этапов. Главное — опытные руки и много практики.
Из особенностей — во время операции возможен переход от передней послойной пересадки к сквозной по мере развития ситуации в операционной из-за анатомических особенностей пациента (бывает, роговица даёт перфорацию интраоперационно). Риск такого перехода зависит от аккуратности, терпения и опыта хирурга и отчасти от удачи.
Относительно часто бывает постоперационный астигматизм. Он корректируется через полтора года после снятия швов.
После укрепления роговицы
После того как роговица была укреплена одним из способов, можно делать ФРК-коррекцию зрения, то есть испарение эксимерным лазером верхнего слоя. На стабильной роговице с конусом операция возможна и очень даже хорошо получается. С ФРК же здорово ровнять имплантированную роговицу.
Иногда предлагаем имплантацию факичной линзы. С пациентами после 40 лет говорим о замене хрусталика ещё до образования чётких показаний по катаракте. Способов коррекции много.
Вот примерно так. Самое главное — помимо простой близорукости и астигматизма, которые мешают видеть, но в перспективе довольно безобидны, есть такое серьёзное заболевание, как кератоконус. Его присутствие на ранних стадиях может обнаружить только врач-офтальмолог с помощью специальных методов исследования на сложных приборах (да и то если доктор грамотный и знаком с этой проблемой). Для этого недостаточно проверки в оптике или поликлинике. Поэтому при ухудшении зрения вдаль и вблизи, частой смене очков, наличии астигматизма и близорукости есть смысл посетить специализированную офтальмологическую клинику.
Источник