Мембрана на сетчатке глаза операция
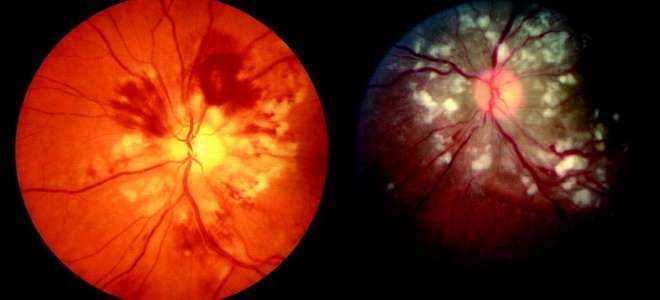
Эпиретинальная мембрана (премакулярный фиброз, макулярная складка) представляет собой офтальмологическую патологию, при которой в районе макулы (центральная зона сетчатки) формируется тонкая прозрачная пленка. Макулярную область, покрытую этой пленкой, принято называть целлофановой макулой. Такое название возникло в результате схожести центральной части сетчатой оболочки глаза с помятой целлофановой пленкой. Премакулярный фиброз диагностируется обычно у людей старше 60 лет и сопровождается значительным ухудшением зрения.
Причины возникновения
Эпиретинальная мембрана – это патологический процесс рубцевания ткани, покрывающей заднюю поверхность сетчатой оболочки – макулу. Макула представляет собой центральную область сетчатки глаза, обеспечивающую центральное зрение, необходимое для чтения, письма, распознавания лиц и других важных действий. Макулярная складка стягивает сетчатую оболочку, делая ее сморщенной и жесткой. При офтальмологическом осмотре эта прозрачная пленка имеет вид скомканной целлофановой пленки.
Через некоторое время от начала прогрессирования патологии начинается повреждение фоторецепторов, в результате чего нарушается восприятие света, мембрана утолщается и ожесточается, что приводит к отечности и фиброзным изменениям, провоцирующим отслойку сетчатки и потерю зрения. Причины образования эпиретинальной мембраны могут быть самыми разнообразными, во многих случаях установить природу происхождения заболевания не удается.
Основной причиной развития целлофановой макулы является формирование на желтом пятне пигментных клеток из-под сетчатки, которые обладают способностью выделять коллаген, образовывающий сокращающуюся прозрачную пленку.
Спровоцировать развитие такого патологического состояния могут следующие факторы:
- ретинопатия;
- миопия;
- тромбоз вен сетчатки;
- воспалительные процессы;
- внутриглазные кровоизлияния;
- отслоение стекловидного тела глаза;
- разрыв сетчатой оболочки;
- дегенерация глазного яблока;
- онкологические процессы;
- травмы органов зрения;
- интраокулярные инфекции.
Премакулярный фиброз также может быть осложнением хирургического вмешательства на глазах. Вероятность возникновения заболевания повышается, если человек уже имеет данную патологию на одном глазу.
Эпиретинальная мембрана появляется лишь у людей преклонного возраста, предпочтительно старше 65 лет.
Симптомы и признаки
Эпиретинальная мембрана развивается медленно, характеризуется чаще всего односторонним поражением. Первое время патологический процесс протекает бессимптомно, человек не замечает ухудшения зрения. Однако по мере прогрессирования начинают появляться первые клинические признаки. Поскольку дефект располагается в районе макулы, главным симптомом заболевания является снижение остроты центрального зрения, в результате чего больной испытывает трудности во время чтения, письма, просмотра телевизора и работе с мелкими деталями. Люди с таким диагнозом видят искаженное изображение, при котором цифры и буквы смещаются, а прямые линии искривляются.
При целлофановой макуле также могут наблюдаться такие проявления:
- затуманенность зрения;
- нарушение цветовосприятия;
- раздвоение предметов;
- искажение контуров предметов;
- световые вспышки, молнии перед глазами;
- мелькание «мушек» перед глазами;
- образование пелены;
- плавающие темные пятна.
Эпиретинальная мембрана сопровождается значительным ухудшением зрения. Люди с такой проблемой видят мир как будто через целлофановую пленку.
Диагностика и лечение
Для диагностики проблемы необходимо при возникновении первых признаков заболевания обратиться к офтальмологу. На начальных стадиях развития прозрачная пленка настолько тонкая, что ее довольно трудно заметить. Для обнаружения эпиретинальной мембраны в первую очередь проводится осмотр глазного дна, во время которого можно заметить характерный блеск.
Для подтверждения диагноза и выявления особенностей развития патологии дополнительно необходимо проведение следующих методов исследования:
- УЗИ глазного яблока;
- когерентная томография;
- флуоресцентная ангиография;
- периметрия;
- тонометрия;
- биомикроскопия;
- визометрия;
- тест Амслера.
После того, как патология была обнаружена, необходимо провести эффективную терапию. Если целлофановая макула носит вторичный характер, то первым делом необходимо вылечить основное заболевание. Если нарушения зрения незначительны и осложнения отсутствуют, то лечение не проводится. В этом случае достаточно регулярно обследоваться у окулиста.
В тяжелых случаях, когда зрение значительно снижено или искажено, проводится хирургическое вмешательство. Как делается операция? Оперативное лечение производится в 2 этапа:
- Удаление стекловидного тела (витрэктомия).
- Удаление эпиретинальной мембраны.
Оперативное лечение осуществляется только в крайних случаях, предварительно оценивая риск необратимого повреждения макулы в процессе операции. При успешно проведенном хирургическом вмешательстве зрение восстанавливается более чем на 20% в 90% случаев.
В чем опасность заболевания?
Во многих случаях своевременно обнаруженная макулярная складка не представляет серьезной опасности для зрительного аппарата и имеет благоприятный прогноз. Чем раньше была начата терапия, тем большая вероятность полноценного восстановления зрительных функций.
Если заболевание было обнаружено на запущенных стадиях, то существует большой риск развития таких осложнений:
- повышенный офтальмотонус;
- внутриглазные кровоизлияния;
- отек макулы;
- макропсия;
- диплопия, не проходящая при закрытии одного глаза;
- быстро прогрессирующая вторичная катаракта;
- разрыв и отслойка сетчатки.
Такие осложнения негативно отражаются на качестве зрения, провоцируя развитие слепоты. После проведения хирургического вмешательства также существует риск возникновения ряда осложнений:
- прогрессирование катаракты;
- кровоизлияние;
- повышение офтальмотонуса;
- отслойка сетчатки;
- инфицирование.
После операции возможен рецидив заболевания, однако такое происходит только в 10% случаев. Чаще всего отзывы положительные и врачам удается восстановить зрение.
Для предупреждения возникновения эпиретинальной мембраны необходимо своевременно диагностировать и лечить имеющиеся патологии, а также регулярно посещать офтальмолога (1 раз в полгода).
Автор статьи: Кваша Анастасия Павловна, специалист для сайта glazalik.ru
Делитесь Вашим опытом и мнением в комментариях.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Источник
Причины Симптомы Диагностика Лечение Видео Наши преимущества Цена лечения
 Эпиретинальная мембрана — это медленно прогрессирующая патология, которая, как правило, возникает в возрасте старше 65-70 лет. Мембрана представляет собой тонкую белесоватую пленку, образующуюся в заднем отделе глазного яблока, а именно, в толще стекловидного тела в непосредственной близости от желтого пятна. По мере прогрессирования патологических изменений тонкая нежная пленка постепенно превращается в плотную рубцовую ткань, стягивающую сетчатку и вызывающую отек тканей в области макулы, а иногда – натяжение с последующим разрывом или отслойкой сетчатки.
Эпиретинальная мембрана — это медленно прогрессирующая патология, которая, как правило, возникает в возрасте старше 65-70 лет. Мембрана представляет собой тонкую белесоватую пленку, образующуюся в заднем отделе глазного яблока, а именно, в толще стекловидного тела в непосредственной близости от желтого пятна. По мере прогрессирования патологических изменений тонкая нежная пленка постепенно превращается в плотную рубцовую ткань, стягивающую сетчатку и вызывающую отек тканей в области макулы, а иногда – натяжение с последующим разрывом или отслойкой сетчатки.
Причины
Чаще всего данное образование обнаруживается у пожилых людей, страдающих другими заболеваниями глаз, такими как диабетическая ретинопатия, близорукость, деструкция стекловидного тела, тромбоз центральной вены сетчатки и пр. В некоторых случаях эпиретинальная мембрана возникает без видимой причины, т.е. является идиопатической патологией.
Симптомы
Поскольку эпиретинальная мембрана поражает область макулы, симптомами данной патологии будут прогрессирующее снижение центрального зрения, ухудшение цветовосприятия, появление искажения изображений и затуманивания зрения. В большинстве случаев болезнь поражает один глаз. Косвенным признаком, который может указывать на появление эпиретинальной мембраны, является устойчивая диплопия (двоение), сохраняющаяся даже в том случае, когда пациент закрывает здоровый глаз.
Видео нашего специалиста о заболевании

Диагностика
Эпиретинальная мембрана может быть обнаружена во время осмотра глазного дна (офтальмоскопии). Образование имеет вид паутинообразной пленки, часто напоминающей целлофан, вследствие чего данное заболевание иногда называют «целлофановой ретинопатией».
У пациентов, у которых проведение офтальмоскопии затруднено (при катаракте, выраженной деструкции стекловидного тела, помутнении роговицы), выявить эпиретинальную мембрану и уточнить ее размеры и структурные особенности помогут ультразвуковые методы исследования глаз и оптическая когерентная томография.
Признаки поражения макулы можно выявить с помощью решетки Амслера (искривление линий) и проверки остроты зрения.
Лечение
Эпиретинальная мембрана лечится только хирургически, лечение заключается в ее удалении. Показанием к проведению операции служит значительная потеря центрального зрения, которая нарушает привычный образ жизни больного. Поскольку удаление эпиретинальной мембраны – это сложная манипуляция, к операции прибегают в том случае, когда возможный риск интраоперационного повреждения сетчатки у пациента сопоставим с имеющимися у него нарушениями зрения.
Первым этапом операции является удаление стекловидного тела (витрэктомия), что обеспечивает врачу доступ к заднему полюсу глазного яблока. После этого производится удаление самой эпиретинальной мембраны. Как и при любой полостной операции, существует риск различных осложнений, как общего характера (инфицирование, кровотечение), так и более узких (повышение внутриглазного давления, помутнение хрусталика, разрыв и отслойка сетчатки).
При благоприятном исходе операции, в большинстве случаев удается добиться улучшения остроты зрения у больного на 20 и более процентов.
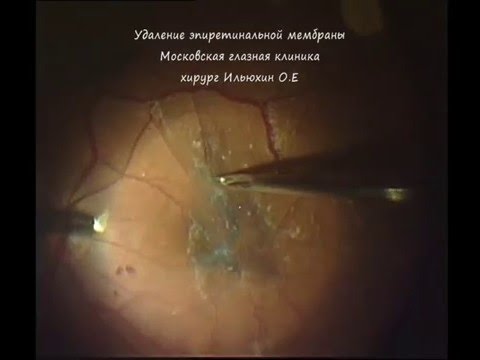
Видео операции
Преимущества «Московской Глазной Клиники»
Для лечения и диагностики заболеваний глаз в клинике применяются самая точная аппаратура и эффективные методы, признанные ведущими клиниками мира. Уровень подготовки специалистов клиники позволяет проводить вмешательства любого уровня сложности. В МГК работают признанные специалисты мирового уровня, профессора и доктора наук, обладающие огромным практическим опытом.
Лечением эпиретинальной мембраны и проведением других операций на заднем отрезке глаза в клинике занимается кандидат медицинских наук, витреоретинальный хирург Ильюхин Олег Евгеньевич. За годы профессиональной деятельности им было успешно выполнено тысячи сложнейших витреоретинальных операций. Доктор Ильюхин неоднократно проходил специализации в ведущих отечественных и зарубежных глазных клиниках. Операции также проводит хирург высшей категории, главный врач клиники Фоменко Наталья Ивановна, которая успешно провела более 12 тысяч операций различной категории сложности.
Врачи «Московской Глазной Клиники» оказывают всю необходимую помощь семь дней в неделю, с 9 до 21 часов, без выходных. Во время лечения предпочтение отдается минимизации количества посещений и амбулаторному выполнению операций во всех случаях, когда это возможно.

Стоимость лечения эпиретинальной мембраны
Стоимость лечения складывается из диагностических исследований, объема лечебных манипуляций и процедур, который для каждого конкретного пациента подбирается индивидуально. Цены на медицинские услуги в МГК доступны и фиксируются в договоре. Стоимость диагностики и лечения болезней глаз можно посмотреть здесь.
Мы работаем для Вас семь дней в неделю без выходных, с 9 до 21 ч. Задать специалистам все интересующие Вас вопросы можно по телефону горячей линии МГК 8(800)777-38-81 (бесплатно для мобильных и регионов РФ) и номеру в Москве 8(499)322-36-36 или онлайн, воспользовавшись скайп-консультацией на сайте.
Источник
Человеческий глаз в поперечном разрезе
Так могла бы выглядеть сетка Амслера для человека с тяжелой формой макулярной складки. В большинстве случаев эта форма мягче и представляет менее изогнутые линии
Эпиретинальная мембрана — глазное заболевание как следствие нарушений в стекловидном теле, или, гораздо реже, диабета. Иначе она называется — макулярная складка.
Иногда, как результат действий иммунной системы по защите сетчатки, клетки сходятся в макулярной области, так как стекловидного тело стареет и перемещается наружу, образуя отслоение стекловидного тела (PVD)[1].PVD может незначительно повредить сетчатку, стимулируя экссудат, воспалительный и, как следствие, лейкоцитозный процессы. Эти клетки могут образовывать прозрачный слой постепенно, затягиваясь и создавая напряженность сетчаки, заставляя её выпирать в складки (макулярные складки, например) или даже вызвать вздутие или отек макулы. Это нередко приводит к искажениям поля зрения, которые представляются как струны с размытостью при взгляде на линии на листе бумаги (или сетку Амслера) в пределах макулярной области или в центре визуальной арки с координатами 1.0. Обычно это сначала происходит в одном глазу и может привести к бинокулярной диплопии или двоению в глазах, если изображение от одного глаза сильно отличается от другого. Искажения могут сделать объекты различными по размеру (обычно увеличенными (макропсия)), особенно в центральной части поля зрения, создавая локализованные поля, пораженные анизейконией, которые нельзя полностью скорректировать оптически с помощью очков, хотя, даже частичная коррекция может значительно улучшить бинокулярность зрения. В молодости (до 50 лет) такие клетки могут тянуть несвязанно и распадаться самостоятельно; но у большинства больных (старше 60 лет), их состояние остается постоянным. Поскольку основные клетки фоторецепторов, палочки и колбочки, как правило, не повреждаются, если мембрана не становится слишком жесткой и твердой, то такая ситуация обычно не приводит к макулярной дегенерации.
Хирургия эпиретинальной мембраны[править | править код]
Хирурги могут удалить корку мембраны через склеру, улучшив остроту зрения на две и более строки таблицы Снеллена (Snellen).Обычно стекловидное тело заменяется с целью очистки в процедуре витроэктомии.Если искажения не создают серьезных препятствий для повседневной жизни, то хирургия обычно не рекомендуется, поскольку она связана с возможностью осложнений, таких как инфекции и возможность отслоения сетчатки. Более частыми осложнениями при хирургической витроэктомии являются повышение внутриглазного давления, кровотечение в глаз и катаракта. У многих пациентов развивается катаракта в течение первых нескольких лет после операции. Иногда визуальные искажения и двоение в глазах, порожденные катарактой, путают с эпиретинальной мембраной.
Профилактика[править | править код]
Не существует убедительных доказательств пользы каких-либо профилактических мероприятий, так как это, похоже, естественная реакция на возрастные изменения в стекловидном теле. Заднее отслоение стекловидного тела (PVD), по оценкам, происходит у 75 процентов населения старше 65 лет, которое не причиняет особого вреда (однако является тревожным симптомом) и обычно не угрожает зрению. Однако, поскольку эпиретинальная мембрана, как представляется, является следствием защитной реакцией против PVD,порождающей воспаления, образования экссудативной жидкости и рубцовой ткани, то возможно НПВП может замедлить воспалительный процесс. Обычно когда наблюдаются мигающие световые или плавающие точки в глазах, то это скорее признак проблем в стекловидном теле, нежели образования эпиретинальной мембраны.
Научное обоснование[править | править код]
Эта глазная патология была впервые описана Ивановым (Iwanoff) в 1865 году и она происходила у 7 процентов населения. Она происходила чаще в старших возрастных группах, как показали результаты прозекции — у 2 процентов населения в возрасте 50 лет и у 20 процентов населения в возрастной группе 75 лет.
Источники клеток эпиретинальных мембран (ERM), как было установлено, являются находящиеся в различных пропорциях глиальные клетки, клетки пигментного эпителия сетчатки (RPE)[2],макрофаги, фиброциты и клетки коллагена. Клетки из разрывов сетчатки, прежние отслоения или криопексии состоят в основном из дисперсных клеток RPE, в то время как клетки глиального происхождения преобладают в идиопатической патологии. Ламиноциты являются основным типом клеток в ERM. Эти клетки часто встречаются в небольших и дисперсных количествах в глазах с PVD.Наличие пигментных клеток сетчатки неизменно указывает на пролиферативную ретинопатию и заметно только в связи с разрывами и отслоением сетчатки.
Заболеваемость связанная с PVD составляет от 75 до 93 процентов, и PVD присутствует почти во всех глазах с повреждением или отслоением сетчатки и последующим образованием ERM.PVD может привести к разрывам сетчатки, а это, в свою очередь, может привести к освобождению клеток RPE, которые иннициируют формирование мембраны. Небольшие повреждения внутренней ограничивающей мембраны (ILM) после PVD способствуют доступу астроцитов в стекловидное тело, где могут пролиферировать. Многие ERM также содержат ILM фрагменты, которые могут быть очищены раздельно.[3] В конечном итоге, кровоизлияние в стекловидное тело, воспаление или то и другое вместе, связаны с PVD и могут стимулировать формирование ERM.
По всей видимости, частота проявлений не зависит от пола.
Синонимы[править | править код]
Макулярная складка, эпимакулярная мембрана, преретинальная мембрана, целлофановая макулопатия, складка сетчатки, ретинопатия поверхности складок, премакулярный фиброз, и болезнь внутренней ограничивающей мембраны.
Культурные ссылки[править | править код]
В 1996 году, Spalding Gray (5 июня 1941 — ок 10 января 2004), американский актер, сценарист и драматург, выпустил «Gray’s Anatomy», фильм-монолог, описывающий свои переживания как лица, страдающего макулярной складкой и его решение сделать операцию.
В 2011 в фильме «Пол», у Руфь была эпиретинальная мембрана осложненная отеком желтого пятна в её левой полости стекловидного тела.
Примечания[править | править код]
Литература[править | править код]
- de Wit G. C. Retinally-induced aniseikonia (неопр.) // Binocul Vis Strabismus Q. — 2007. — Т. 22, № 2. — С. 96—101. — PMID 17688418.
- Benson W. E., Brown G. C., Tasman W., McNamara J. A. Complications of vitrectomy for non-clearing vitreous hemorrhage in diabetic patients (англ.) // Ophthalmic Surg : journal. — 1988. — Vol. 19, no. 12. — P. 862—864. — PMID 3231410.
- Suami M., Mizota A., Hotta Y., Tanaka M. Pattern VEPs before and after idiopathic epiretinal membrane removal (англ.) // Doc Ophthalmol : journal. — 2007. — Vol. 114, no. 2. — P. 67—73. — doi:10.1007/s10633-006-9039-4. — PMID 17216518.
- Dev S., Mieler W. F., Pulido J. S., Mittra R. A. Visual outcomes after pars plana vitrectomy for epiretinal membranes associated with pars planitis (англ.) // Ophthalmology : journal. — 1999. — Vol. 106, no. 6. — P. 1086—1090. — doi:10.1016/S0161-6420(99)90247-6. — PMID 10366075.
- Johnson M. W. Perifoveal vitreous detachment and its macular complications (англ.) // Trans Am Ophthalmol Soc : journal. — 2005. — Vol. 103. — P. 537—567. — PMID 17057817.
Источник
Эпиретинальная мембрана представляет собой тонкую и прозрачную пленку, которая располагается над центральной зоной сетчатки. В связи с особенностями строения эпиретинальной мембраны в макулярной области ее называют целлофановой макулой. Связано это с тем, что во время офтальмоскопии центральная область сетчатки по внешнему виду напоминает сморщенную целлофановую пленку.

По своему строению эпиретинальная мембрана является рубцовой тканью, которая стягивает вещество сетчатки и приводит к появлению морщин и складок. Важно заметить, что при этом фоторецепторы, ответственные за восприятие света, не повреждаются до тех пор, пока мембрана не станет очень жесткой и толстой. В результате такого прогрессирования заболевания возникает отек сетчатки, фиброзная трансформация, а иногда и разрыв или отслойка сетчатки.
Заболевание это обычно прогрессирует довольно медленно. Чаще заболевают пациенты в возрасте 65-70 лет. Встречаемость эпиретинальной мембраны не зависит от пола.
Причины формирования
Эпиретинальная мембрана чаще образуется у пациентов с патологией глазного дна, включая отслойку стекловидного тела, диабетическую ретинопатию, разрыв сетчатки, тромботические осложнений (тромбоз центральной вены). Также воспаление и кровоизлияние в вещество глаза могут приводить к формированию эпиретинальной мембраны. Однако, нередко причину формирования эпиретинальной мембраны установить не удается, то есть заболевание носит идиопатический характер. В составе эпиретинальной мембраны выявляют клетки стекловидного тела, макрофаги, пигментные эпителиальные клетки сетчатки, фиброциты и коллагеновые клетки.
Клинические признаки
Эпиретинальная мембрана формируется в зоне макулы, поэтому страдает преимущественно центральное зрение. Чаще всего поражение носит односторонний характер. При этом отмечается затуманивание зрения, искривление линий изображения, иногда бывает диплопия, которая не исчезает даже при закрытии второго глаза.
Диагностика
Диагностировать эпиретинальную мембрану можно в ходе офтальмоскопии. Она имеет характерный внешний вид, поблескивает и напоминает целлофановую пленку. В начальной стадии развития эпиретинальной мембраны ее можно не заметить. Чтобы подтвердить диагноз, выполняют ультразвуковое исследование глазного яблока. Особенно актуален этот метод диагностики при помутнении прозрачных оптических сред глаза (хрусталик, роговица, стекловидное тело). Чтобы определить более точные размеры и структуру мембраны, может потребоваться выполнение оптической когерентной томографии. Для оценки степени отека сетчатки в зоне макулы выполняют флуоресцентную ангиографию.
Чтобы определить степень влияния эпиретинальной мембраны на зрительную функцию, применяют решетку Амслера. Если линии в решетке вместо прямых становятся изогнутыми, то имеется нарушение зрения.

Лечение
Единственным способом устранить эпиретинальную мембрану является выполнение хирургического вмешательства. Операцию следует проводить только в случае выраженного искажения или снижения зрительной функции. При этом следует оценить риск необратимого повреждения макулы сетчатки при операции и зрение, которое имелось на момент предполагаемого вмешательства.
На первом этапе выполняют витрэктомию, то есть удаляют вещество стекловидного тела. Только после этого проводят удаление мембраны. При успешном проведении оперативного вмешательства чаще всего (80-90% случаев) зрительная функция постепенно улучшается (на 20 и более процентов).
Среди возможных осложнений при хирургическом лечении эпиретинальной мембраны следует упомянуть о повышении внутриглазного давления, инфекционном процессе, отслойке сетчатки, кровоизлиянии в вещество сетчатки и прогрессировании катаракты. Примерно в 10% случаев даже после оперативного лечения возникает рецидив заболевания и эпиретинальная мембрана формируется вновь.
Специфических профилактических мер, позволяющих бороться с формирование эпиретинальной мембраны, не существует. Плановое посещение офтальмолога и проведение офтальмоскопии не реже двух раз в год помогут снизить риск необратимых изменений при наличии заболеваний глаз (тромбоз, диабетическая ретинопатия и т.д.).
Источник