Лечение заболеваний переднего отрезка глаза
Инфекционно-воспалительные заболевания переднего отрезка глаза
Эти состояния требуют активного вмешательства. О тактике ведения пациентов с такими заболеваниями нашему корреспонденту рассказала врач-офтальмолог, к. мед. н., доцент кафедры офтальмологии Луганского Государственного медицинского университета Ольга Михайловна Петруня.
— Какие инфекционно-воспалительные заболевания переднего отрезка глаза (ИВЗГ) встречаются чаще всего?
— В общей структуре ИВЗГ лидирующие позиции занимают конъюнктивиты, блефариты и кератиты.
— Каковы факторы риска развития ИВЗГ?
— Заболевание может возникать при травмах глаза и попадании инородного тела. Часто ИВЗГ развиваются как осложнение ОРВИ или выступают их проявлением, например, в случае аденовирусной инфекции. Однако чаще всего эта патология отмечается при наличии определенных факторов риска: нарушение иммунитета, алкоголизм, неправильное питание, соматические заболевания, эндокринная патология, синдром сухого глаза и т. д.
— Какие микроорганизмы чаще всего вызывают ИВЗГ?
— Наиболее частыми возбудителями являются пневмококк и стафилококк, часто — синегнойная палочка, реже — гонококк. В 15,7 % случаев имеет место смешанная инфекция. Нередко ИВЗГ вызывают атипичные микроорганизмы, в частности, хламидии. Причиной этих заболеваний могут быть также вирусы и грибы.
— О каких особенностях конъюнктивитов необходимо помнить?
— Основными симптомами являются выраженные гиперемия и отек конъюнктивы, дискомфорт, ощущение инородного тела, обильное слизисто-гнойное отделяемое из глаз, склеивание краев век и ресниц, особенно после сна. Кроме того, может наблюдаться отек век.
— Каковы критерии выбора антибиотика для лечения ИВЗГ?
— Поскольку у многих больных с такой патологией присутствует смешанная инфекция, предпочтение следует отдавать топическим антибиотикам широкого спектра действия. Препарат должен обладать бактерицидной активностью, проникать в роговицу, переднюю камеру глаза, склеру и цилиарное тело, иметь хорошую переносимость, не вызывать неприятных ощущений. Всем этим требованиям отвечает препарат Флоксал (офлоксацин 0,3 %), представленный в двух лекарственных формах — глазные капли и мазь. Среди всех топических антибактериальных препаратов офлоксацин обладает наиболее высокой активностью в отношении возбудителей ИВЗГ. Флоксал характеризуется широким спектром действия, включая облигатные и факультативные анаэробы, аэробы, внутриклеточные возбудители. Флоксал характеризуется длительным бактерицидным действием.
Препарат хорошо переносится и характеризуется оптимальным соотношением эффективности и безопасности. Суточная доза офлоксацина при местном применении в офтальмологии сопоставима с приемом 0,002 дозы для перорального применения. Осмолярность, вязкость, рН, индекс рефракции Флоксала соответствуют показателям слезной жидкости, что выгодно отличает его от других антибактериальных препаратов для местного применения в офтальмологии.
Мазь Флоксал — это единственная мазь, применяемая в офтальмологии, которая содержит фторхинолон. Микроионизированная форма этого препарата обеспечивает его высокую биодоступность. Мазь характеризуется хорошими адгезивными свойствами, не влияет на структуру слезной пленки, не содержит консервантов. Глазные капли и мазь Флоксал применяются для лечения практически всех ИВЗГ. Благодаря высокой биодоступности Флоксал можно также применять при более глубоких поражениях глаза — увеитах, иридоциклитах, склеритах.
Офлоксацин рекомендуется в качестве препарата первого выбора для профилактики послеоперационного эндофтальмита. Кроме того, его используют для профилактики инфекционных осложнений при травмах и ожогах глаза.
С 2005 г. Флоксал применяется в педиатрической практике. В 2008 г. препарат перерегистрирован в Украине и разрешен для применения у детей, начиная с периода новорожденности.
— Какую схему лечения Вы рекомендуете при конъюнктивитах?
— Лечение неосложненного конъюнктивита практически во всех случаях базируется на применении топических антибактериальных препаратов широкого спектра действия. При вирусной этиологии назначают противовирусные средства.
Если у пациента ярко выраженный воспалительный синдром, то в схему лечения включают противовоспалительные препараты. Не следует в остром периоде применять кортикостероиды. Оптимальным выбором в таких случаях являются нестероидные противовоспалительные препараты для местного применения, например, глазные капли Индоколлир. Он назначается с первых часов заболевания. Благодаря высокой биодоступности препарат глубоко проникает и длительно сохраняется в тканях глаза. Он хорошо переносится, не вызывает неприятных ощущений, не оказывает действия на эпителий.
Необходимо также назначать стимуляторы эпителизации. Хорошо зарекомендовал себя Корнерегель (декспантенол 5 %), который следует применять 2 раза / сут. Препарат способствует регенерации эпителия роговицы и конъюнктивы.
Часто после исчезновения основных симптомов конъюнктивита у пациента могут сохраняться жалобы на дискомфорт. Поэтому в период реконвалесценции после перенесенного острого конъюнктивита с целью устранения дискомфорта применяют препараты искусственной слезы.
— Чем опасен конъюнктивит?
— При неадекватном или несвоевременном начале лечения могут развиваться серьезные осложнения, в частности, кератиты и язва роговицы. Необходимо как можно быстрее назначить, по крайней мере, топические антибиотики широкого спектра действия, чтобы избежать дальнейшего распространения патологического процесса.
— Какова схема лечения хламидийного конъюнктивита?
— Хламидийный конъюнктивит в большинстве случаев является проявлением генерализованного хламидиоза, поэтому системную антибиотикотерапию таким пациентам назначают урологи и гинекологи. Мы дополняем системную терапию местным лечением конъюнктивита по схемам:
• схема № 1:
- капли Флоксал — 4–5 раз / сут;
- мазь Флоксал — 2 раза / сут, утром и вечером;
• схема № 2:
- мазь Флоксал — 5–6 раз / сут.
По мере стихания воспалительного процесса кратность инстилляций уменьшается. С 3-й недели лечения рекомендуются инстилляции кортикостероидов 1 раз / сут в течение недели, в последующие недели — 2 раза / сут.
При наличии аллергических реакций назначают противоаллергические глазные капли 2 раза / сут и антигистаминные препараты внутрь. При эпителиопатии роговицы рекомендуется применение Корнерегеля 2 раза / сут, при наличии синдрома сухого глаза — слезозаместительная терапия: Артелак 3–5 раз / сут или Видисик гель 2–3 раза / сут.
— Какие рекомендации по гигиене глаз следует давать пациентам с конъюнктивитом?
— В случае эпидемического конъюнктивита больного следует изолировать. До и после закапывания глаз обязательно мыть руки. Нельзя повторно использовать ватные тампоны для протирания глаз. Нельзя применять раствор марганца, поскольку его нерастворенные частицы вызывают сильные ожоги.
— Каковы основные симптомы блефаритов?
— Это наличие чешуек на крае века, покраснение и утолщение век, выпадение ресниц, их неравномерный рост, зуд края век. Состояние может ухудшаться при перепадах температуры окружающей среды.
Наиболее частыми причинами блефаритов являются некорригированные аномалии рефракции, глистные инвазии и демодекоз век.
Схема лечения зависит от этиологии заболевания. Более сложной задачей является терапия демодекоза век. В последнее время мы достаточно успешно применяем поэтапную схему, разработанную сотрудниками ГУ «Институт глазных болезней и тканевой терапии им. В. П. Филатова» АМН Украины и Харьковского национального медицинского университета. Она включает:
- умывание антибактериальным мылом (дегтярным);
- Видисик гель (по 1 капле перед обработкой спиртовыми растворами век);
- обработку краев век и кожи в области бровей, лба, крыльев, носа, подбородка, наружного слухового прохода спиртовыми растворами (настойкой календулы, эвкалипта, 70 % раствором спирта с эфиром) дважды с интервалом 15 мин до применения мазей;
- использование антибактериального средства (метронидазола);
- втирание мази Флоксал в край век, брови, кожу лица;
- Видисик гель после окончания процедуры для максимальной защиты роговицы.
Эти процедуры повторяют 2– 3 раза в день. Во время терапии желательно проводить массаж век. Курс лечения составляет 10 дней, его необходимо повторить 3 раза с интервалом в 10–14 дней. Пациентам с демодекозом век также необходима консультация дерматолога.
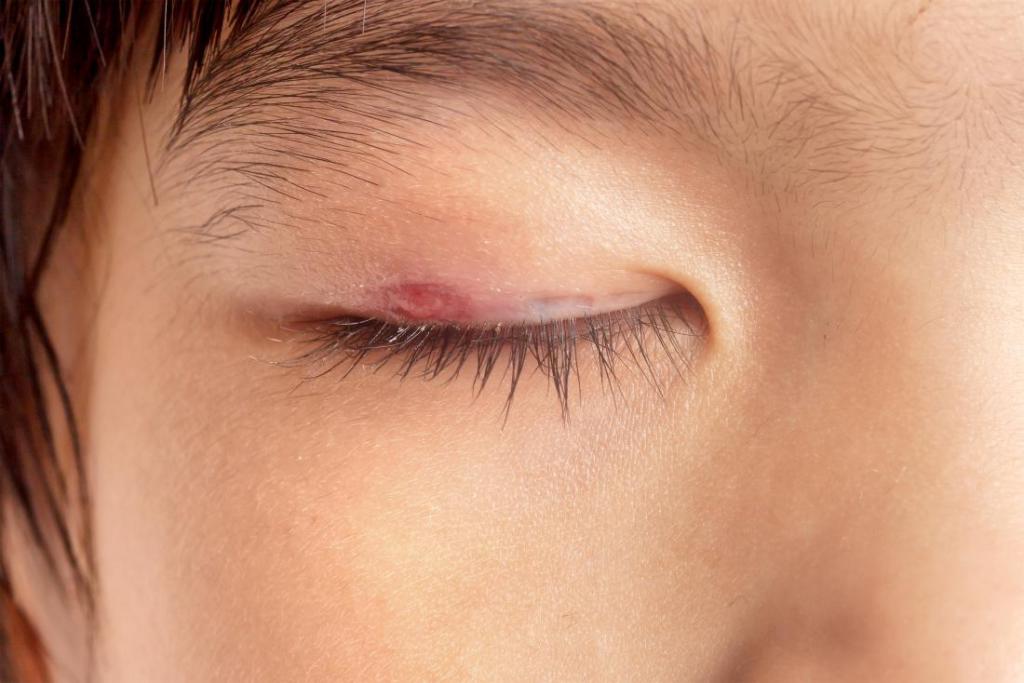
— Какова тактика лечения ячменя?
— Ячмень — это воспалительное заболевание волосяного фолликула или протока мейбомиевой железы, в развитии которого традиционно выделяют 3 стадии: инфильтрации, гнойного расплавления и разрешения.
Первая фаза (инфильтрации) характеризуется покраснениеми уплотнением века, болезненностью при движении глаза, а также при пальпации. На этой стадии назначают мазь Флоксал, которая во многих случаях позволяет предотвратить стадию гнойного расплавления. Также на стадии инфильтрации можно рекомендовать проведение тепловых процедур.
Фаза гнойного расплавления характеризуется образованием гнойного стержня. На этой стадии заболевания тепловые процедуры категорически противопоказаны, и антибиотики в форме мазей уже не используются.
Фаза гнойного расплавления достаточно быстро переходит в фазу разрешения, которая характеризуется вскрытием гнойничка с последующей эвакуацией гнойного содержимого. В связи с большим риском его попадания в конъюнктивальную полость и вторичного инфицирования конъюнктивы для профилактики конъюнктивита в фазах гнойного расплавления и разрешения назначают антибиотики в виде глазных капель (Флоксал).
Иногда ячмень может абсцедировать. Абсцесс необходимо вскрыть и дренировать. В противном случае процесс может распространяться в параорбитальное пространство и теноновую капсулу. Нередко возникает ситуация, когда после эвакуации гноя на месте ячменя остается участок инфильтрации, который может в дальнейшем повторно воспаляться. С целью профилактики рецидива ячменя рекомендуется применять электрофорез с использованием препаратов Флоксал и Индоколлир.
Зачастую все стадии заболевания протекают в течение одного дня.
Подготовила Наталья Мищенко
https://www.provisor.com.ua
© Провизор 1998–2017
Источник
В общей структуре инфекционно-воспалительных заболеваний переднего отрезка глаза лидирующую позицию занимают:
1) конъюнктивиты (66,7%),
2) на втором месте – блефариты (22,3%).
3) кератиты встречаются не более чем в 5% случаев.
Однако следует помнить, что именно эта патология наиболее опасна в отношении риска снижения остроты зрения и развития слепоты.
– Наиболее частыми возбудителями являются:
1) пневмококк (23,6%)
2) стафилококк (22,6%).
3) достаточно часто выделяется синегнойная палочка (17,6%)
4) несколько реже – гонококк (6%).
Нередко инфекционно-воспалительные заболевания переднего отрезка глаза вызываются атипичными микроорганизмами, в частности хламидиями (10-30% от всех случаев конъюнктивитов, по данным разных авторов). Причиной этих заболеваний могут быть также вирусы (аденовирус, вирус герпеса и др.) и грибы.
– Эти заболевания могут возникать у относительно здоровых лиц, особенно при травмах глаза и в случае попадания инородного тела. Часто инфекционно-воспалительные заболевания переднего отрезка глаза развиваются как осложнение острых респираторных вирусных инфекций или выступают их проявлением, например, в случае аденовирусной инфекции. Однако более высокая частота развития этой патологии отмечается при наличии определенных факторов риска: нарушения общего и местного иммунитета, алкоголизма, неправильного питания, соматических заболеваний, эндокринной патологии (прежде всего, сахарного диабета), аномалий рефракции, синдрома сухого глаза, перенесенных офтальмологических операций и т. д.
– Конъюнктивит – это воспаление конъюнктивы (наружной слизистой прозрачной оболочки, покрывающей внутреннюю поверхность век и переднюю поверхность глаза, кроме роговицы).
В зависимости от этиологических факторов и особенностей клинической картины можно выделить следующие основные группы:
Бактериальные: стафилококковый, пневмококковый, стрептококковый, гонококковый, Коха-Уикса, дифтерийный;
Вирусные: герпетический, аденовирусный, эпидемический кератоконъюнктивит, эпидемический геморрагический;
Хламидийные: трахома, конъюнктивит с включениями (паратрахома).
Аллергические и аутоиммунные: лекарственный, поллинозный, весенний катар, туберкулезно – аллергический; пемфигус.
Острый бактериальный конъюнктивит развивается, как правило, остро: инкубационный период может составлять от нескольких часов до нескольких суток. Основными симптомами являются выраженные гиперемия и отек конъюнктивы, дискомфорт, ощущение инородного тела, обильное слизисто-гнойное отделяемое из глаз, склеивание краев век и ресниц, особенно после сна. Кроме того, может наблюдаться отек век.
Пневмококковый конъюнктивит отличается выраженным, но мягким отеком век. На отечной гиперемированной конъюнктиве образуется обильное гнойное отделяемое, иногда в виде тонких серых пленок, легко снимающихся ватным тампоном. Чаще болеют дети в возрасте 1 – 3 лет, но встречается пневмококковый конъюнктивит и у новорожденных.
Хламидийный конъюнктивит – это в большинстве случаев проявление генерализованного хламидиоза. Он характеризуется менее выраженной клинической картиной по сравнению с острыми бактериальными конъюнктивитами (умеренно выраженная гиперемия конъюнктивы, скудное слизистое отделяемое, образование фолликулов на гиперемированной конъюнктиве). Достоверно выявить хламидийный конъюнктивит помогает серологическая диагностика.
Аллергический конъюнктивит – аллергические конъюнктивиты многообразны и число их с каждым годом увеличивается. Это алиментарный, атопический конъюнктивит, сезонные, инфекционные, гельминтозные, медикаментозные аллергические конъюнктивиты, весенний катар. Все они имеют ряд общих клинических черт, отличающих их от конъюнктивитов бактериальной и вирусной этиологии. Заболевание обычно двустороннее, с длительным (более месяца) хроническим течением, с периодами обострений и ремиссий. При обострениях преобладающим симптомом является зуд, при улучшениях остаются неопределенные жалобы на ощущение инородного тела, покалывание в глазах, чувство дискомфорта.
Вирусный конъюнктивит — В последние десятилетия благодаря успешному лечению микробных заболеваний резко возрос удельный вес вирусных инфекций, в том числе и вирусных конъюнктивитов. Некоторые из них обладают высокой контагиозностью и принимают характер эпидемий.
Герпетический конъюнктивит — вызывается вирусом простого герпеса (herpes simplex). Конъюнктивит чаще возникает у детей и характеризуется односторонностью процесса, длительным вялым течением, высыпанием пузырьков на коже век. Протекает в виде трех клинических форм: катаральной, фолликулярной и везикулярно-язвенной.
Аденовирусный конъюнктивит (АВК) (фарингоконъюнктивальная лихорадка) — заболевание, характеризующееся триадой проявлений: лихорадка, фарингит и негнойный фолликулярный конъюнктивит с образованием, обычно у детей, легко снимающихся пленок. Иногда обнаруживаются точечные кровоизлияния. Основными возбудителями АВК являются аденовирусы. Инфекция передается воздушно-капельным и контактным путем. Инкубационный период 7-8 дней. Заболевание начинается с повышения температуры тела и выраженного назофарингита. Температурная кривая обычно имеет «двугорбый вид» и вторая волна сочетается с появлением конъюнктивита. Отмечается увеличение подчелюстных лимфатических узлов. Конъюнктивит обычно начинается сначала на одном, а через 2-3 дня на другом глазу. Конъюнктивит может проявляться в виде катаральной, пленчатой и фолликулярной форм.
Эпидемический кератоконъюнктивит (ЭКК) также вызывается вирусами.
ЭКК характеризуется очень высокой контагиозностью. Поражаются главным образом взрослые. Заражения происходят в семьях, организованных коллективах. Инфекция передается контактным путем через предметы общего пользования. Инкубационный период 4-8 дней. Заболевание начинается остро сначала на одном, а затем и на другом глазу. Часто отмечаются увеличение и болезненность предушных и подчелюстных лимфатических узлов. Глазным проявлениям могут предшествовать недомогание, головная боль, плохой сон. Примерно через неделю явления конъюнктивита стихают, а через несколько дней усиливается слезотечение, ощущение засоренности глаз песком, появляется светобоязнь — признаки закономерного поражения роговицы. Заболевание продолжается от 2 недель до 2 месяцев и более. В отдельных случаях помутнения роговицы регрессируют в течение 1-2 лет. После перенесенного ЭКК остается иммунитет.
Эпидемический геморрагический конъюнктивит. Возбудителем этого заболевания является энтеровирус. Заболевание отличается исключительно высокой контагиозностью. Инфекция передается контактным путем, при переносе отделяемого руками из больного глаза в здоровый, через предметы общего пользования полотенца, подушки и др. Инкубационный период 12-48 часов. Клиника характерна. Заболевание развивается остро с покраснения, резкой боли в глазу, чувства инородного тела в глазу, светобоязни, слезотечения. Наблюдаются отек век, инфильтрация конъюнктивы, фолликулез век, умеренное отделяемое. На 2-й день появляется самый характерный признак данного конъюнктивита — геморрагии (кровоизлияния) — от мелких петехий до обширных кровоизлияний, захватывающих почти всю конъюнктиву. Часто их ошибочно принимают за травматические кровоизлияния. Закономерно снижение чувствительности роговицы. Обычно заболевают оба глаза. На втором глазу процесс развивается через 1-2 дня и протекает легче. Часто ЭГК дополняется аденопатией предушных лимфатических желез.
ЭГК в быту — болезнь грязных рук, поэтому соблюдение правил личной гигиены — основная мера профилактики вспышек заболевания.
Грибковые конъюнктивиты также характеризуются скудной клинической картиной и незначительным количеством отделяемого из глаз. Для них свойственно длительное течение (более 7-10 дней), неэффективность антибактериальной терапии. Риск развития грибковых конъюнктивитов выше на фоне длительной антибиотикотерапии, а также у лиц с нарушениями клеточного иммунитета.
– Лечение неосложненного конъюнктивита практически во всех случаях базируется на применении антибактериальных препаратов широкого спектра действия. При диагностированной вирусной этиологии заболевания рекомендуется противовирусные средства. Не следует в остром периоде применять кортикостероиды, так как кортикостероиды нарушают местный иммунитет и тем самым способствуют затяжному течению бактериальных инфекций глаз. Противопоказаны кортикостероиды при вовлечении в патологический процесс роговицы (при кератоконъюнктивите, язвенных кератитах).
Часто после исчезновения основных симптомов конъюнктивита у пациента могут сохраняться жалобы на дискомфорт (сухость, ощущение песка или инородного тела). Раньше в таких случаях врачи говорили о переходе острого конъюнктивита в хронический. В настоящее время известно, что причиной таких проявлений чаще всего выступает синдром сухого глаза после перенесенных инфекционно-воспалительных заболеваний переднего отрезка глаза. Объясняется это тем, что в патологический процесс вовлекаются структуры, секретирующие слезу (слезные железы, выделяющие водный компонент, бокаловидные клетки конъюнктивы – слизистый компонент, мейбомиевые железы – жировой компонент и т. д.), в результате чего нарушается образование слезной пленки. Хотя синдром сухого глаза преходящий и после полного восстановления эпителия исчезает, пациента в течение длительного периода времени беспокоят описанные неприятные ощущения, следовательно, нарушается качество жизни. Поэтому в период реконвалесценции после перенесенного острого конъюнктивита с целью устранения дискомфорта применяют препараты искусственной слезы: Офтолик, Систеин-ультра, Натуральная слеза в течение месяца.
– Следует помнить, что у больных с конъюнктивитом при неадекватном или несвоевременном лечении могут развиваться серьезные осложнения, в частности кератиты и язва роговицы. На их развитие указывает появление так называемого роговичного синдрома (светобоязнь, слезотечение, блефароспазм). В таких случаях обязательна консультация офтальмолога, поскольку для определения степени и глубины поражения необходимо инструментальное обследование.
– Пациентам с инфекционно-воспалительными заболеваниями переднего отрезка глаза необходимо обязательно придерживаться определенных гигиенических рекомендаций. В случае эпидемического конъюнктивита больного следует изолировать. Дети с конъюнктивитом не должны допускаться к посещению детских коллективов. До и после закапывания глаз обязательно мыть руки. Нельзя повторно использовать ватные тампоны для протирания глаз. При обильном отделяемом из глаз рекомендуется перед применением антибиотиков промывание антисептическими растворами. Нельзя применять раствор марганца, поскольку его нерастворенные частицы вызывают сильные ожоги.
– Во время конъюнктивита ношение контактных линз запрещено. При их подборе врач предупреждает пациента, что при первых признаках острых респираторных инфекций линзы желательно снимать. Ношение контактных линз при конъюнктивите приводит к дополнительной травматизации роговицы и способствует проникновению инфекции внутрь роговицы, а иногда даже внутрь глаза. Кроме того, нарушается структура самой линзы; даже при тщательной обработке в ней накапливаются продукты жизнедеятельности бактерий, токсины – так называемые белковые отложения. Они снижают прозрачность самой контактной линзы, а в дальнейшем могут стать причиной формирования аллергических состояний, таких как гигантский папиллярный конъюнктивит. Вернуться к ношению контактных линз можно после исчезновения всех симптомов заболевания. Таким пациентам рекомендуется длительное использование препаратов искусственной слезы по схеме: утром перед использованием контактных линз, а вечером после их снятия.
Блефариты — воспаления краев век. Встречаются довольно часто. Больных беспокоят зуд и покраснение краев век, ощущение засоренности в глазах. Причинами блефаритов являются заболевания желудочно-кишечного тракта, диатез, сахарный диабет, витаминная недостаточность, неправильно подобранные очки. Правильное лечение блефаритов может назначить только офтальмолог.
Склериты и эписклериты – это воспаление склеры и эписклеральной оболочки глаза.
Они носят преимущественно локальный характер, так как основной их причиной являются:
— общие заболевания, такие как туберкулез, системная красная волчанка, ревматизм, саркоидоз, сифилис, а также опухоли, т. е. болезни, специфические элементы которых (туберкуломы, гранулемы) локализуются преимущественно в переднем отделе глаза;
— вследствие аллергических и токсико-аллергических процессов;
— вторичные поражения, вследствие перехода процесса на склеру с конъюнктивы, роговицы, сосудистой оболочки глаза.
Симптомы:
— ограниченное болезненное покраснение и припухлость на склере;
— могут быть слабо выражены слезотечение и светобоязнь.
Лечение воспалительных процессов в эписклере и склере этиологическое (по причине возникновения заболевания) и симптоматическое (противовоспалительное лечение, антиаллергическое и т.д.)
Прогноз чаще благоприятный.
Врач-офтальмолог Рампилова Б.-Х.Ц
Источник