Лечение псевдотумора за глазом
Псевдотумор орбиты – гетерогенная группа заболеваний глазницы, включающая первичный идиопатический миозит, дакриоаденит, локальный и диффузный васкулит. Общими клиническими проявлениями всех форм являются экзофтальм, боль в области глазницы, отек и гиперемия век. Диагностика псевдотумора орбиты включает проведение наружного осмотра и пальпации, офтальмоскопии, визиометрии, компьютерной томографии, гистоморфологического и цитологического исследования. Тактика консервативной терапии заключается в назначении курса кортикостероидов в виде ретробульбарных инъекций. При отсутствии эффекта от медикаментозного лечения псевдотумора орбиты проводится орбитотомия.
Общие сведения
Псевдотумор орбиты рассматривают как полиэтиологическую группу патологий органа зрения неспецифической воспалительной природы. Понятие «псевдотумор» ввел в 1970 году немецкий ученый Ф. Бирх-Хиршфельд. В то время данным термином обозначали все объемные новообразования глазницы неонкологической природы, приводящие к клиническим проявлениям экзофтальма. Значительный вклад в изучение таких процессов внесли офтальмологи Дж. Кеннердель и С. Дрезнер, которые предложили первую морфологическую классификацию данной патологии. Согласно статистическим данным, распространенность псевдотумора орбиты среди всех заболеваний глазницы составляет 5-12%. Болезнь наиболее часто встречается в возрасте 30-50 лет, описаны случаи развития в более молодом возрасте (11,5%). Данные патологические образования чаще диагностируют у лиц женского пола (54%).
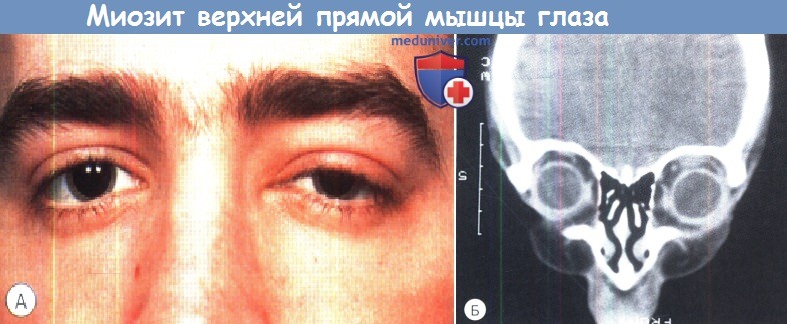
Псевдотумор орбиты
Причины псевдотумора орбиты
Псевдотумор орбиты является полиэтиологическим заболеванием. Причиной его развития могут выступать аутоиммунные нарушения в организме больного. В ряде случаев патология возникает у пациентов с красной волчанкой, гранулематозом Вегенера, узелковым периартериитом, болезнью Грейвса, Хашимото или Шегрена. Псевдоопухоль воспалительной природы часто является проявлением болезни Бенье-Бека-Шаумана. При поражении органоспецифического аллеля DRB10401 саркоидоз клинически проявляется образованием гранулем в глазнице. Псевдотумор орбиты может развиваться у пациентов с системным мультифокальным фибросклерозом и быть одним из первых симптомов данной патологии.
Поражение артериол и венул при псевдотуморе орбиты не всегда связано с системными воспалительными процессами. Гистологическое исследование сосудов новообразования позволило сделать вывод о развитии местного васкулита. Причиной является очаговая гипоксия тканей. При этом вокруг сосудов артериального русла могут формироваться небольшие инфильтраты воспалительной природы, что подтверждает данную теорию развития. В ряде случаев псевдотумор орбиты протекает в форме диффузного неспецифического воспаления глазницы.
Симптомы псевдотумора орбиты
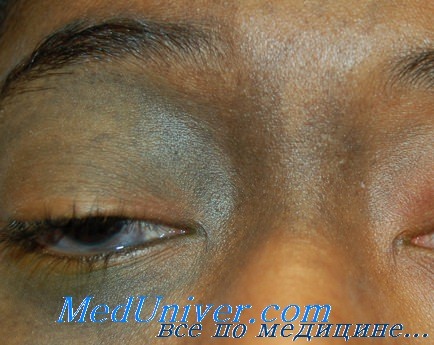
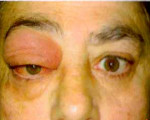
Клинически псевдотумор орбиты подразделяют на первичный идиопатический миозит орбиты, дакриоаденит, локальный и диффузный васкулит. Особенности течения зависят от формы патологии, в большинстве случаев для заболевания характерно острое начало. Общими клиническими проявлениями для всех форм псевдотумора орбиты являются отечность и гиперемия век, болевые ощущения в области проекции глазницы с иррадиацией в лобную долю. Позже присоединяется экзофтальм, который свидетельствует о резком увеличении псевдотумора орбиты в объеме. Для патологии характерен хемоз бульбарной конъюнктивы.
При первичном идиопатическом миозите на фоне полного благополучия возникает отечность век. Пациенты предъявляют жалобы на выраженную болезненность при движениях глаз. Одним из первых симптомов заболевания является диплопия, после которой появляется экзофтальм. В течение нескольких недель развиваются такие осложнения экзофтальма, как страбизм, лагофтальм, кератопатии. Вследствие компрессии зрительного нерва возможно тотальное снижение остроты зрения. Болевой синдром с локализацией в орбите и голове самостоятельно не проходит, тяжело поддается купированию анальгетиками. При данной форме псевдотумора орбиты репозиция глаза на фоне его полной неподвижности затруднена.
Дакриоаденит характеризуется воспалением слезной железы. Эта форма псевдотумора орбиты имеет менее тяжелое течение. Пациенты предъявляют жалобы на отек и птоз век. Экзофтальм выражен слабо. Боль определяется при нажатии в месте проекции слезной железы. Местный васкулит глазницы ранее рассматривали как гранулему или лимфогранулематоз. Заболевание имеет локальную и диффузную формы, характеризуется быстрым прогрессированием. Клинически проявляется гиперемией век, покраснением бульбарной конъюнктивы. На фоне относительно слабо выраженного экзофтальма наблюдается ограничение подвижности глазного яблока. Снижение остроты зрения возможно при развитии псевдотумора орбиты в области вершины глазницы.
Как следствие псевдотумора орбиты у большинства пациентов развиваются склеротические изменения глазницы. У больных на стадии склероза также возникает экзофтальм разной степени выраженности. Возможно снижение остроты зрения вплоть до полной слепоты в результате атрофии зрительного нерва. В редких случаях стадия склероза сопровождается обострениями, которые проявляются отеком век, ощущением инородного тела в глазнице, болевым синдромом.
Диагностика псевдотумора орбиты
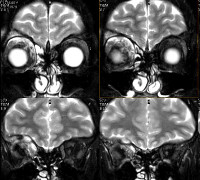
Диагностика псевдотумора орбиты основывается на анамнестических данных, результатах наружного осмотра и пальпации, офтальмоскопии, визиометрии, компьютерной томографии (КТ), гистоморфологического и цитологического исследования. При помощи компьютерной томографии удается провести дифференциальную диагностику онкологического процесса с псевдотумором орбиты. На КТ орбит визуализируются расширенные экстраокулярные мышцы, определяются неровность контура по всей длине. Мышечная ткань, как правило, повышенной плотности и прилегает к клетчатке, расположенной в ретробульбарном пространстве. При первичном идиопатическом миозите визометрия позволяет оценить степень снижения остроты зрения. В ходе офтальмоскопии обнаруживается застойный диск зрительного нерва с признаками атрофии.
Методом пальпаторного исследования при дакриоадените определяется плотная подвижная ткань с гладкой поверхностью в зоне проекции слезной железы. Для дифференциации данного вида псевдотумора орбиты с эпителиальной опухолью необходимо проведение тонкоигольчатой аспирационной биопсии с последующим цитологическим исследованием пунктата. При микроскопическом исследовании мазка в случае дакриоаденита визуализируются лимфоциты, плеоморфные клетки и фрагменты волокнистой ткани. Методом КТ определяется повышение плотности тканей, окружающих псевдотумор орбиты, совместно с увеличением размера слезной железы.
В случае васкулита как одного из проявлений псевдотумора орбиты при офтальмоскопии можно выявить застойный диск зрительного нерва. При этом данные визиометрии указывают на снижение остроты зрения. На КТ визуализируются участки повышенной плотности с четким ровным контуром, которые не прилежат к мышечной ткани и зрительному нерву. В случае склеротических изменений ретробульбарная клетчатка имеет вид неоднородной ткани высокой плотности с нечеткими границами и вовлечением в патологический процесс оптического нерва.
Лечение псевдотумора орбиты
Тактика лечения псевдотумора орбиты зависит от формы патологии и тяжести течения процесса. Консервативная терапия сводится к назначению неспецифической противовоспалительной терапии с применением кортикостероидных средств. При этом кортикостероиды вводят в виде ретробульбарных инъекций. Системное или местное введение глюкокортикостероидов может спровоцировать развитие зависимости от стероидов, резистентности к препаратам данного ряда, отек периорбитальной клетчатки. Специалистами в сфере офтальмологии рекомендовано систематически повторять курс лечения с целью профилактики рецидивов псевдотумора орбиты. Вспомогательными методами являются импульсная электромагнитная терапия, физиотерапевтические и лучевые (телегамматерапия) методы воздействия. Импульсная электромагнитотерапия показана пациентам, принимающим глюкокортикоиды. Телегамматерапия применяется с целью купирования болевого синдрома в области глазницы.
Хирургическое лечение псевдотумора орбиты необходимо в случае отсутствия эффекта от консервативной терапии, прогрессирования склеротических процессов с выраженным болевым синдромом. Оперативное вмешательство может осуществляться с использованием трансконъюнктивального, транскутанного или костного доступа. Часто требуется проведение костнопластической орбитотомии. Тактика оперативного вмешательства зависит от данных, полученных в ходе компьютерной томографии.
Прогноз и профилактика псевдотумора орбиты
Специфических мер по профилактике развития псевдотумора орбиты не разработано. Пациентам с данной патологией в анамнезе необходимо через каждые 6-8 месяцев повторять курс кортикостероидного лечения с целью предотвращения развития рецидивов. Также раз в полгода рекомендовано проходить осмотр у офтальмолога. Обязательно проведение визиометрии, офтальмоскопии и биомикроскопии. Прогноз для жизни и трудоспособности при псевдотуморе орбиты в случае своевременной диагностики и лечения благоприятный. В тоже время патология склонна к прогрессированию и развитию рецидивов, что при отсутствии адекватной терапии может привести к потере зрения и инвалидизации пациента.
Источник
Псевдотумор глаза (орбиты)Термин «псевдотумор» предложил Л. Birch-Hirschfield в 1930 г., объединив заболевания неопухолевой природы и сопровождающиеся синдромом одностороннего (реже двустороннего) экзофтальма. В эту группу были включены инфекционные специфические заболевания (сифилис, туберкулез), неспецифические воспалительные процессы, экзофтальм при болезни Грейвса, отеке Квинке. Иными словами, под термином «псевдотумор» длительное время понимали целый ряд заболеваний неопухолевой природы, сопровождающихся увеличением в объеме содержимого орбиты. По мере накопления наблюдений, в которых клиническая картина напоминала прогрессирующий опухолевый рост, а морфологи обнаруживали элементы хронического неспецифического воспаления, менялось представление о сущности псевдотумора. Уже тогда мы указывали на сложность, а порой и невозможность определения первичности поражения той или иной ткани орбиты. Напротив, J. Kennerdel и S. Dresner подразделяли псевдотумор на диффузный и локализованный, среди которых, в свою очередь, выделяли миозит, дакриоаденит, перисклерит и периневрит. A. Schonder выделил еще и форму фибросклероза орбиты. Подобные схемы базировались на морфологических изменениях, обнаруживаемых при исследовании биоптатов орбитальных тканей, забор которых осуществляли во время диагностических операций. Наш многолетний опыт изучения особенностей клинико-морфологической картины более чем у 250 больных псевдотумором, их ответа на проводимое лечение и исход заболевания подтвердил правильность выделения трех самостоятельных клинических форм песпецифического воспаления: первичный идиоматический миозит, васкулит и дакриоаденит. Фиброз (или склероз) орбиты следует расценивать как завершающую стадию всех трех форм заболевания.
Причина псевдотумора до настоящего времени полностью не распознана. Его возникновение J. Purell, W. Taulbee и J. Eshaghian, R. Andersen связывали с респираторными заболеваниями околоносовых пазух. Опыт собственных наблюдений и последующие публикации в литературе свидетельствуют о спекулятивности подобного положения. Позднее G. Weinstein, I. Ludwig и I. Hopfner высказали мнение об аутоиммунной природе заболевания. Подтверждением предложенной концепции явились описанные В. Crimson и К. Simons случаи псевдотумора орбиты, развившиеся па фоне красной волчанки. Вероятно, отсутствие четких знаний о причине псевдотумора орбиты и побудило A. Schonder включить в эту группу заболеваний орбитальные проявления саркоидоза, гранулематоза Вегенера, узелкового периартериита. Изучение гистоморфологической структуры биоптатов, а нередко и всего содержимого орбиты после ее экзентерации побудило исследователей к поискам других этиопатогенетических факторов, играющих определяющую роль в развитии псевдотумора. Впервые множественные поражения мельчайших артериальных и венозных сосудов при псевдотуморе орбиты были описаны G. Offret, Е. Walton и S. Wien. Гистологически доказанный васкулит мелких сосудов в тканях орбиты при тщательном общем обследовании больных, позволивший исключить системное заболевание, наблюдали J. Garrity и соавт.. Формирование воспалительных инфильтратов вокруг мелких артерий и артериол описали J. Kennerdell и S. Dresner. Длительные, на протяжении многих десятилетий наблюдения за больными послужили основанием для многих авторов, в т. ч. и для нас, расценить такие васкулиты как строго локальное поражение со всеми симптомами и исходом псевдотумора. Частота псевдотумора среди заболеваний орбиты, по разным данным, колеблется в пределах 4,75-11,8%. Среди опухолей орбиты это заболевание занимает 2-3-е место. Псевдотумор развивается обычно на 3-5-м десятилетии жизни. Однако могут заболеть и более молодые лица. 1 (оказано, что псевдотумор орбиты встречается у 11,5% лиц до 20 лет, характеризуется ранним появлением птоза и более агрессивным нарушением зрительных функций. Средний возраст наших больных, у которых диагноз псевдотумора был подтвержден при патогистологическом исследовании, составил 39 лет (от 10 до 80 лет). Таким образом, чаще псевдоопухоль в орбите развивается на четвертом десятилетии жизни. По в последние годы мы все чаще наблюдаем псевдотумор (идиопатический миозит или дакриоаденит) у детей в возрасте 8-14 лет. Мужчины страдают несколько реже женщин (46%). Согласно результатам патогистологических исследований целесообразно выделять следующие виды псевдотумора: первичный идиопатический миозит, дакриоаденит, диффузное поражение тканей орбиты, в основе которого лежит васкулит мельчайших сосудов. Склероз орбиты являлся завершающей стадией всех форм псевдотумора. — Также рекомендуем «Первичный идиопатический миозит глаза (орбиты)» Оглавление темы «Заболевания глаз и орбиты»:
|
Источник
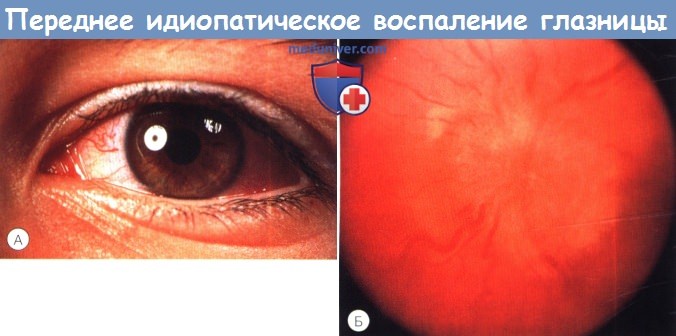
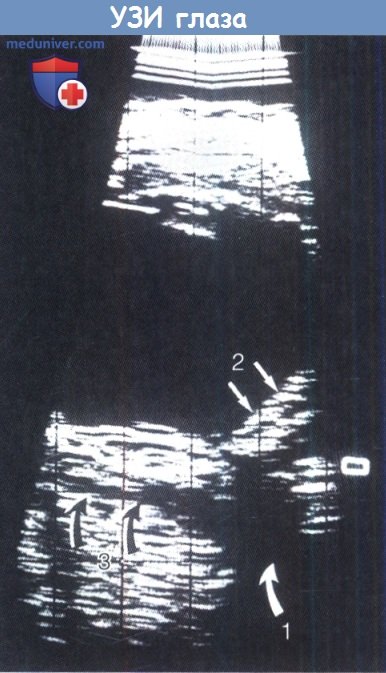
Идиопатическое воспаление глазницы (псевдотумор, воспаление без причины) — клиника, диагностика, лечениеЧастота воспалительных заболеваний глазницы возрастает во втором десятилетии жизни, когда их причины становятся все больше сходными с причинами воспалительных заболеваний глазницы у взрослых. Принципиально воспалительные процессы можно разделить на синдромы неспецифического воспаления глазницы (nonspecific orbital inflammatory syndromes — NSOIS) (также известные как идиопатическое воспаление глазницы и ранее называвшиеся «воспалительным псевдотумором») и специфические причины, такие, как саркоидоз и гранулематоз Вегенера; два последних заболевания встречаются редко, но являются потенциально жизнеугрожающими. Заболеваемость тиреоидной орбитопатией возрастает в подростковом возрасте, в настоящей главе мы коротко коснемся этой патологии. Инфекционный целлюлит глазницы в раннем детском возрасте чаще всего связан с дакриоциститом или травмой. В возрасте старше шести лет и особенно часто во втором десятилетии жизни, полностью сформированные придаточные пазухи становятся наиболее частым источником инфекции при целлюлите глазницы. У детей в глазнице иногда развивается острый или подострый воспалительный процесс неизвестной этиологии. Это состояние ранее называли «воспалительный псевдотуморглазницы», но с появлением КТ и МРТ и после проведенных патологоанатомических исследований от этого термина отказались. В настоящее время указывается зона воспаления, например, передний, диффузный, апикальный, лакримальный и миозитный типы. Для детей характерны передний и диффузный типы, но также встречаются лакримальный или миозитный типы. Апикальные поражения редки. Неспецифическое склерозирующее воспаление глазницы в детском возрасте встречается очень редко. Эти синдромы проявляются симптомами острого или подострого воспаления. Хотя процесс считается идиопатическим, выявлено много признаков иммунной реакции в глазнице. При гистологическом исследовании выявляется инфильтрация лимфоцитами, плазматическими клетками, отдельные нейтрофилы и макрофаги. Медиаторы воспаления вызывают отек, вазодилятацию и боль, общего недомогания не отмечается. В отличие от этой клинической картины, ведущим проявлением хронических воспалительных заболеваний и гранулематозов являются симптомы объемного образования при отсутствии проявлений острого воспаления. При синдроме неспецифического воспаления глазницы на КТ наблюдается характерная картина: нечеткость контуров воспалительного фокуса, а также усиление его контрастности. При МРТ в режимах Т2 с подавлением сигнала жировой ткани и гадолинием выявляются зоны повышенного содержания жидкости, соответствующие фокусам воспаления. а) Переднее идиопатическое воспаление глазницы: острое и подострое. Это наиболее часто встречающийся у детей тип неспецифического воспаления глазницы. Воспалительный процесс локализуется в центральной части глазницы вблизи глазного яблока. Основными симптомами являются боль, экзофтальм, отек век, конъюнктивальная инъекция и ухудшение зрения, развивающиеся в течение нескольких дней или, иногда, недель. У детей чаще наблюдается сопутствующий передний и задний увеит, который потенциально может привести к ошибочному диагнозу и назначению неадекватного лечения местными стероидами. Может развиваться отек диска зрительного нерва. В общеклиническом анализе крови может отмечаться увеличение скорости оседания эритроцитов, в спинномозговой жидкости часто отмечается плеоцитоз. Сообщалось также о связанных с синдромом неспецифического воспаления глазницы нарушении функций щитовидной железы и гипотиреозе. При КТ выявляется диффузное воспаление переднего отдела глазницы, центром которого является глазное яблоко, вызывающее утолщение склеры и сосудистой оболочки с серозной отслойкой сетчатки или без таковой. Характерным КТ-признаком является нечеткость зоны входа в глазное яблоко зрительного нерва вследствие воспалительных изменений его оболочек. При ультразвуковом исследовании определяется инфильтрат однородной плотности — признак склеротенонита, с усилением эхогенности субтенонова пространства и расширением в два раза тени зрительного нерва, что формирует Т-образную тень (или Т-симптом).
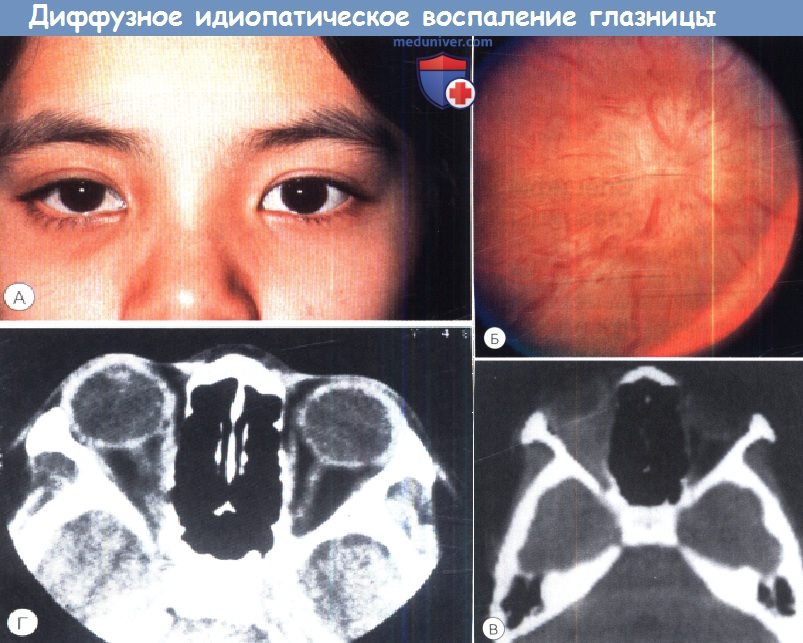
б) Диффузное идиопатическое воспаление глазницы: острое и подострое. Клинически эта форма заболевания сходна с передним типом, хотя жалобы и клинические признаки выражены сильнее. Движения глаза ограничены в большей степени, вследствие серозной отслойки и/или нейрооптикопатии снижение остроты зрения более выражено. Воспалительные изменения мягких тканей при КТ охватывают весь объем глазницы и имеют вид белой замазки, их плотность пропорциональна тяжести клинической картины, КТ-изменения исчезают после выздоровления. Так же при ультразвуковом исследовании выявляется Т-симптом. в) Синдромы переднего и диффузного неспецифического воспаления глазницы: дифференциальная диагностика и лечение. Дифференциальный диагноз включает в себя инфекционные процессы, в том числе целлюлит глазницы, склерит, внезапное увеличение объема уже существовавшего новообразования, например разрыв дермоида, кровоизлияние в венозно-лимфатическую мальформацию (лимфангиому) или злокачественную опухоль (у детей это может быть рабдомиосаркома, нейробластома, саркома Ewing, лейкемический инфильтрат). Аналогично, синдром переднего и диффузного неспецифического воспаления так же входит в дифференциальный диагноз увеита и серозной отслойки сетчатки у детей. Биопсия пораженных тканей глазницы должна выполняться во всех случаях, кроме наиболее типичных. Лечение начинают нестероидными противовоспалительными препаратами, например флурбипрофеном. Системные стероиды могут использоваться в качестве дополнительной терапии или альтернативного метода лечения в дозах для преднизолона 1-1,5 мг/кг в день. Обычно отмечается быстрое исчезновение жалоб, особенно на боли, а также клинических признаков. Эффекты лечения можно отслеживать клинически, по изменениям на КТ и при ультразвуковом исследовании. Могут встречаться резистентные случаи заболевания, с частыми рецидивами и развитием стероидной зависимости. При рецидивах повторно назначаются стероиды в высоких дозах, которые постепенно отменяются сразу же по достижении клинического улучшения, обычно в течение нескольких недель. При отсутствии эффекта терапии необходимо выполнить биопсию и провести обследование на предмет специфической этиологии. В резистентных к терапии стероидами случаях, подтвержденных биопсией, предлагается применять лучевую терапию в низких дозах. Может потребоваться комбинированное лечение стероидами и иммунодепрессантами. г) Идиопатический орбитальный миозит: острый и подострый. Это заболевание клинически характеризуется экзофтальмом, болями и ограничением подвижности глазного яблока с диплопией, птозом, отеком век и хемозом конъюнктивы. Часто развивается косоглазие с ограничением дукции в направлении действия пораженной мышцы (мышц). Спазм пораженной мышцы также вызывает ограничение действия ипсилатерального антагониста и положительный результат теста форсированной дукции. Часто наблюдается ретракция глазного яблока и сужение глазной щели, как и при синдроме Duane. При КТ определяется диффузное увеличение и неровность краев мышц. Часто увеличение мышцы распространяется и на сухожилие, в отличие от тиреоидной орбитопатии, при которой сухожилие обычно остается интактным. Наиболее часто поражается комплекс верхней прямой мышцы-мышцы, поднимающей верхнее веко, или медиальная прямая мышца, но встречаются поражения любых глазодвигательных мышц, в том числе косых. Одновременно может поражаться более одной мышцы, встречаются случаи двустороннего поражения. Причина орбитального миозита неизвестна, но описаны различные связанные с ним патологические состояния, в том числе инфекции верхних дыхательных путей, болезнь Lyme, болезнь Whipple и другие аутоиммунные заболевания. Дифференциальный диагноз включает в себя тиреоидную орбитопатию, отличающуюся от идиопатического орбитального миозита часто присутствующей анамнестической или сопутствующей патологии щитовидной железы, отсутствием болей, при тиреоидной орбитопатии первой чаще поражается нижняя прямая мышца (хотя может развиваться поражение любых мышц), и, по данным КТ, сухожилие остается интактным. В некоторых случаях дифференциальная диагностика этих двух состояний может быть очень непростой, нередки диагностические ошибки. Другие дифференциальные диагнозы: ранний целлюлит глазницы, метастазы в глазницу и трихиннеллез. Рекомендуется лечение нестероидными противовоспалительными препаратами, но быстрый выраженный эффект стероидных препаратов симптоматичен. Мы рекомендуем начальную дозу преднизолона 0,5-1 мг/кг в день, с постепенной отменой препарата в течение 2-4 недель. Задержка диагностики и начала лечения связаны с рецидивами и неполным разрешением симптомов. д) Идиопатическое воспаление слезной железы: острое и подострое. Типичные проявления этого заболевания-боль, болезненность при пальпации и отек в области наружной части верхнего века. Веко может принимать S-образную форму из-за птоза, более выраженного с латеральной стороны, чем с медиальной. Глазное яблоко часто немного смещается вниз и медиально. При осмотре на щелевой лампе выявляется хемоз верхневисочных отделов конъюнктивы и выступающие устья протоков слезной железы. Увеит отсутствует. При КТ определяется фокус воспаления, локализующийся в слезной железе, часто воспаление диффузно распространяется на латеральную часть глазницы и прилегающую часть глазного яблока. Дифференциальный диагноз включает в себя бактериальный и вирусный дакриоадениты, последний часто развивается на фоне детских инфекций, таких как эпидемический паротит или мононуклеоз. В этой ситуации ребенок, вероятно, будет плохо себя чувствовать, выявляется генерализованная лимфаденопатия и увеличение слюнных желез, а также лимфоцитоз. Другим редким дифференциальным диагнозом является воспаление, вызванное истечением содержимого дермоидной кисты или новообразованием, в том числе хлоромой (гранулоцитарной саркомой). Поражение слезной железы при саркоиде глазницы склонно к хронизации, проявляется клинической картиной сухого глаза и у детей встречается редко. Острый или подострый отек слезной железы у детей не требует выполнения биопсии, если он связан с явным вирусным заболеванием, например эпидемическим паротитом, или если имеются другие симптомы мононуклеоза. При атипичных поражениях при отсутствии эффекта лечения должна выполняться биопсия. Идиопатическое воспаление слезной железы лечится умеренными дозами системных стероидов, постепенно отменяемых после регресса клинических проявлений.
— Также рекомендуем «Глаза при гранулематозе Вегенера у ребенка — клиника, диагностика, лечение» Оглавление темы «Болезни глаз у детей.»:
|
Источник