Лечение после кератопластики роговицы
Кератопластика представляет собой процедуру в области микрохирургии, которая дает возможность восстановить зрительную функцию у пациентов с болезнями роговицы. Кератопластика позволяет устранить врожденные и приобретенные патологии, восстановить функции роговицы и ее форму.

Болезни роговицы:
- Врожденные дефекты развития: мегалокорнеа (увеличенная роговица), микрокорнеа (уменьшенная роговица), кератоконус (коническая форма), кератоглобус (шаровидная форма).
- Воспалительные процессы: кератиты (грибковые, вирусные, бактериальные). Бывают глубокие и поверхностные воспаления, эндогенные и экзогенные.
- Дистрофические состояния. В эту группу входят болезни, которые развиваются при нарушении обмена веществ, изменениях в структуре роговицы, изменении свойств. Бывают первичные и вторичные дистрофические патологии.
Кератопластикой принято называть пересадку роговицы. Во время операции производится замена деформированного участка роговицы донорским трансплантатом. Возможна частичная или полная замена, а также трансплантация на всю глубину роговицы, на передние слоя или в толщу.
Особенности роговицы
Роговица – прозрачная наружная оболочка глаза. По форме роговичный слой напоминает стекло в часах. По функциональности роговица выступает основой оптической системы глаза.
Роговица является выпукло-вогнутой прозрачной линзой, которая составляет 1/5 от наружной оболочки глазного яблока. Благодаря ее прозрачности свет может проникать вглубь глаза к сетчатке. Границу перехода роговицы в склеру называют лимбом.
Признаки роговицы:
- сферичность;
- чувствительность;
- прозрачность;
- зеркальность;
- отсутствие сосудов.
В центре толщина роговицы достигает 500 мкм, по краям до 750 мкм. В норме радиус кривизны составляет 7,7 мм, преломляющая сила роговицы – 41 диоптрия при 11 мм горизонтального диаметра.
Слоя роговицы:
- Передний эпителий включает 5-6 слоев быстро регенерирующих клеток, которые поддерживают форму роговицы и обеспечивают оптическую функцию. Этот слой защищает роговицу и глаз от воздействия внешней среды. Через передний эпителий осуществляется газо- и теплообмен.
- Боуменова мембрана расположена под эпителием. Этот слой плотный, он предназначен для поддержания формы роговицы. Боуменова мембрана обеспечивает противодействие механическому воздействию.
- Строма является самым толстым слоем. Она включает пластины коллагеновых волокон и другие клетки (лейкоциты, фиброциты, кератоциты).
- Десцеметова оболочка состоит из фибрилл, подобных коллагену. Слой борется с инфекциями и термическими воздействиями.
- Задний эпителий является внутренним слоем, включает шестигранные клетки. Через задний эпителий осуществляется питание роговицы из внутриглазной жидкости. При деформации этого слоя развивается отечность роговичной оболочки.
Примечательно, что роговица лишена кровеносных сосудов, все питательные вещества она получает из внутриглазной и слезной жидкости. Обменные процессы также осуществляются через сосуды вокруг роговицы. Именно отсутствие кровеносных сосудов дает возможность успешно проводить трансплантацию роговицы (кератопластика).
Функции роговицы:
- защитная и опорная, благодаря ее прочности, чувствительности и быстрой регенерации;
- светопроведение и светопреломление, благодаря прозрачности и сферичности.

Показания к операции по пересадке роговицы
Среди всех болезней зрительной системы патологии роговичного слоя составляют четверть. Зачастую заболевания роговицы провоцируют необратимые ухудшения зрительной функции. Опасность патологий этой части глаза заключается в том, что большинство из них не поддается коррекции очками и контактными линзами. По этой причине кератопластика считается практически единственным способом восстановить зрение пациентам с помутнением роговицы или изменением ее сферичности.
Показания к пересадке роговицы:
- кератоконус (невоспалительная патология, при которой роговица принимает коническую форму и постепенно истончается);
- кератоглобус (невоспалительная патология, при которой истончается и выпячивается строма роговицы, что приводит к ее глобусообразной деформации);
- бессосудистое бельмо роговицы (помутнение, которое возникает при травме, воспалении, химическом или термическом ожоге, осложнении кератита или язвы);
- посттравматические рубцы (результат воспаления или операции);
- дистрофия роговицы (врожденная или приобретенная).
Перед кератопластикой, как и перед любой другой хирургической процедурой, пациент должен пройти обследование. Оно позволит выявить все показания и противопоказания, определить факторы риска, спрогнозировать результаты процедуры.
Противопоказания к кератопластике:
- энтропион (заворот века, при котором край века и ресницы контактируют с роговицей и конъюнктурой глаза и раздражают их);
- эктропион (выворот века, при котором нарушается контакт века и глазного яблока, слизистая глаза обнажается);
- блефарит (группа болезней, которые провоцируют хроническое воспаление века);
- бактериальный кератит (острый воспалительный процесс в роговице, который имеет бактериальную природу).
При обнаружении этих или других противопоказаний нужно провести полное лечение, после чего сделать повторное обследование и операцию (при отсутствии болезней).
Прогноз при кератопластике
При кератопластике нужно тщательно проанализировать возможный исход операции. К факторам, которые могут значительно ухудшить результат, можно отнести такие явления:
- аномалии век (эктопия, блефарит, энтропия, трихиаз), которые лучше исправить до процедуры;
- дисфункция слезной пленки (синдром сухого глаза);
- рецидив или прогресс воспалительного процесса в конъюнктиве (атрофический конъюнктивит, рубцовый пемфигоид);
- передние синехии (состояние, при котором радужка прилипает к роговице или хрусталику);
- выраженная васкуляризация стромы;
- активное воспаление роговицы;
- нечувствительность роговицы;
- сильное истончение ложа;
- некомпенсированная глаукома;
- увеит (воспалительный процесс в сосудистой оболочке глаза).

Кератопластика с донорской тканью
Забор роговичной ткани должен производиться в течение суток с момента гибели донора. Роговицы новорожденных и младенцев не используют: они слишком податливы, что повышает риск развития высокого астигматизма. Доноры старше 70 лет также не подходят, так как в таком возрасте роговица имеет низкую плотность эндотелиальных клеток.
Перед операцией донорскую ткань обследуют при помощи щелевой лампы. Более достоверным методом исследования трансплантата является зеркальная микроскопия.
В каких случаях роговица непригодна для пересадки:
- если причины смерти донора неясны;
- если у донора имелись инфекционные болезни центральной нервной системы (системный склерозирующий панэнцефалит, болезнь Крейтцфельдта-Якоба, мультифокальная лейкоэнцефалопатия и прочее);
- если у донора имелись некоторые системные инфекции (сифилис, СПИД, септицемия, гепатит);
- если у донора выявили лейкемию, диссеминированную лимфому;
- если донор страдал от болезней глаз (воспалительный процесс, образования злокачественной природы, операции в анамнезе).
Возможно использование заготовленного трансплантата или забор непосредственно из донорского глаза. Размер трансплантата врач определяет заранее. Определить точные параметры можно в свете щелевой лампы. Если диаметр лоскута достигает 8,5 мм, повышается риск развития синехии, гипертензии глаза, васкуляризации. Лучшим считается размер в 7,5 мм. Меньшие лоскуты зачастую осложняются астигматизмом.
Размер донорского лоскута должен превышать пораженный участок на 0,25 мм. Это позволит обеспечить герметичность, а также ослабить уплощение роговицы после операции. Также это дает возможность предотвратить развитие глаукомы.

Этапы кератопластики
Кератопластику проводят в амбулаторном режиме. Предварительно нужно выбрать анестезию, которая будет зависеть от состояния здоровья, сопутствующих болезней, возраста пациента и прочего. Врачи используют общий и местный наркоз. Через несколько часов после операции пациента отправляют домой.
Виды операций:
- Оптическая кератопластика. Целью процедуры является улучшение зрительной функции при буллезной кератопатии, дистрофии, рубцевании, дегенерации или другом поражении роговицы.
- Пластическая кератопластика. Подразумевает сохранение целостности роговичного слоя или его восстановление. Применяется при серьезных изменениях в структуре роговицы (десцеметоцеле, истончение стромы).
- Терапевтическая кератопластика. Операция включает замещение инфицированной ткани при неэффективности терапевтического лечения.
- Косметическая кератопластика. Целью процедуры является улучшение внешнего вида глазного яблока при видимых патологиях роговицы.
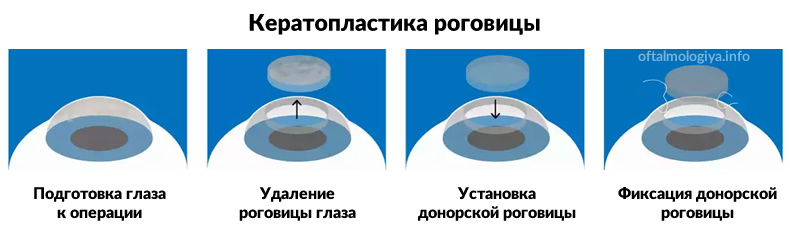
Как проводят кератопластику:
- Фиксация глазного яблока.
- Определение размеров пораженного участка, который будет удален.
- Формирование роговичного лоскута по заранее вымеренным параметрам.
- Удаление пораженных тканей. Врач может вырезать лоскут вручную, автоматически или при помощи вакуумного трепана. Удаление деформированных тканей осуществляется максимально аккуратно. Чтобы защитить хрусталик, перед кератопластикой создают пилокарпиновый миоз, а во время операции вводят вискоэластик. После накладывания швов вискоэластик замещают солевым раствором.
- Во избежание резкой декомпрессии, которая может привести к выпадению оболочек глаза, делают неполную трепанацию и вскрывают переднюю камеру алмазным ножом.
- Имплантирование трансплантата, который должен идеально подходить по размерам удаленному лоскуту.
- Фиксация трансплантата специальным материалом для сшивания. Используется нить тоньше человеческого волоса. Трансплантат фиксируют при помощи нейлона 10/0 на всю толщину роговицы. Сначала врач накладывает четыре узловых шва, после чего добавляют узловые швы, круговой непрерывный шов или комбинируют оба.
- После фиксации швами на глаз накладывается тугая давящая повязка. В некоторых случаях назначают контактные линзы для дополнительной защиты.
Иногда кератопластику выполняют при помощи фемтосекундного лазера, который обладает высокой скоростью вырезания роговичного лоскута. При соответствии показаний кератопластика может включать реконструкцию переднего отрезка глаза через удаление катаракты, разрушение синехий, пластику радужки, установку или реконструкцию интраокулярных линз (искусственные хрусталики).

Послеоперационная терапия
Пациенту назначают местно стероиды для предотвращения отторжения. Требуется четыре дозы в сутки на пару недель, постепенно дозу нужно снизить в зависимости от состояния глазного яблока. Чаще всего стероиды следует использовать по разу в сутки в течение года после операции.
Также после кератопластики могут возникать признаки увеита, поэтому стоит использовать мидриатики дважды в сутки две недели после операции. Еще пациенту назначают внутрь ацикловир, если в анамнезе имеется герпесвирусный кератит (для предотвращения рецидива).
Швы убирают только после полного приживления трансплантата через 6-12 месяцев. У пациентов пожилого возраста этот процесс занимает гораздо больше времени. После удаления швов пациентам с астигматизмом требуются жесткие контактны линзы для повышения остроты зрения.
Реабилитация после кератопластики
После кератопластики глаз восстанавливается до приемлемого состояния за 9-12 месяцев. Это обусловлено особенностями строения роговицы. Швы снимают только через полгода после операции. Чтобы предотвратить осложнения (воспалительный процесс, отторжение трансплантата), пациенту обязательно назначают антибактериальные средства и глюкокортикостероиды в глазных каплях на срок более, чем 2 месяца. Весь год реабилитации после кератопластики нужно защищать глаза от механического воздействия, избегать тяжелой физической активности.
Осложнения после пересадки роговицы
Кератопластика, как и любая другая хирургическая операция, сопряжена с определенным риском. Последствием пересадки роговицы может стать кровотечение, инфицирование, несостоятельность швов, осложнения от анестезии.
При операции на роговице редко развивается отек макулы (центр сетчатки, где фокусируется свет), астигматизм, поднимается внутриглазное давление. Чаще всего осложнения после кератопластики связаны с отторжением трансплантата.
Ранние осложнения:
- медленная эпителизация;
- раздражение швами, как следствие, капиллярная гипертрофия;
- уменьшение передней камеры;
- выпадение радужки;
- повышение внутриглазного давления;
- увеит;
- инфекция.
Поздние осложнения:
- астигматизм;
- глаукома;
- патологический процесс;
- расхождение границ раны;
- ретрокорнеальная мембрана;
- кистовидный отек макулы.

Несостоятельность трансплантата
Ранняя несостоятельность трансплантата характеризуется его помутнением с первого же дня после кератопластики. Процесс обуславливается развитием эндотериальной дисфункцией при дефектном эндотелии донора или операционной травме.
Поздняя несостоятельность характеризуется иммунной реакцией отторжения. Ее диагностируют в половине случаев после кератопластики. Нередко симптомы отторжения проявляются в первые полгода после операции (у большинства пациентов с отторжением в первый год).
Виды отторжения:
- Эпителиальное, когда происходит линейное бессимптомное помутнение эпителия. При этом возникает множество мелких субэпителиальных инфильтратов, которые напоминают клиническую картину аденовирусного кератита. Данное состояние иногда сопровождается иритом. Купировать эпителиальное отторжение можно при помощи стероидов.
- Эндотелиальное, когда происходит повреждение клеток эндотелия, приводящее к нарушению процессах их регенерации. Реакция иммунитета может привести к хроническому отеку роговицы. Симптомами эндотелиального отторжения являются ирит и воспалительный процесс в местах соприкосновения трансплантата с роговичным слоем. Как следствие, возникают линейные отложения преципитатов, развивается отечность роговицы. Купировать отторжение можно при помощи интенсивной инстилляции, парабульбарных инъекций стероидов. Возможно применение иммуносупрессоров (системное).
Стоимость кератопластики
Выбирая клинику, нужно обратить внимание на те учреждения, в которых сквозная кератопластика является приоритетным направлением. В среднем стоимость операции по трансплантации роговицы стоит от 100000 до 300000 рублей за один глаз.
При этом пакет услуг включает:
- проверенный биоматериал, который будет использован для восстановления роговицы;
- послеоперационный уход (глазные капли, антибиотики, защитные пластыри для глаз и прочее);
- вовлечение опытного хирурга;
- разработка индивидуального плана операции для каждого пациента;
- использование только современной аппаратуры, которая не допускает чрезмерной нагрузки на сердечно-сосудистую систему пациента;
- подбор анестезии, которая хорошо переносится пациентами;
- выписка только после контрольного осмотра хирурга;
- послеоперационные осмотры и консультации;
- срочная медицинская помощь в случае осложнений.
В 90% случаев кератопластика позволяет добиться существенного улучшения зрительной функции. Лишь у немногих пациентов развиваются осложнения, большинство из которых можно легко купировать медикаментами.
Источник
Кератопластика роговицы – это операция на глазах, с помощью которой можно заменить поврежденную роговицу и частично восстановить зрение. Кератопластика относится к разряду микрохирургических операций в области офтальмологии.
При кератопластике роговицу полностью или частично заменяют трансплантатом. Могут заменяться абсолютно все клетки роговицы глаза, или же только поврежденные.
Такая операция помогает многим людям вернуться к активному образу жизни, если острота зрения была частично или полностью утрачена.
Для проведения процедуры кератопластики используется как донорская роговица, так и искусственная, максимально приближенная к натуральной.
Показания и противопоказания
В каких случаях назначается операция по замене роговицы?
- Врожденные или приобретенные нарушения в работе роговицы.
- Рубцы и бельма на глазах, которые возникли по причине травм, ожогов, неудачно проведенных операций.
- Дистрофия роговицы.
- Деформации и наросты в области глаза.
- Быстро прогрессирующие болезни глаз.
Врачи отказываются от проведения такой операции в следующих случаях:
- Высока вероятность отторжения материала.
- При наличии вросших кровеносных сосудов операция тоже не проводится.

Виды кератопластики роговицы
Кератопластика подразделяется на несколько разновидностей. В первой классификации учитывается толщина пересаживаемого материала. Согласно этому показателю кератопластика бывает:
- Сквозная. При такой операции нездоровую роговицу полностью меняют на донорскую.
- Послойная. Вмешательство проводится в том случае, когда поражена на вся роговица, а только ее часть. То есть, замене подвергаются только больные участки роговицы.
Также есть классификация, основой которой является цель операции:
- Оптическая. Делается тогда, когда роговица или ее часть заметно мутнеют. Это ведет к тому, что глаз перестает правильно воспринимать световые лучи, человек постепенно теряет зрение. Если роговица вовремя меняется на прозрачную, то ситуация нормализовывается.
- Лечебная. Требуется в том случае, если больному не помогает консервативное лечение.
- Пластическая. Если под воздействием каких-либо факторов роговица глаза истончилась или подверглась дистрофии, ее можно заменить на здоровую.
- Косметическая. Выполняется в том случае, когда роговица мутнеет на полностью слепом глазу, чтобы орган визуально казался здоровым.
Подготовка к операции
От того, правильно ли пациента готовили к операции кератопластике роговицы, будет зависеть ее исход и выздоровление человека.
Комплекс подготовительных процедур обычно выглядит следующим образом:
- Пациенту необходимо обратиться в специализированную офтальмологическую клинику, в прайсе услуг которой есть кератопластика.
- Врач тщательно обследует глаза пациента на наличие инфекционных заболеваний или других заражений.
- Если врач обнаруживает инфекции или другие недуги, то проводится комплексное консервативное лечение по их устранению.
- После лечения проводится повторный осмотр пациента, врач обязан убедиться, что инфекции были вылечены полностью.
- Врач направляет пациента на лабораторные анализы, с целью узнать общее состояние его здоровья и исключить возможные противопоказания.
- Если состояние здоровья пациента в норме, то ему назначается дата операции. Накануне хирургического вмешательства пациент должен воздержаться от приема пищи.
- В день операции пациент должен явиться в больницу и четко следовать всем указаниям медицинского персонала.
Что касается материала для пересадки, то существуют специальные банки роговицы, там же есть и документы, фиксирующие время ожидания пациента.
Донорский материал забирается у мертвых людей в течение 24 часов после смерти. Донорами роговицы не могут быть умершие по неизвестным причинам, больные СПИДом, сифилисом, недугами головного мозга, а также младенцы и глубоко пожилые люди, после 70 лет. После забора донорского материала, он хранится в течение 5-7 дней в растворе, за это время он проходит тесты на пригодность. Используется как для частичной, так и для полной замены роговицы.
Ход операции
Хирургическое вмешательство по замене роговицы производится в следующем порядке:
- Операция кератопластика роговицы проводится под наркозом, поэтому больному будет введена местная или общая анестезия.
- Пациент укладывается на специальную кушетку с подушкой, где его голова и глаза фиксируются в таком положении, которое исключает подвижность.
- Происходит сама операция. При вмешательстве используют либо специальные инструменты для микрохирургии глаза, либо современное лазерное оборудование. Сегодня многие пациенты отдают предпочтение именно лазерной операции, так как от такого воздействия не остается шрамов, вероятность развития деформации роговицы и других послеоперационных осложнений значительно уменьшается, как и риск попадания в область глаза инфекции во время хирургического вмешательства.
- Еще раз максимально подробно изучаются поврежденные места. Затем при помощи специальных приборов нежизнеспособная роговица удаляется (либо вся, либо больные ее части). Глаза обрабатываются лекарственным раствором для защиты зрачка.
- На глаза накладывается донорская или искусственная роговица.
- Трансплантат фиксируется на глазах пациента. Обычно это делается при помощи непрерывных швов. Для накладывания швов используется специальная, очень тонкая нить, которая состоит из шелка или нейлона. Сам шов по форме напоминает звезду. В редких случаях – при помощи специализированных линз.
- После проведения операции в область конъюнктивы вводится физраствор, содержащий антибиотики. Это нужно для того, чтобы пациент избежал возможного заражения.
- Операция заканчивается, через некоторое время пациент возвращается в сознание.
Реабилитация после операции
После операции каждый пациент должен будет пройти довольно длительную реабилитацию. Сроки ее будут зависеть от того, какова была площадь изначально удаленной роговицы. Успешная реабилитация – путь к полному выздоровлению пациента.
После операции больной должен находиться в стационаре 12 дней. Если у него наблюдаются какие-либо осложнения, то лечащий врач продлевает этот срок. Период полной реабилитации займет около года.
В первые 5-7 дней после операции больному нужно будет сохранять определенное положение головы во время сна. То есть, нельзя будет спать на животе и на том боку, где расположен глаз, подвергшийся операции. Первые 1-2 дня после операции пациенту полагается полный покой и постельный режим.
Первые несколько недель после операции больному противопоказано поднятие тяжестей, физическая активность. Глаза нужно максимально беречь от травм, попадания пыли и грязи. То есть, на улице нужно будет появляться только в солнечных очках, даже если операция проводилась в холодное время года. В летнее время нужно будет избегать яркого света.
Кроме того, нельзя тереть глаза и нажимать на них, если в них что-то попало. Если глаза чешутся, то это нужно перетерпеть, так как идет процесс их заживления.
В течение года после операции нужно с особым вниманием относиться к своему здоровью, не контактировать с больными людьми, не посещать места возможного скопления больных людей. Иммунитет больного в течение некоторого времени будет ослаблен, поэтому нужно стараться не заболеть.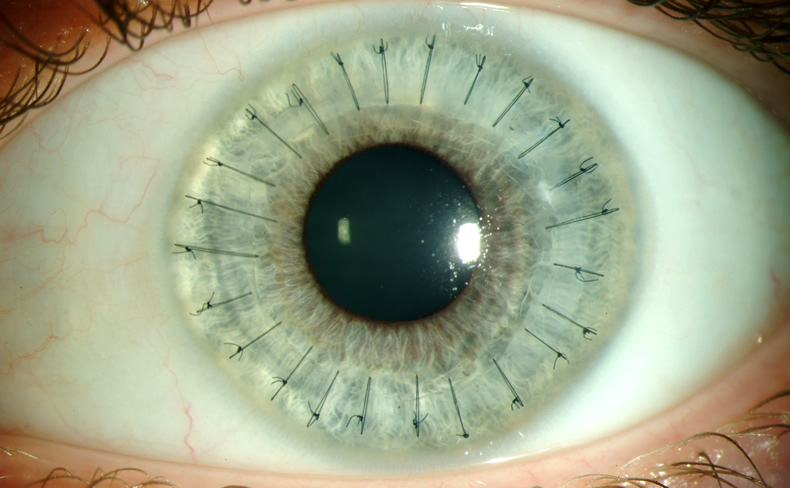
После операции в течение года нельзя будет париться в бане, посещать сауны и общественные бассейны, купаться в открытых водоемах. Все это может привести к попаданию в глаза инфекции и дальнейшим осложнениям.
В доме и в местах частого пребывания нужно будет поддерживать порядок, не допускать запыленности помещения и грязи в нем. Если врач назначает какие-то капли для скорейшей реабилитации, то инструкцию по их применению требуется соблюдать максимально четко.
Некоторым пациентам показана стероидная терапия. Это требуется для того, чтобы свести к минимуму риск отторжения донорской роговицы, а также для более быстрого ее заживления.
Первое время после операции сам больной замечает, что у него значительно ухудшилось зрение. Глаза как будто бы закрывает пелена, контуры предметов, находящихся в поле зрения, не четкие. Для того, чтобы что-то рассмотреть нужно как следует проморгаться. Переживать по этому поводу не нужно, это – совершенно нормальное явление. Врачи объясняют это тем, что после операции некоторое время наблюдается отек глаза, что и приводит к временному ухудшению зрения. Обычно зрение улучшается после того, как снимут швы. Но спешить со снятием швов тоже не нужно, рекомендуется проводить такую процедуру не менее чем через полгода после операции.
Внимание! Если поторопиться со снятием швов, то в дальнейшем это может привести к астигматизму.
Со временем острота зрения может восстановиться на 70-80%, конечно, если человек ставил такую цель и делал специальные процедуры и упражнения.
После выписки из больницы раз в месяц нужно будет посещать врача, чтобы он отслеживал динамику восстановления. После того, как пройдет год, посещать врача нужно будет не менее одного раза в три месяца.
Возможные осложнения
Кератопластика роговицы может приводить к некоторым осложнениям. На раннем этапе возможно:
- Трудное заживление области глаза, подвергшейся операции.
- От наложенных швов может возникнуть раздражение.
- Через швы может начать выделяться внутриглазная жидкость.
- Редко, но случается выпадение радужки глаза.
- Увеит или по-другому воспаление сосудов в области глаза.
- Значительное повышение внутриглазного давления.
- Попадание в область глаза инфекции и следующее за этим воспаление.
На более поздних стадиях больной может пожаловаться на другие, более серьезные осложнения:
- Астигматизм или искривление области роговицы.
- Глаукома – это группа заболеваний, которая характеризуется повышением давления внутри глаза. В дальнейшем это может привести к ослаблению глазного нерва, и, как следствие, к понижению остроты зрения.
- Отсутствие заживления глаза на протяжении длительного времени.
- Трансплантат может успешно прижиться, но его может поразить та же проблема, для устранения которой и проводилась операция.
- Отторжение донорской роговицы. Процент риска отторжения небольшой, 5-25%, но все же такие случаи были зарегистрированы. Отторжение может произойти на ранней стадии, буквально через несколько дней после операции. Свидетельство того, что роговица была отторгнута – это сильное ее помутнение.
Примерно через полгода после операции возрастает вероятность отторжения донорского материала, она составляет 50%. Очень редко, но все-таки возможно отторжение роговицы после нескольких лет со дня проведения операции. Отторжение различают эпителиальное и эндотелиальное.
Эпителиальное отторжение более благоприятно, начинается с верхних слоев роговицы. Его легко заметить на самых первых стадиях, хорошо поддается медикаментозному лечению.
Эндотелиальное отторжение не дает такого благоприятного прогноза. Заметить его крайне тяжело, эндотелий не поддается регенерации совсем. О таком виде отторжения может свидетельствовать постоянная боль в области глаза, снижение остроты зрения, покраснение белков, повышенная чувствительность к источникам света.
Если происходит отторжение роговицы, то пациенту могут назначить повторную кератопластику или процедуру кератопротезирования.
Кератопластика – это уникальная процедура, которая позволила многим пациентам вернуть зрение и буквально заново увидеть свет. Отзывы о таких операциях, в целом, положительные. Некоторые люди настороженно относятся к процедуре, так как есть вероятность осложнений. При этом, о возможных осложнениях квалифицированный врач предупреждает заранее с сводит риски к минимуму.
Источник


