Лечение подвывиха хрусталика глаза
Хрусталик – это одна из важнейших составляющих органов зрения, которая обеспечивает преломление и проведение света. В нормальном состоянии он прочно держится волокнами цилиарной мышцы, фиксируясь на одном месте. Однако под воздействием ряда факторов стекловидное тело может сдвигаться. При этом диагностируется серьезная офтальмологическая проблема, чреватая необратимыми зрительными нарушениями, – подвывих хрусталика.
Причины возникновения
Подвывих хрусталика глаза – это офтальмологическое заболевание, характеризующееся частичным смещением естественной биологической линзы на фоне частичного отрыва цилиарной связки. При отсутствии своевременной терапии патологический процесс прогрессирует, возникает вывих прозрачного тела, грозящий потерей зрения.
С учетом причины возникновения патология бывает двух видов:
- Врожденная. Патология имеет генетический характер, чаще всего возникает на фоне рудиментарности ресничного тела. Врожденный подвывих является следствием наследственных повреждений фиброзной ткани. Часто сопровождается другими врожденными заболеваниями, например, колобомой радужки, косолапостью, шестипалостью и так далее.
- Приобретенная. Данная форма подвывиха возникает на фоне разрыва связок, который может наблюдаться при тупых травмах глаза. Также линза может смещаться вследствие дегенерации глазных тканей, развивающейся в результате таких заболеваний: миопия, увеит, халькоз глаза.
У детей заболевание также может возникнуть на фоне повышенного внутриглазного давления врожденного характера.
Симптомы
Подвывих хрусталика проявляется следующими симптомами:
- подрагивание радужки глаза, хрусталика;
- неравномерная глубина глазных камер;
- диплопия на один глаз;
- миоз;
- нарушенное цветовосприятия;
- ухудшение зрения.
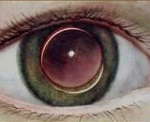
Иногда подвывих стекловидного тела характеризуется развитием грыжи в переднюю камеру глаза. Выраженность симптоматики зависит от размера поражения.
Степени патологии
В офтальмологии выделяют 3 степени патологического процесса:
- I степень. При максимальном расширении зрачка край линзы разглядеть не получается, глубина передней камеры равномерно увеличена или уменьшена. Дрожание радужной оболочки и стекловидного тела при движении глаза практически не наблюдается.
- II степень. Край прозрачного тела не заходит за оптическую ось, глубина передней камеры неравномерная, подрагивание хрусталика и радужки имеет выраженный характер.
- III степень. Край биологической линзы заходит за оптическую ось, хрусталик и радужная оболочка заметно дрожат при движении глаза. Разрыв связки распространяется более чем на 180 градусов окружности.
От степени подвывиха зависят особенности терапии и будущий прогноз, поэтому очень важно определить данный фактор в ходе диагностики.
Диагностика
Самостоятельно диагностировать подвывих хрусталика невозможно, особенно если смещение незначительное и передняя пограничная мембрана не была повреждена. Некоторые признаки заметны уже при визуальном осмотре, но чаще всего для обнаружения проблемы требуется проведение ряда диагностических мероприятий:
- офтальмоскопия;
- биомикроскопия;
- периметрия;
- тонометрия;
- визометрия;
- УЗИ.
Во время диагностики анализируются зрительные функции глаза, оценивается поле зрения и устанавливается степень отклонения. Обязательно проводится осмотр глазных век и тест зрачка на свет.
Популярные методы лечения
Если подвывих хрусталика слабо выражен, не отражается на качестве зрения и не сопровождается осложнениями, то лечение не проводится. В данном случае врач может лишь посоветовать ношение линз для коррекции зрения. Если имеются осложнения, либо специалист уверен, что иссечение стекловидного тела положительным образом отразиться на качестве зрения, то назначается факоэмульсификация с имплантацией искусственной линзы.
Оперативное вмешательство обязательно проводится при наличии следующих состояний:
- глаукома;
- иридоциклит;
- мигрирующий вывих;
- вывих в переднюю камеру.
При высокой остроте зрения удалять хрусталик не нужно, в данном случае проводится антиглаукоматозная операция.
Автор статьи: Кваша Анастасия Павловна, специалист для сайта glazalik.ru
Делитесь Вашим опытом и мнением в комментариях.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Источник
Автор Марина На чтение 4 мин. Просмотров 38 Опубликовано 28.08.2017
Вывих хрусталика – это серьезная офтальмологическая патология. Хрусталик отвечает за преломление света. Это природная линза, благодаря которой в мозг поступает изображение. Повреждение хрусталика чревато ухудшением видимости и слепотой. Ранняя диагностика и грамотно подобранный терапевтический курс играют большую роль в выздоровлении человека.
Этиология вывиха и подвывиха
 Вывих хрусталика
Вывих хрусталика
Заболевание чаще всего является врожденным и провоцируется слабостью или отсутствием цинновых связок. Вывих хрусталика глаза – полное смещение биологической линзы с места обычного положения. По-научному данное явление именуется эктопией. Подвывих хрусталика – это частичный отрыв цинновой связки. Биологическая линза смещается не полностью. Степень тяжести частичной эктопии зависит от протяженности отрыва по окружности.
Офтальмологи выделяют следующие причины вывиха или подвывиха:
- врожденные патологии соединительных тканей;
- травмы;
- ослабление цинновых связок;
- недоразвитость глазных структур.
Полную или частичную эктопию имеют люди с такими заболеваниями, как:
- синдром Марфана;
- дефицит оксидазы сульфита;
- гомоцистинурия;
- гиперлизинемия;
- синдром Вейля-Марчезани.
Эктопия может развиться в 2 направлениях. Иногда природная линза перемещается в область стекловидного тела и занимает большую часть зрачка. На фоне такого смещения может произойти развитие катаракты. Однако помутнение обнаруживается только в запущенных случаях. Биологическая линза, смещенная в область стекловидного тела, становится видимой. Подобная клиническая картина характерна в большей степени для подвывиха. Полная эктопия отмечается чаще у младенцев с аномалиями развития.
[wpmfc_cab_si]Если смещение происходит в одну из глазных камер, радужка сдавливается. Начинается воспаление, повреждается роговица.[/wpmfc_cab_si]
Из-за этого часто возникает глаукома. Для полной эктопии характерно размещение природной линзы на всю камеру. Это приводит к повреждению зрачка и значительному ухудшению зрения.
Как проявляется полная и частичная эктопия?
 Полная эктопия глаза
Полная эктопия глаза
Важно вовремя обратить внимание на симптомы вывиха или подвывиха. Главным признаком полной эктопии является иридодонез. Это подергивание радужной оболочки глаза. Дело в том, что при вывихе хрусталик постоянно вибрирует. Чувствительная ткань радужки соприкасается с биологической линзой и тоже начинает дрожать. Данный симптом виден невооруженным глазом. Иридодонез диагностируется также и при инструментальном осмотре. Качество изображения значительно ухудшается.
Частичная эктопия диагностируется сложнее. Без щелевой лампы сложно рассмотреть какие-либо признаки патологии. Частичное смещение хрусталика лучше всего заметно в положении лежа. Иридодонез при подвывихе заметен не всегда. Часто для диагностирования данного симптома необходима биомикроскопия. Во время процедуры отмечается разная глубина сосудов с глазной жидкостью.
Зрение на начальных этапах частичной эктопии ухудшается незначительно. При вывихе биологической линзы диагностируется диплопия. Двоение присутствует, даже если один глаз закрыт. При эктопии в сторону передней глазной камеры офтальмолог замечает небольшую масляную каплю золотистого цвета на поверхности зрительного органа.
Терапия при вывихе и подвывихе
Операция на глазу при вывихе хрусталика
Лечение эктопии назначается после комплексного обследования пациента. Врач тестирует остроту видимости, зрительное поле, оптические возможности роговицы и зрачка. Окулист в обязательном порядке определяет параметры щелей и их положение. Тестируется реакция зрачка на свет. Терапия зависит от таких факторов, как:
- степень смещения биологической линзы;
- общее состояние зрительных органов;
- характер модификации положения хрусталика;
- внутриглазное давление.
Лечить полное смещение хрусталика в переднюю камеру необходимо хирургическим путем. В таком случае биологическую линзу скальпируют. Зрение после операции улучшается. Иногда естественный хрусталик заменяется интраокулярной линзой. Если при подвывихе зрение ухудшилось незначительно, операцию не проводят. Для улучшения видимости пациенту выписывают контактную коррекцию.
Прогноз зависит от того, насколько быстро человек обратился за медицинской помощью. Сложнее всего проводить терапию при вывихе в переднюю камеру. В таком случае хрусталик необходимо срочно скальпировать. Частичная эктопия лечится легче и не имеет серьезных последствий. Главное – не игнорировать проявления патологии и следовать всем рекомендациям окулиста.
Источник
Подвывих хрусталика – патология, характеризующаяся незначительным смещением хрусталика, когда часть его остается на месте, а острота зрения не снижается.

Несмотря на это, подвывих хрусталика требует лечения, поскольку со временем повышается вероятность вывиха хрусталика и потери зрения. Поэтому следует своевременно обращаться к врачу при первых признаках нарушения.
Причины и признаки
Причиной подвывиха хрусталика является частичный разрыв цинновой связки. Он может иметь разную протяжённость по окружности и, соответственно, степень подвывиха будет отличаться. При отсутствии своевременного вмешательства под воздействием провоцирующих факторов возможно осложнение до полной потери зрения.
Патология бывает врождённой и приобретённой. Врождённая форма характеризуется дрожанием радужной оболочки и самой линзы. При частичном его смещении возможен эффект «лунного серпа». Причиной приобретённого подвывиха хрусталика являются сильные травматические повреждения или сотрясения, которые приводят к надрыву цинновой связки.
Выраженность симптомов будет зависеть непосредственно от величины образовавшегося дефекта. При минимальном смещении подвывих может вообще не диагностироваться. Особенно если передняя пограничная мембрана сохранила свою целостность, а сам хрусталик – прозрачность.
Возможные осложнения
При отсутствии своевременного вмешательства возможны различные осложнения. Наиболее часто развивается помутнение вследствие нарушения транспорта питательных веществ и жидкости. В некоторых случаях развивается вторичная глаукома. Со временем возможен переход к полному вывиху хрусталика, выпадению его в переднюю камеру или стекловидное тело, развитие афакии.
При осложнениях лечение подвывиха хрусталика выполняется исключительно хирургическим путём и подразумевает извлечение его с заменой на искусственный.
Методы диагностики
Установлением диагноза занимается врач-офтальмолог. Проводятся следующие диагностические методы:
- первичный визуальный осмотр;
- визометрия;
- периметрия;
- биомикроскопическое исследование;
- офтальмоскопическое исследование;
- тонометрия.
В ходе диагностики устанавливается наличие и степень смещения, помутнения. Дополнительно исследуются возможные нарушения функционирования передней камеры, вызванные смещением.
Лечение
Если зрение пациента не ухудшено и отсутствуют осложнения, то лечения не требуется.
Если в появились помутнения, или же развивается глаукома, показано оперативное вмешательство. Проводится факоэмульсификация с имплантацией искусственной линзы.
Перед оперативным вмешательством требуется сдать такие анализы:
- общий анализ крови;
- оценка уровня сахара в крови;
- реакция на ВИЧ;
- реакция крови на сифилис;
- определение группы крови и резус-фактора;
- общий анализ мочи.
Обязательно проводится дополнительная консультация у терапевта, в ходе которой врач даёт заключение о возможности выполнения хирургического вмешательства. В случае выявления подвывиха хрусталика в детском возрасте такое заключение выдаёт педиатр.

Операция выполняется под местной анестезией. Сроки восстановления после проведения составляют от 5 до 7 дней. Проведение вмешательство осуществляется на основе стационарного лечения. В результате восстанавливается острота зрения и проходит воспалительный процесс. Полное восстановление трудоспособности возможно в течение 4-6 недель.
Чтобы не допустить развития вывиха хрусталика и прочих осложнений, необходимо при первых признаках подвывиха хрусталика обратиться к офтальмологу.
Чтобы подробнее и полнее ознакомиться с заболеваниями, вызывающими их причинами и лечением воспользуйтесь удобным поиском по сайту.
Советуем к прочтению материал об эктопии хрусталика – общем случае его смещения.
Источник
Вывих хрусталика – патология, характеризующаяся полным смещением хрусталика в витреальную полость или переднюю камеру глаза. Клинические проявления заболевания: резкое ухудшение зрения, болезненность и дискомфорт в области глазницы, факодонез и иридодонез. Для постановки диагноза применяются визометрия, УЗИ глаза, биомикроскопия, ОКТ, бесконтактная тонометрия, гониоскопия. Тактика лечения сводится к проведению ленсэктомии, витрэктомии и имплантации интраокулярной линзы. В послеоперационном периоде рекомендовано назначение глюкокортикостероидов и антибактериальной терапии коротким курсом.
Общие сведения
Вывих хрусталика (эктопия, дислокация) – нарушение анатомо-топографического расположения биологической линзы, причиной которого является несостоятельность связочного аппарата. Согласно статистическим данным, распространенность врожденной формы эктопии составляет 7-10 случаев на 100 000 человек. При наследственной предрасположенности у 85% больных удается обнаружить генетические мутации. У 15% пациентов заболевание возникает спорадически. Травмирование глаз в 33% случаев является причиной приобретенного варианта патологии. Лица мужского и женского пола болеют с одинаковой частотой. Болезнь распространена повсеместно.
Вывих хрусталика
Причины вывиха хрусталика
Эктопия хрусталика представляет собой полиэтиологическую патологию. К развитию спонтанной формы приводят дегенеративно-дистрофические изменения волокон цилиарной связки, которые чаще выявляются у лиц преклонного возраста. Главный предрасполагающий фактор – хроническое воспаление структур увеального тракта или поражение стекловидного тела. Основные причины вывиха:
- Генетическая предрасположенность. Риску развития врожденной эктопии наиболее подвержены пациенты с синдромом Марфана, Элерса-Данлоса, Книста. Болезнь часто возникает при наследственной гиперлизинемии и дефиците сульфитоксидазы.
- Травматические повреждения. Данное заболевание – одно из распространенных осложнений тупой травмы или проникающего ранения глазного яблока, сопровождающегося повреждением связочного аппарата. В редких случаях вывих происходит при контузии глаз.
- Катаракта. Патологические изменения капсулы, капсулярного эпителия или основного вещества, которые наблюдаются при катаракте – значимые факторы риска эктопии. Причиной выступает нарушение прилегания передних и задних зонулярных волокон.
- Высокая степень гиперметропии. Для дальнозоркости характерно увеличение продольного размера глазного яблока. Это приводит к натяжению и образованию микроразрывов связки, что способствует эктопии.
- Аплазия ресничного пояска. Это врожденный порок развития, при котором связочный аппарат полностью отсутствует. Агенезия ресничного пояска выявляется при синдроме амниотических перетяжек.
Патогенез
В механизме развития врожденного варианта заболевания ведущая роль отводится слабости, частичному или полному отсутствию цилиарной связки. Для преимущественного большинства больных с генетической предрасположенностью характерен дефект синтеза коллагена или эластина, нарушение обмена белка. При частичном разрыве ресничного пояска хрусталик остается фиксированным к пристеночным слоям стекловидного тела, при полном – свободно перемещается в витреальной полости. Расширение зрачкового отверстия становится причиной дислокации в область передней камеры, обычно возникающей в положении «лицом вниз».
Нарушение крепления биологической линзы к ресничному пояску при катаракте влечет за собой дисфункцию связочного аппарата. При дальнозоркости перерастяжение цинновой связки ведет к ее частичному повреждению. Повышение офтальмотонуса или выполнение незначительной нагрузки потенцирует разрыв ресничного пояска и возникновение эктопии. При травмировании глазного яблока ресничный поясок является наиболее «слабым» местом, уязвимым к повреждениям. Это обусловлено тем, что ударная волна приводит не к разрыву капсулы, а к деформации и напряжению волокон цинновой связки. Инволюционные изменения хрусталиковых масс и связочного аппарата провоцируют эктопию у пациентов старческого возраста.
Классификация
Различают врожденную и приобретенную, полную и неполную формы дислокации. Приобретенную эктопию классифицируют на травматическую и спонтанную. При неполном вывихе возникает разрыв связки на 1/2-3/4 окружности. Хрусталик отклоняется в сторону витреальной полости. В клинической классификации выделяют следующие варианты полного вывиха:
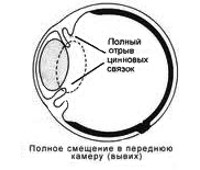
- В камеру глаза. Дислокация обуславливает повреждение роговицы, радужки и угла передней камеры. Наблюдается резкий подъем внутриглазного давления (ВГД) и прогрессирующее снижение зрения. Данное состояние требует ургентного вмешательства.
- В стекловидное тело. При данном варианте эктопии хрусталик может быть фиксированным или подвижным. Фиксации способствует формирование спаек к сетчатой оболочке или диску зрительного нерва (ДЗН). При подвижной форме линза может свободно смещаться.
- Мигрирующий. При мигрирующем вывихе хрусталик небольшого размера обладает высокой подвижностью. Он может свободно перемещаться из полости стекловидного тела в камеру, ограниченную радужкой и роговицей, и обратно. О дисклокации свидетельствует развитие болевого синдрома.
Симптомы вывиха хрусталика
Патология характеризуется тяжелым течением. При врожденной форме заболевания родители отмечают белесовато-серое помутнение переднего отдела глазного яблока у ребёнка. Наблюдается выраженная зрительная дисфункция, сохранена только способность к светоощущению. При генетической предрасположенности симптоматика может развиваться и в более зрелом возрасте. Пациенты связывают возникновение клинических проявлений с незначительной физической нагрузкой или легкой травмой. Резко нарушена аккомодационная способность. Попытки фиксировать взгляд приводят к быстрой утомляемости, головной боли.
Больные с приобретенной формой отмечают, что момент вывиха сопровождается выраженной приступообразной болью и резким снижением остроты зрения. Интенсивность болевого синдрома со временем нарастает. Пациенты предъявляют жалобы на чувство «дрожания» глаза, покраснение конъюнктивы, выраженный дискомфорт в периорбитальной области. Развитие факодонеза в комбинации с иридодонезом провоцирует движения глазными яблоками. Выявляется ограниченный участок отделения радужки от цилиарного тела (иридодиализ). Больные отмечают неровность контура зрачка и зону «расщепления» радужной оболочки.
Осложнения
У большинства пациентов наблюдаются признаки офтальмогипертензии. В 52-76% случаев эктопия провоцирует возникновение вторичной глаукомы. Больные подвержены высокому риску присоединения воспалительных осложнений (иридоциклит, ретинит, кератоконъюнктивит). Фиксированная форма сопровождается отслойкой и разрывами сетчатки, дегенерацией роговой оболочки. Развиваются выраженные деструктивные изменения или грыжи стекловидного тела. Образование спаек с ДЗН предрасполагает к невриту зрительного нерва. Наиболее тяжелым осложнением болезни является полная слепота, сопровождающаяся болевым синдромом.
Диагностика
При физикальном обследовании выявляется снижение прозрачности переднего сегмента глаз, которое может сочетаться с признаками травматического повреждения. При движении глаз развивается факодонез, обнаруживающийся офтальмологом при фокальном освещении. При проведении пробы с мидриатиками реакции зрачков не наблюдается. Специальные методы диагностики включают использование:
- Бесконтактной тонометрии. При измерении внутриглазного давления удается диагностировать его повышение. ВГД достигает критических значений только при нарушении оттока водянистой влаги. Подвижный вывих обуславливает незначительное повышение офтальмотонуса.
- Визометрии. Острота зрения резко снижается вне зависимости от степени прозрачности хрусталика. При дополнительном применении компьютерной рефрактометрии удается диагностировать миопический тип клинической рефракции.
- УЗИ глаза. При ультразвуковом исследовании выявляется дислокация в зону передней камеры или стекловидное тело. Определяется одно- или двухсторонний разрыв цинновой связки. Витреальная полость имеет негомогенную структуру. При фиксации хрусталика к сетчатке возникает её отслойка. Переднезадняя ось смещена. При полном разрыве капсула с основным веществом приобретают шаровидную форму.
- Биомикроскопии глаза. При травматическом генезе заболевания визуализируется инъекция сосудов конъюнктивы, очаги кровоизлияния. Прозрачность оптических сред снижена. Вторичные изменения роговицы представлены микроэрозивными дефектами.
- Гониоскопии. При направлении вектора смещения кпереди объем камеры глаза резко снижен. У пациентов с неполной формой патологии пространство, ограниченное радужной и роговой оболочками, глубокое, без патологических изменений. Угол передней камеры (УПК) имеет неравномерную структуру.
- Оптической когерентной томографии (ОКТ). Исследование дает возможность определить характер расположения люксированного хрусталика, тип повреждения цинновой связки. ОКТ применяется непосредственно перед операцией для выбора оптимальной хирургической тактики.
- Ультразвуковой биомикроскопии. При врожденном варианте болезни методика позволяет обнаружить дефекты цилиарной связки на протяжении от 60° до 260°. Хрусталик смещен в горизонтальной и вертикальной плоскостях. Измеряется глубина повреждения роговицы.
В случае травматического происхождения заболевания пациентам дополнительно назначается рентгенография орбит в прямой и боковой проекции. В раннем послеоперационном периоде показано измерение ВГД бесконтактным методом. Для изучения характера циркуляции ВГЖ спустя 5-7 дней после операции применяется электронная тонография. В ходе исследования определяется риск развития глаукомы.
Лечение вывиха хрусталика
При полном смещении биологической линзы показана ленсэктомия. С целью профилактики тракций накануне хирургического вмешательства выполняется витрэктомия. Основной этап операции – поднятие хрусталика с глазного дна и выведение его в переднюю камеру. Для этого применяется методика введения перфторорганических соединений (ПФОС) в полость стекловидного тела. Из-за большого удельного веса ПФОС опускаются на глазное дно и вытесняют патологически измененную субстанцию наружу. Следующий этап после ленсэктомии – имплантация интраокулярной линзы (ИОЛ). Возможные места фиксации ИОЛ – УПК, цилиарное тело, радужка, капсула.
При высокой плотности ядра для удаления люксированного хрусталика применяется ультразвуковая или лазерная факоэмульсификация. Все остатки стекловидного тела, крови и обрывки задней капсулы должны быть полностью извлечены. Пациентам детского возраста проводится имплантация искусственной линзы в сочетании с капсульным мешком и кольцом. В современной офтальмологии применяются методики, которые позволяют фиксировать ИОЛ интрасклерально или интракорнеально с использованием шовной техники. В конце операции показано субконъюнктивальное введение антибактериальных средств и кортикостероидов. При необходимости после вмешательства назначают инстилляции гипотензивных средств.
Прогноз и профилактика
Своевременная ленсэктомия в 2/3 случаев дает возможность полностью восстановить остроту зрения и нормализировать циркуляцию внутриглазной жидкости. У 30% больных развиваются тяжелые послеоперационные осложнения. Специфические методы профилактики не разработаны. Неспецифические превентивные меры включают использование средств индивидуальной защиты при работе в условиях производства (очки, маски). Для снижения вероятности вывиха пациентам с гиперметропической рефракцией показана коррекция зрительной дисфункции при помощи очков или контактных линз.
Источник


