Коррекция близорукости факичными линзами

Факичные интраокулярные линзы — настоящее спасение для пациентов с высокими степенями близорукости, дальнозоркости или астигматизма, а также для тех, кому по индивидуальным особенностям зрительной системы невозможно проведение эксимер-лазерной коррекции зрения.
Имплантация факичных линз успешно применяется в случаях, когда естественная аккомодация еще не утрачена и линзы можно имплантироваться в глаз без удаления естественного хрусталика человека. Факичные линзы позволяют сохранять способность глаза видеть предметы как вблизи, так и вдали.
Применение факичных линз может быть рекомендовано:
- пациентам с высокой степенью близорукости (до −25.0 D);
- пациентам с высокой степенью дальнозоркости (до +20.0 D);
- пациентам с высокой степенью астигматизма (до 6.0 D);
- пациентам с тонкой роговицей.
По своей сути имплантация факичных линз аналогична коррекции при помощи контактных линз. Только контактные линзы надеваются на роговицу, а факичные линзы имплантируются внутрь глаза в заднюю или переднюю камеру с сохранением природного хрусталика. При имплантации положительной или отрицательной линзы достигается поставленная задача — изображение фокусируется прямо на сетчатку, а не перед ней, как в случае с близорукостью или позади сетчатки, как бывает при дальнозоркости.

На сегодняшний день чаще всего имплантируются заднекамерные модели факичных линз (имплантируемых контактных линз) ICL (STAAR, CIBA , Vision). Такие модели устанавливаются непосредственно за радужкой перед хрусталиком и дают возможность обеспечивать наилучшие оптические результаты. При желании факичные линзы могут быть извлечены из глаза без нарушения его структуры и анатомии. Именно поэтому данное вмешательство считается одной из немногих обратимых операций в рефракционной хирургии.
В ходе имплантации факичных линз все манипуляции офтальмохирург производит через самогерметизирующийся микродоступ размером около 1,6 мм, не требующий наложения швов. Такое хирургическое вмешательство выполняется в течение 10-15 минут, в режиме «одного дня», без госпитализации. Применяется капельная анестезия, которая легко переносится пациентами разных возрастов и не оказывается нагрузку на сердечно-сосудистую систему. После процедуры пациент достаточно быстро возвращается в привычный для себя ритм жизни. Ограничения минимальны и в основном касаются гигиенических процедур в первое время после операции.
В чем преимущества заднекамерных факичных линз?
- Находясь в глазу, факичные линзы не контактируют с радужкой и роговицей, что предотвращает появление дистрофических изменений.
- Линзы обладают уникальными характеристиками биосовместимости с глазом человека.
- Факичные линзы обладают свойствами защиты сетчатки от воздействия ультрафиолетовых лучей.
- Обеспечивают быстрое восстановление зрительных функций.
- Сохраняют целостность структуры роговицы.
Основная сложность в применении факичных линз — это высокие требования к точности расчета и подбора линзы, а также безупречное качество работы врача-офтальмохирурга к ходе имплантации линзы. Именно поэтому полное диагностическое обследование — одно из самых важных условий перед выполнением операции по имплантации факичных линз. Только детальная диагностика зрения, проведенная при помощи целого комплекса современного компьютеризированного оборудования, дает возможность получить объективную и полную картину состояния зрения пациента, а также правильно подобрать и рассчитать параметры факичной линзы.
В подборе факичных линз офтальмологи клиники «Эксимер» учитывают различные особенности: индивидуальное состояние глазной оптики, возраст пациента, его образ жизни, род деятельности. Врачи офтальмологической клиники «Эксимер» прошли сертификацию компаний-производителей интраокулярных линз, что дает им право имплантировать факичные линзы и предлагать своим пациентам все самое современное, что есть на сегодняшний день в офтальмологии.
Альтернативные методы
Также в качестве альтернативы лазерной коррекции зрения может применяться метод рефракционной замены хрусталика, заключающийся в удалении отработавшего свой срок природного хрусталика человеческого глаза и имплантации искусственного, интраокулярной линзы. Этот метод имеет смысл использовать в ситуациях, когда утрачена естественная аккомодация зрительного аппарата, что обычно касается пациентов старше 45-50 лет. В случае имплантации современной интраокулярной трифокальной линзы такое лечение становится решением проблем катаракты и пресбиопии, распространенных возрастных заболеваний органов зрения, и при необходимости полностью компенсирует нарушения рефракции глаза – близорукость, дальнозоркость, астигматизм, позволяя избавиться от очков и контактных линз.
Запишитесь в клинику «эксимер»
и узнайте больше о своём здоровье!
Вы можете позвонить по телефону: +7 (495) 620-35-55
Или нажать кнопку и заполнить форму заявки
Оценка статьи:
4.7/5 (86 оценок)
Оцените статью
Запись оценки…
Спасибо за оценку
Источник
- Международный офтальмологический центр
- >>Близорукость
- >>Имплантация факичных интраокулярных линз для лечения близорукости (миопии) высокой степени
За последние 25 лет развития рефракционной хирургии офтальмологи добились того, что сегодня можно скоррегировать практически любую степень близорукости, дальнозоркости и астигматизма.
Факичные интраокулярные линзы — настоящее спасение для пациентов с высокой степенью близорукости, дальнозоркости и астигматизма, а также тем, кому по показаниям (тонкая роговица и пр.) невозможно проведение лазерной коррекции зрения.
Имплантация факичных линз успешно применяется в случаях, когда естественная аккомодация хрусталика еще не утрачена, и линзы могут имплантироваться в глаз без удаления естественного хрусталика человека. Факичные линзы позволяют сохранять способность глаза видеть предметы и вблизи, и вдали.
Имплантация факичных ИОЛ является более совершенным методом рефракционной хирургии для коррекции аномалий рефракции (близорукость, дальнозоркость, астигматизм), особенно средней и высокой степени. При этих нарушениях рефракции применение эксимерного лазера ограничивается толщиной роговичной ткани. К тому же изменение формы роговицы при сильной близорукости и дальнозоркости может ухудшить зрение.
Имплантация факичных ИОЛ является альтернативным методом, стабильным, обратимым и не нарушающим форму роговицы. По сравнению с методом экстракции прозрачного хрусталика для исправления высокой степени нарушения рефракции имплантация факичных ИОЛ более физиологична и тем самым подходит для более молодых пациентов.
Использование факичных линз для коррекции близорукости, дальнозоркости и астигматизма высокой степени – один из наиболее прогрессивных видов коррекции зрения. Имплантация факичных линз широко известна в западных странах и применяется с середины 1990-х годов. Есть три вида факичных линз: переднекамерные факичные линзы, иридофиксационные факичные линзы и заднекамерные факичные линзы. Их название определяется местом расположения в глазу.
Применение фактичных линз рекомендовано:
- пациентам с высокой степенью близорукости (до -30.0 D );
- пациентам с высокой степенью дальнозоркости (до +20.0 D );
- пациентам с высокой степенью астигматизма (до 6.0 D );
- пациентам с тонкой роговицей.
По своей сути, имплантация факичных линз аналогична с коррекцией при помощи контактных линз. Только контактные линзы одеваются на роговицу, а факичные линзы имплантируются внутрь глаза в заднюю или переднюю камеру глаза, с сохранением природного хрусталика. При имплантации положительной или отрицательной линзы достигается поставленная задача — изображение фокусируется прямо на сетчатку, а не перед ней, как в случае с близорукостью или позади сетчатки, как бывает при дальнозоркости.
Преимущества имплантации фактичных линз:
- находясь в глазу, они не контактируют с радужкой и роговицей, что предотвращает возможность возникновения дистрофии;
- уникальная биосовместимость с глазом человека;
- защита сетчатки от ультрафиолетовых лучей;
- зрение восстанавливается через 2-3 часа после проведения операции;
- сохранение целостности структуры роговицы.
Имплантация факичной рефракционной линзы (phakic refractive lens)
Преимущества имплантации факичных линз:
- находясь в глазу, они не контактируют с радужкой и роговицей, что предотвращает возможность возникновения дистрофии;
- уникальная биосовместимость с глазом человека;
- защита сетчатки от ультрафиолетовых лучей;
- зрение восстанавливается через 2-3 часа после проведения операции;
- сохранение целостности структуры роговицы.

С 2001 года в Европе разрешено использование силиконовых заднекамерных факичных линз PRL (СIBA Vision, Switzerland, сейчас линза принадлежит компании Carl Zeiss, США). В США проходит 3-я стадия клинических испытаний при прохождении Food and Drug Administration, которая дает многообещающие клинические результаты.
Идея коррекции миопии и гиперметропии с помощью имплантации в глаз интраокулярной коррегирующей линзы родилась примерно 50 лет назад. В конце 80-х годов эта идея, наконец, была реализована клинически. 20-ти летнее совершенствование материалов из которых изготавливаются линзы, оттачивание хирургической техники и совершенствование сверхточных микрохирургических инструментов позволяет сегодня использовать исклюзивную технику имплантации интраокулярной факичной линзы добиваясь отличных результатов.
Тончайшая интраокулярная линза, толщиной всего лишь в 30 микрон, выполненная из полностью биосовместимого эластичного синтетического материала позволяет успешно коррегировать миопию от -3.50 до -30.0Д и гиперметропию от +3.0 до +16.0Д.
Хирургическая техника имплантации факичных линз:
- Под местной — капельной анестезией (нет необходимости делать болезненый и относительно опасный обезбаливающий укол) осуществляется минимальный роговичный разрез шириной всего лишь в 3.0мм.
- Через этот разрез вводится интраокулярная коррегирующая линза и нежно устанавливается между радужкой и хрусталиком в так называемой задней камере глаза.
- Поскольку разрез очень мал в конце операции не требуется наложение традиционных швов.
Операция проводится амбулаторно и длится около 10-15ти минут, эффект наступает немедленно. Рефракционный результат сравним с использованием обычной контактной линзы.
Со дня хирургического вмешательства пациент проводит самотерапию, закапывая противовоспалительные капли в течение 7-14 дней.
Возможные осложнения:
- В единичных случаях в первые часы после операции возможно временное повышение внутриглазного давления. Для предотвращения этого используются мочегонные средства, профилактически применяемые в первые 1-2 дня после операции.
- Помутнение хрусталика или развитие катаракты, возможное в теории, на практике не встречалось: клинически доказано что имплантат никогда не находится в прямом контакте с хрусталиком,а как бы «плавает» в узком пространстве задней камеры глаза не касаясь его, следовательно не может вызывать катаракту.
Первая линза типа PRL была имплантирована в 1986г. Сегодняшняя модель PRL является факичной заднекамерной линзой 4-гo поколения. Она была аппробированной к клиническому использованию на западе и получила так называемую марку CEE в 2000 году. На сегодняшний день в мире осуществлено более 20000 операций имплантации PRL с очень многообещающими результатами.
Доктор Дементьев является ведущим специалистом в мире по имплантации заднекамерных факичных линз. Oн участвовал в разработке заднекамерной факичной линзы PRL/MPL, разработал и усовершенствовал современную хирургическую технику имплантации факичных интраокулярных линз. Весь набор микрохирургических инструментов для проведения операции носит его имя.
Все доктора которые используют методику имплантации факичных линз PRL/MPL (их всего 900 во всем мире) прошли мастер-классы доктора Дементьева, которые регулярно проводятся компанией Carl Zeiss, с получением соответствующего сертификата.
Преимущества имплантации заднекамерных факичных линх
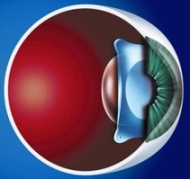
- 1. Точность и стабильность конечного результата, окончательный эффект не зависит от рубцевания.
- 2. Немедленный рефракционный эффект.
- 3. Быстрый период реабилитации, как физической так и зрительной. Практически отсутствуют послеоперационные болевые ощущения, светобоязнь и слезотечение.
- 4. Единственная обратимая процедура в рефракционной хирургии. В случае необходимости после имплантации факичной линзы всегда можно вернуться назад, удалив линзу. Любая хирургическая ошибка во время операции может быть исправлена, что невозможно при других типах процедур рефракционной хирургии.
Сегодня имплантация PRL рассматривается как будущее рефракционной хирургии.
В чем преимущества заднекамерных факичных линз?
Новейшая заднекамерная факичная рефракционная линза изготовлена из силикона и обладает сверхтонким дизайном, обеспечивающим высокий рефракционный показатель (1,46). Оптическая часть имеет диаметр 4,5 или 5 мм и расположена на передней поверхности линзы. Задняя часть абсолютно гладкая и матовая, что теоретически должно уменьшить глэр эффект после операции. Силикон — гидрофобный материал и его кривизна идентична кривизне натурального хрусталика, в результате чего факичная линза избегает контакта с хрусталиком и позволяет циркулировать заднекамерной влаге. Постоянный ток жидкости позволяет сохранить постоянное расстояние между факичной линзой и хрусталиком, линзы не касаются передней камеры хрусталика.
Поскольку факичная линза сделана из гидрофобного материала и ее кривизна повторяет кривизну хрусталика, края линзы расположены на зонулярных волокнах и она плавает в задней камере, сохраняя удаление от передней капсулы.
Находясь в глазу, факичные линзы не контактируют с радужкой и роговицей, что предотвращает появление дистрофических изменений.
Линзы обладают уникальными характеристиками биосовместимости с глазом человека.
Факичные линзы обладают свойствами защиты сетчатки от воздействия ультрафиолетовых лучей.
Обеспечивают быстрое восстановление зрительных функций.
Сохраняют целостность структуры роговицы.
ОТБОР ПАЦИЕНТОВ для имплантации факичных линз
Показаниями для имплантации факичных линз являются миопия от -3,0 до -30,0 D и гиперметропия от +3,0 до + 15,0 D.
В случаях прогрессирующей близорукости показаны операции, укрепляющие склеру.
Противопоказаниями для имплантации являются:
- затуманенная или непрозрачная роговица;
- катаракта;
- сублюксация хрусталика;
- глаукома или повышенное внутриглазное давление;
- мелкая передняя камера (меньше 2,5 мм);
- проблемы с сетчаткой или стекловидным телом, которые делают невозможным хорошее зрение или требуют операцию в заднем сегменте;
- предшествующие глазные операции, такие как операции на сетчатке, стекловидном теле или фильтрация глаукомы.
Кроме того, имплантация PRL наиболее эффективна и безопасна у пациентов моложе 50-ти лет.
РЕЗУЛЬТАТЫ ИМПЛАНТАЦИИ факичных линз PRL
Имплантация PRL относительно безопасна, имеет предсказуемые результаты, обратима.
PRL позволяет достичь немедленного и стабильного рефракционного эффекта.
Благодаря многообещающим результатам и современному хирургическому и диагностическому оборудованию имплантация PRL становится одной из наиболее интересных и перспективных областей рефракционной хирургии. 10-летний опыт применения имплантации PRL дает обнадеживающие результаты. PRL применяются в Европе, в Южной Америке, закончена 3-я фаза испытаний FDA в США.
Большим преимуществом PRL по сравнению с роговичными процедурами является возможность удаления PRL в случае возникновения проблем или лучшей коррекции погрешности рефракции. Еще одно важное преимущество имплантации PRL — отсутствие воздействия на оптическую силу роговицы. Отсутствуют случаи образования катаракты после имплантации.
Имплантация PRL зарекомендовала себя как эффективная и стабильная техника коррекции сильной близорукости и дальнозоркости. Можно точно рассчитать оптическую силу линзы, и хороший рефракционный результат достигается немедленно после операции.
Имплантация торических факичных интраокулярных линз ICL

Заднекамерная факичная линза ICL (STAAR Surgical Inc.). — это полимер коллаген-ГЕМА (collagen-HEMA), состоящий на 63% из поли-ГЕМА, 33% из воды, 0.2% свиного коллагена и 3.4% бензофенона. Материал мягкий, эластичный, гидрофильный с коэффициентом преломления 1.452. Такая факичная интраокулярная линза подвергается автоклавированию для стерилизации и хранится в пузырьке с 0.9% раствора NaCl. Линза имеет 6.0 мм в ширину, 11.5 мм в длину и оптическую зону 4.5-5.5 мм. Задняя поверхность вогнутая и окружает как свод переднюю капсулу хрусталика, чтобы обеспечить доступ внутриглазной жидкости к нему. Линза крепится на зонулярных волокнах.
Самые распространенные осложнения при имплантации этих линз следующие:
- неточность в расчете силы линзы,
- децентрация оптической зоны,
- помутнение передней капсулы хрусталика (в некоторых случаях)
- В ходе имплантации факичных линз все манипуляции офтальмохирург проводит через самогерметизирующийся микроразрез размером до 2,5 мм., не требующий наложения швов. Такое хирургическое вмешательство выполняется в течение 10-15 минут, амбулаторно, без госпитализации. Применяется капельная анестезия, которая легко переносится пациентами разного возраста и не оказывается нагрузку на сердечно-сосудистую систему. После процедуры пациент достаточно быстро возвращается в привычный для себя ритм жизни. Ограничения – минимальны и в основном они касаются гигиенических процедур в первое время после операции.
Читать также:
- Имплантация факичных интраокулярных линз
- Лечение близорукости, дальнозоркости, астигматизма
- Диагностика зрения
Источник
В прошлом посте я рассказала, что такое факичные линзы в общих чертах. Теперь детали о том, как они ставятся, обзор возможных осложнений и немного «жести». Напомню, монтируется такая линза прямо внутрь глаза с сохранением собственного хрусталика — перед ним спереди или позади радужки:
Ключевой момент успеха операции при отсутствии ошибок хирурга — точность расчёта линзы и точность её изготовления. Задача — не коснуться хрусталика и не помешать естественной циркуляции внутриглазной жидкости. Неверно созданная линза может повредить хрусталик и появится катаракта. Если неправильно продиагностировать камеру и установить линзу большего диаметра, чем нужно, то она прогнется и вызовет глаукому (повысит давление внутри глаза) или ряд других неприятных эффектов. То есть нужно рассчитать модель этой линзы очень точно.
Основа точного расчёта факичной линзы — UBM, то есть ультразвуковая биомикроскопия.
Плюсы и минусы методов
В передней камере линза имплантируется достаточно просто, там есть достаточно большое пространство, линзы в передней камере стабильны в своем положении с течением времени (с креплением в УПК), оптический расчет линзы простой и не требует сложной техники, материал переднекамерных линз может быть и жестким (ППМА — тогда разрез для ее имплантации составляет 5-5,5 мм) и эластичным (разрез 2,5-3 мм).
Но и потенциальных проблем с ними тоже достаточно:
- Прогрессирующее снижение количества клеток эндотелия роговицы, что может привести в какой-то момент к необходимости новой операции (через десятки лет).
- Атрофия радужки (особенно у линз с креплением к радужке) — маловероятно, но крепления могут повредить радужную оболочку.
- Изменение формы зрачка — овализация, глаз превращается в «кошачий» с вытянутой формой,
- Хроническое воспаление (потому что радужка — это сплетение сосудов и нервов),
- Вторичная глаукома,
- Цветные ореолы и блики.
Если линза «цепляется» за радужку:
- Есть потенциальный риск повреждения хрусталика;
- Есть потенциальный риск кровоизлияния из радужки и надрыв ее зрачкового края;
- Возможно смещение линзы в результате атрофии радужки и ее провисание;
- Ещё одна особенность — линза в передней камере часто заметна окружающим. При попадании лучей света в глаз линза бликует и собеседник может заметить, что что-то не так.
С заднекамерными линзами всё наоборот: имплантация сложнее с технической точки зрения, в задней камере пространства мало, потенциально возможна ротация положения линзы с течением времени (ничего страшного, но это важно для астигматических факичных линз), оптический расчет линзы более сложный и требует измерений с помощью специальных приборов, материал заднекамерных линз должен быть эластичным и повторять геометрию хрусталика.
Однако заднекамерные линзы не видны косметически, их можно обнаружить только под микроскопом. Если пациент не скажет, то врач может и не заметить. В обычной поликлинике, например, почти точно не увидят.
Линза в задней камере также может вызвать катаракту из-за нарушения циркуляции внутриглазной жидкости или прямого контакта. Сейчас риск катаракты в 10-летней перспективе для заднекамерных ICL составляет 3-5%, однако это исследование старше последнего поколения ICL. Новые мягкие линзы имеют специальную перфорацию — в теории это означает снижение риска до 1-2%, но практики по 10-летней перспективе пока нет — технологии 4 года.
Сводный показатель по обратимым и необратимым осложнениям в таких операциях — до 6% в 15-летней перспективе. Наибольший процент осложнений характерен для операций с неверным подбором линзы — это лежит на совести производителей с моделями с малой клинической практикой, неверной диагностике, затем уже — на ошибках хирурга.
Что такое ультразвуковая биомикроскопия?
Ультразвуковая биомикроскопия — UBM — это метод акустической визуализации внутриглазных структур переднего сегмента глаза (роговицы, радужки, угла передней камеры и хрусталика) — многофункциональный комбайн для любых типов ультразвуковых исследований (В-сканирование, А-биометрия, пахиметрия).
Прибор позволяет получать снимки превосходного качества, подробные, четкие, с высочайшей точностью. Круговой матричный мультичастотный датчик позволяет получить максимально чёткое изображение всего глаза. Сканирующая система снимает с частотой 22 кадра в секунду. На основе полученного изображения программное обеспечение автоматически вычисляет соответствующие детали «рельефа».UBM-датчик визуализирует переднюю часть камеры глаза без нарушения целостности глазного яблока, даёт провести качественную и количественную оценку его структур, уточнить пространственные взаимоотношения роговицы, цилиарного тела, радужки, хрусталика при непрозрачных преломляющих средах, оценить состояние хирургически созданных путей оттока.
Такое устройство есть далеко не в каждой клинике. Поэтому сразу говорю — если в вашем городе факичные линзы заказываются без результатов UBM, то хирург заказывает их на основании других методов диагностики. Не то чтобы «по наитию», но риски достаточно сильно вырастают. По очевидным причинам, лучше знать точно размер пространств, куда происходит имплантация, тем более, что техника позволяет. Другое дело, что устройство UBM довольно дорогое, и не каждый центр может позволить себе такое оборудование ради 10 операций в год. Ну и ещё это контактный метод исследования, его надо уметь делать: требуются отдельные навыки и обучение.
Результат получается вот такой примерно:
Глаз с факичной ИОЛ
Затем вот такой заказ отправляется производителю линз, вот типовой бланк:
EYEPCL Data Sheet
Что дальше?
Мы чаще всего ставим в переднюю камеру линзу Worst Iris-claw (с «когтями» для крепления на радужке). В заднюю — линейку очень мягких эластичных линз ICL или EYEPCL, они очень тонкие и хорошо корригируют сложные случаи. Оба типа линз заказывается в Европе. Наши партнёры примерно от месяца до двух изготавливают (если быть чуть более точными — изготавливают и выращивают) интраокулярную линзу. Операция по имплантации напоминает коррекцию ReLEx SMILE, только вместо вырезания линзы в строме и эвакуации ткани (извлечения лентикулы) мы получаем доступ к уже имеющемуся свободному пространству внутри глаза, и разворачиваем там линзу. В общем, со стороны и очень упрощённо — SMILE, прокрученный наоборот.
Если очень коротко, выбор прост: заднекамерные безопаснее, но у них после -14 существенно повышается риск катаракты, поэтому где-то около -15-16 безопаснее становятся переднекамерные. Это мировой тренд, и теперь почти все клиники делают именно по этой схеме выбор (учитывая индивидуальные особенности пациента).
В зависимости от клиники, могут предложить разные типы линз. Чаще всего — по предпочтениям хирурга и клиники в целом — кто-то делает ставку на стабильность в длительной перспективе, кому-то важно поставить максимально безболезненно и так далее, кто-то просто имеет огромный опыт по одному из типов линз.
Если начались побочные эффекты с эндотелием (а это возможно в случае неправильной диагностики в операции с переднекамерной линзой, причём не сразу, а в 15-летней перспективе), то единственный вариант сохранить зрение в перспективе — это пересадка эндотелия. В России её почти не делают (кстати, в нашей клинике мы как раз занимаемся такими пересадками), в Европе стоимость начинается от 10 тысяч евро. В страховку от побочных эффектов и осложнений эта операция чаще всего не входит. Недавно был случай, когда производитель отзывал всю партию линз из-за повышенного риска осложнений с эндотелизацией. Да, и диагностика достаточно дорогая. Для подсчёта клеток эндотелия используется микроскоп: как правило, его позволяют себе только опытные врачи, работающие со сложными пациентами.
Хирургические ошибки бывают довольно интересные. Один из самых неприятных (кстати, нередких случаев), с которым мне довелось сталкиваться, это необходимость «перевернуть факичную линзу» которую до меня имплантировал другой хирург «задом-наперед». Внутри глаза во время операции у ультратонких линз ориентацию определить довольно сложно, — делать это надо до, правильно ставя линзу в инжектор. Ситуация сопровождалась повышением внутриглазного давления, болями, низким зрением и требовала экстренного вмешательства. В этом случае закончилось отлично — как только завершилась операция по репозиции линзы, глаз успокоился, и на следующий день пациентка видела 100%. До сих пор периодически показывается и видит так же отлично.
Как обучаются навыкам микрохирургии для ИОЛ?
Естественно, как в случае лазерной коррекции, врачи сначала учатся на свиных глазах с любым новым материалом (очень важно чувствовать его пластичность внутри глаза) и имплантируют десятки линз для развития навыков. Потом, пациенты, осознающие риск, под руководством опытного наставника, а потом — уже первые самостоятельные пациенты.
Что ещё важно знать про ход операции
Общий сценарий операции есть в прошлом посте. Вот чего мы ещё не коснулись:
1. До операции делается очень тщательная диагностика. Обязательно осматривается глазное дно с широким зрачком: если есть какие-то разрывы на сетчатке или зоны опасные в плане отслоения, они коагулируются лазером. Если это делалось — ждём две недели, чтобы образовалась плотная спайка. Дальше за несколько дней (или в день операции в зависимости от предпочтений хирурга) выполняется профилактическая лазерная иридэктомия — это микроотверстие в радужной оболочке, как клапан для сброса избыточного давления. Диаметр около 0,5 миллиметра. И хоть современные линзы имеют отверстия для циркуляции жидкости (производители линз утверждают, что они предотвращают повышение давления), такой «лазерный выстрел» служит ещё и перестраховкой от скачка внутриглазного давления в будущем. Многие хирурги, не полагаясь на рекомендации производителей линз, по традиции страховались, выполняя иридэктомию и, как потом оказалось в 10-летней перспективе, не зря — у их пациентов не было проблем с ВГД.
2. В день операции максимально расширяется зрачок. Под местной анестезией выполняется прокол в лимбальной части роговицы (на границе между прозрачной и непрозрачной частью). Делается это именно там, чтобы место входа через месяц невозможно было определить визуально, там не образуются помутнения и спайки. Передняя камера заполняется специальным вискоэластичным препаратом. С помощью инжектора имплантируется линза, свернутая в виде трубочки. Эта линза впрыскивается в переднюю камеру глаза, расправляется, затем специальным шпателем заправляются её ножки за радужку — линза постепенно переводится в заднюю камеру. Именно для этого зрачок и расширяется — большую штуку надо поместить почти в развёрнутом виде под радужку. Затем зрачок сужается специальным препаратом, и линза фиксируется сама. Затем вискоэластик удаляется из полости глаза. Пациенту мы завязываем глаза на пару часов, чтобы не попала инфекция. Потом капли в течение месяца, две недели без бани. Как правило, видеть «на полную» можно уже к вечеру. Ограничения – как при любых полостных операциях, две недели запрета на спорт.
3. Что видно пациенту во время операции? Огонёк перед глазами. Самой линзы не видно, она вообще не попадает в фокус. Моргнуть, как обычно, не выйдет, веки будет держать пружинка. Глаз чувствует только прикосновения, никаких болезненных ощущений нет. «Нервная» часть операции, когда у вас в глазу инструменты — примерно 5 минут. Оба глаза сразу не делаются — по очереди, обычно через день. Это правило полостных операций.
4. Цена. Обычно пациенты довольно легко решаются на факичные линзы, когда понимают, что это хоть и полостная операция, но для них единственно возможная и сравнимая по рискам с лазерной коррекцией. Главный ограничитель — стоимость операции: имплантация факичной линзы в один глаз стоит 180 000 рублей, что дороже, чем любой тип лазерной коррекции.
Всё, теперь тема факичных интраокулярных линз закрыта — вы знаете почти всё необходимое про этот способ коррекции (ну и можно задавать вопросы). Дальше я расскажу про безопасные очки, контактные линзы и их особенности, и потом мы коснёмся вопросов зрения именно для IT-специалистов.
Источник

