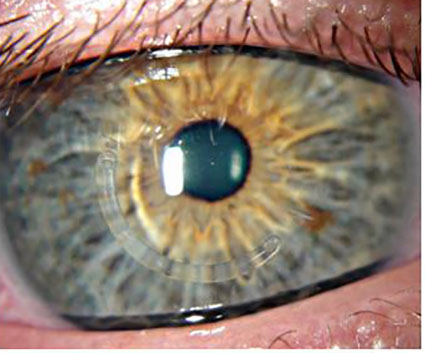
Конусообразная деформация роговицы называется

Кератоконус – дистрофические изменения роговицы, приводящие к ее конической деформации, нарушению и снижению зрения. При кератоконусе прогрессирующе снижается острота зрения, искажается изображение предметов, появляются засветы и ореолы, монокулярная диплопия, иногда – болевой синдром и помутнение роговицы. Диагностика кератоконуса заключается в проведении скиаскопии, биомикроскопии, офтальмометрии, компьютерной кератометрии, когерентной томографии. Для лечения кератоконуса используются микрохирургические методики кросс-линкинга, имплантации роговичных колец, кератопластики.
Общие сведения
В офтальмологии кератоконус диагностируется в 0,01% — 0,6% случаев. Заболевание с одинаковой частотой встречается среди представителей различных рас и обоих полов. Первые проявления кератоконуса обычно возникают в подростковом и раннем юношеском возрасте и затем медленно прогрессируют. Иногда кератоконус развивается в более поздние сроки – в 25-30 лет. При кератоконусе изменяется структура и форма роговицы: она истончается и деформируется по типу конуса, что приводит к развитию близорукости и неправильного астигматизма. Кератоконус обычно бывает двусторонним и асимметричным.
Кератоконус
Причины кератоконуса
Вопрос этиологии кератоконуса остается дискуссионным. В рамках изучения причин дегенерации роговицы выдвинуто несколько гипотез – наследственная, эндокринная, метаболическая, иммунологическая и др. В современной науке все большее число сторонников приобретает наследственно-метаболическая теория развития кератоконуса. Данная теория связывает возникновение изменений роговицы с наследственной ферментопатией, которая может активизироваться в период эндокринной перестройки, под влиянием иммунологических нарушений, общих заболеваний и т. д.
В процессе исследований была выявлена корреляция между кератоконусом и бронхиальной астмой, экземой, сенной лихорадкой, атопическим дерматитом, приемом кортикостероидов, болезнью Аддисона, микротравмами роговицы, пигментной ретинопатией, кератоконъюнктивитом, травматическими или вирусными кератитами, врожденным амаврозом Лебера, синдромом Дауна, синдромом Марфана и др. заболеваниями. Отмечается неблагоприятное воздействие на роговицу ультрафиолетовых лучей, запыленности воздуха, радиационного излучения.
В последние годы, в связи с распространением эксимерлазерной коррекции зрения (LASIK), возросла частота ятрогенных кератоэктазий и связанных с ними случаев последующего кератоконуса.
При кератоконусе в деформированной роговице выявляются множественные биохимические изменения; снижается содержание коллагена, концентрация кератин-сульфата, уменьшается общее содержание белка и повышается количество небелковых структур, увеличивается коллагенолитическая и желатинолитическая активность, связанная с недостаточностью ферментов и ингибиторов протеиназ. В результате снижения антиоксидантной активности в роговице образуются деструктивные альдегиды и/или иероксинитриты.
Считается, что процесс дегенерации роговицы начинается в базальных клетках роговичного эпителия или в месте его перехода в строму. Слабость роговичного эпителия и стромы сопровождается уменьшением эластичности роговицы, нарастанием ее ригидности и в итоге – необратимым растяжением и конусовидной деформацией – развитием кератоконуса.
Классификация кератоконуса
По механизму возникновения различают первичный и вторичный кератоконус. Развитие вторичного кератоконуса в большинстве случаев вызвано ятрогенными причинами (ятрогенная кератэктазия). В 95% случаев кератоконус бывает двусторонним, в 5% — односторонним.
Характер течения заболевания может являться прогрессирующим или стационарным. В отдельную форму исследователи выделяют острый кератоконус.
Предложено несколько вариантов стадирования кератоконуса; среди них наиболее распространена классификация Amsler, согласно которой выделяют IV стадии офтальмопатологии. Первая стадия кератоконуса характеризуется неправильным астигматизмом, корригируемым цилиндрическими линзами; острота зрения может составлять 1,0-0,5. Астигматизм при второй стадии также корригируем, но выражен сильнее; острота зрения в пределах 0,4 – 0,1. Третья стадия кератоконуса сопровождается истончением и выпячиванием роговицы; острота зрения снижается до 0,12-0,02, коррекция возможна только с помощью жестких контактных линз. При развитии четвертой стадии кератоконуса выражена коническая деформация и помутнение роговицы, острота зрения составляет 0,02-0,01 и не поддается коррекции.
Симптомы кератоконуса
Проявления кератоконуса обусловлены конической деформацией роговицы и связаны с развитием близорукости и неправильного астигматизма, оси которого при прогрессировании болезни постоянно меняются. Это приводит к постепенно нарастающему снижению зрения и монокулярной диплопии (двоению). Изменения возникают сначала в одном, затем в другом глазу.
Пациент с кератоконусом вынужден часто обращаться к офтальмологу для подбора очков, однако назначаемая очковая коррекция в этих случаях плохо переносится и не дает своего эффекта. Это связано с быстро прогрессирующим снижением остроты зрения, поэтому в только что изготовленных очках человек видит уже не столь хорошо, как в процессе их недавнего подбора. Со временем становится невозможным использование мягких контактных линз, поскольку они не прилегают к роговице.
При кератоконусе пациент может видеть многоконтурное изображение предметов, искажение букв при чтении, ореолы вокруг источников света. Иногда имеет место повышенная светочувствительность и постоянное раздражение глаз. Вначале заболевания более выражено снижение сумеречного зрения, в дальнейшем ухудшается видение и при хорошем освещении. Отмечаются быстрая утомляемость глаз, ощущения зуда и жжения. В поздних стадиях кератоконуса конусовидная деформация роговицы заметна невооруженным глазом.
Кератоконус, как правило, прогрессирует медленно, в течение 10-15 лет; у 50% пациентов может приостановиться на ранней стадии и перейти в длительную ремиссию. В 5-7% случаев течение заболевания осложняется острым кератоконусом, при котором происходит внезапный разрыв десцеметовой оболочки с выходом водянистой влаги в роговичные слои. Клинически острый кератоконус сопровождается развитием отека роговицы и появлением болевого синдрома. Примерно через 3 недели острый процесс стихает, и на роговице формируются рубцы. Деформация роговичной поверхности вследствие этого может уменьшаться, а зрение несколько улучшаться.
Диагностика кератоконуса
Обследование начинается со стандартной проверки остроты зрения, которая позволяет выявить ее снижение в той или иной степени. При повторном подборе очков выявляется резкое несимметричное увеличение рефракции, необходимость перехода от сферических линз к цилиндрическим для достижения приемлемой остроты зрения, изменение оси цилиндрических линз. Рефрактометрия при кератоконусе выявляет неправильный астигматизм и миопию, обусловленные выпячиванием роговицы.
При диафаноскопии глаза кератоконус определяется в виде клиновидной тени на радужной оболочке. Скиаскопия при кератоконусе обнаруживает наличие «пружинящей», «створчатой» тени, обусловленной неправильным астигматизмом. С помощью офтальмометрии определяются признаки конической деформации роговицы – дисторсия, характеризующаяся изломом и разноразмерностью горизонтальных марок, изменением угла между главными меридианами и др. При прозрачности сред глаза проводится офтальмоскопия.
Наиболее точную информацию о параметрах роговицы при кератоконусе удается получить благодаря кератотопографии и фотокератометрии (компьютерной кератометрии). Последний метод позволяет оценить радиус, торичность, асимметрию эксцентриситет и выявить коническую деформацию роговицы еще на субклинической стадии.
В ходе биомикроскопии глаза при кератоконусе определяются структурные невоспалительные изменения роговицы: появление в ее центральной зоне нервных окончаний, разрежение стромы роговицы, изменение эндотелиальных клеток, помутнения в боуменовой оболочке, утолщения, трещины, разрывы десцеметовой мембраны, линии кератоконуса и др.
В специализированных офтальмологических клиниках для выявления кератоконуса используются методы компьютерный роговичной топографии, оптической когерентной томографии роговицы, эндотелиальной микроскопии роговицы.
Лечение кератоконуса
С учетом характера течения кератоконуса (быстроты прогрессирования, склонности к рецидивам) лечение может быть дифференцированным: безоперационным или хирургическим.
Консервативное лечение кератоконуса заключается в коррекции зрения с помощью полужестких линз (в центре — жестких, на периферии – мягких), которые как бы вдавливают конус роговицы. В начальных стадиях, особенно при непрогрессирующем, стабильном течении кератоконуса, может быть эффективна и очковая коррекция. Назначаются курсы витаминотерапии, тканевой терапии, иммуномодуляторов и антиоксидантов; глазные капли (таурин), субконъюнктивальные и парабульбарные инъекции АТФ, метилэтилпиридинола. При кератоконусе эффективно проведение физиотерапии (магнитотерапии, фонофореза с токоферолом и др. процедур).
При развитии острого кератоконуса требуется неотложная помощь: закапывание в глаз мидриатиков (мезатона, мидриацила и др.), наложение давящей повязки на глаз с целью профилактики перфорации роговицы.
Сравнительно новым, отлично зарекомендовавшим себя методом консервативного лечения кератоконуса является роговичный кросс-линкинг, заключающийся в удалении поверхностного эпителия с роговицы, закапывании на нее раствора рибофлавина и последующем облучении УФ-лучами. Данная процедура позволяет укрепить роговицу, повысить ее устойчивость к деформации, остановить развитие или достичь регресса кератоконуса. После проведения роговичного кросс-линкинга становится возможной обычная очковая и контактная коррекция мягкими линзами.
На начальной стадии кератоконуса при достаточной толщине роговой оболочки возможно проведение эксимерлазерной процедуры (ФРК+ФТК), позволяющей скорректировать астигматизм, повысить остроту зрения, укрепить передние слои роговицы и замедлить прогрессирование кератэктазии.
В некоторых случаях с целью уменьшения корнеальной деформации применяется термокератопластика – нанесение коагулятором на периферию роговицы точеных аппликаций, которые позволяют добиться уплощения роговицы.
В хирургии кератоконуса используется метод имплантации роговичных колец. Стромальные (роговичные) кольца изменяют поверхность роговицы, нормализуют рефракцию и стабилизируют роговицу.
Классической операцией при кератоконусе является сквозная или послойная кератопластика, предполагающая удаление собственной роговицы и имплантацию на ее место донорского трансплантата. Кератопластика сопровождается практически 100%-ным приживлением трансплантата и позволяет откорректировать остроту зрения до 0,9-1,0 примерно в 90% случаев. Сквозная кератопластика может быть предпринята даже в терминальной стадии кератоконуса.
Прогноз и профилактика кератоконуса
В большинстве случаев течение кератоконуса медленно прогрессирующее и относительно благоприятное. Иногда прогрессирование может прекратиться и стабилизироваться на любой стадии кератоконуса. Чем в более позднем возрасте возник кератоконус, тем медленнее его течение и лучше его прогноз.
Осложнениями патологии могут являться развитие острого кератоконуса, помутнение и перфорация роговицы. В послеоперационном периоде может возникать послеоперационный астигматизм высокой степени, требующий контактной коррекции.
С целью исключения вероятности развития кератоконуса необходимо лечение тех нарушений, которые могут способствовать возникновению деформации роговицы – аллергических, иммунных, эндокринных, воспалительных и т. д.
Источник
Кератоконус — это болезненное отклонение глаз с изменением структуры роговицы, которая истончается и искривляется от воздействия внутриглазного давления. Деформация изменяет форму роговицы на конусную. Преломление лучей, проходящих сквозь конусную роговицу, становится неправильным, искажая изображения и нарушая остроту зрения. Заболевание получило название кератоконус, что в переводе с греческого означает «Конусная роговица».
Кератоконус чаще всего диагностируется у подростков в период полового созревания. Совсем редко кератоконус возникает у детей и людей, старше тридцати лет. Заболевание фиксируется у 3–4 человек на 100 жителей. Не позднее чем через 20 лет после своего проявления болезнь прекращает развиваться. Однако, при очень запущенных случаях возможен разрыв роговицы и даже потеря зрения.
В международной классификации болезней МКБ–10 кератоконус имеет код H18.6.
Классификация
Кератоконус может быть односторонним, когда поражается лишь один глаз, и двусторонним. Статистика свидетельствует о том, что около 95% всех случаев болезни она приходится сразу на оба глаза.
По причине появления:
- Первичный, вызванный генетическими факторами;
- Вторичный, возникающий вследствие неблагоприятных воздействий внешней среды, хирургических операций на органах зрения, последствий травм.
По форме протекания заболевания:
- Острая;
- Хроническая;
- С переменным течением.
Отклонение зрения от нормы при кератоконусе делится на 3 стадии:
- Слабая, с величиной до 40 диоптрий. В этот период в роговице глаза происходят небольшие морфологические изменения, проявляются признаки астигматизма;
- Средняя степень, не более 55 диоптрий. Образуются трещины десцеметовой оболочки роговицы, пропускающие влагу из передней камеры. Вершина конуса приобретает мутные очертания, а больной практически перестает видеть в темноте;
- Тяжелая, с величиной диоптрий более 55. Визуально неестественная форма роговицы уже заметна, она может полностью помутнеть. Зрение резко ухудшается, человек плохо видит даже днем. При высокой вероятности разрыва роговицы требуется срочная хирургическая операция.
Уровень дистрофии роговицы может быть:
- Умеренный, при ее толщине близкой к 0,5 мм;
- Средний, с величиной 0,4–0,5 мм;
- Сверхдопустимый или близкий к разрыву, с толщиной менее 0,4 мм.
По степени деформации роговицы выделяют следующие формы:
- Точечный купол. Патология имеет диаметр около 5 мм и расположена в центре роговицы;
- Овальная форма купола. Роговица выпячена до 6 мм, ее деформация локализована ниже центра и провисает;
- Шарообразная деформация. Конус более 6 мм, заболевание охватывает до 70% роговой оболочки.
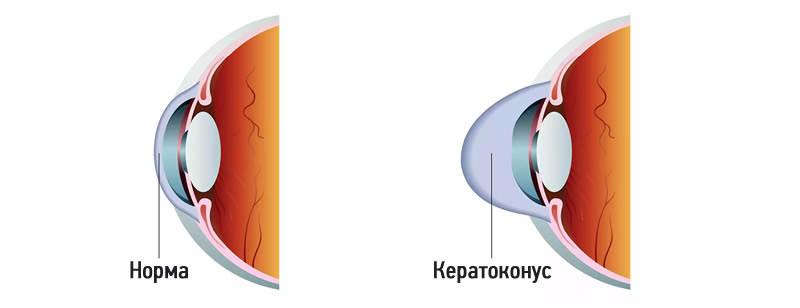
Причины кератоконуса
Как ни странно, медики до настоящего времени так и не пришли к единому мнению о том, какие же причины вызывают возникновение кератоконуса. Среди наиболее часто встречающихся теорий возникновения можно выделить:
- Наследственная или генетическая предрасположенность;
- Негативные последствия после лазерной коррекции зрения;
- Неблагоприятная экология, влияние ультрафиолетового излучения;
- Следствие неправильной подборки контактных линз, которые наносят травму роговице;
- Травма глаза в результате механического воздействия и даже привычка тереть глаза;
- Нарушения в работе эндокринной системы, дисфункции гормонального фона, сбои в процессе обмена веществ.
Еще по одной из теорий считается, что причиной кератоконуса являются следствия перенесенных ранее инфекционных заболеваний, так как в большинстве случаев он образуется у детей со слабым иммунитетом. Некоторые исследователи связывают возникновение кератоконуса с психическими травмами, стрессами и нервными переживаниями.
Симптомы кератоконуса
Первоначально симптомы кератоконуса схожи с другими глазными заболеваниями. Человек жалуется на сильную утомляемость глаз, раздвоение изображений во время рассматривания светлых предметов на темном фоне, появление мушек перед глазами, присутствие дискомфорта. Если процесс развития патологии начинает быстро прогрессировать, острота зрения будет снижаться, как это происходит при близорукости или астигматизме. На первых стадиях ношение очков или контактных линз помогает преодолеть нарушения зрения, в дальнейшем оптическая коррекция теряет свою эффективность.
Зрение при кератоконусе снижается постепенно. В связи с увеличением числа диоптрий больному приходится часто менять очки. Однако, это далеко не всегда может гарантировать положительный результат. Патология может иногда так быстро прогрессировать, что смена очков не успевает подстроить зрение. Контактные линзы также не могут принести пользу вследствие ненормальной выпуклости роговицы. В этом случае пациенту следует приступать уже к серьезному лечению органов зрения.
Обычно стадии развития кератоконуса продолжаются в течение 10–15 лет, иногда это затягивается на более длительный период ремиссии. Только в 5% случаев болезнь резко переходит в острую форму, при которой наступает разрыв десцеметовой оболочки с вытеканием внутриглазной жидкости.
Диагностика кератоконуса
Началом выявления кератоконуса глаза является момент обращения больного к офтальмологу с жалобой на ухудшение зрения. Врач после собеседования проводит измерения остроты органа зрения и рефракции глаз. Если наличие близорукости или дальнозоркости не подтвердится, обследование пациента будет продолжено. Существуют следующие методы диагностики:
- Скиаскопия. При помощи специального прибора (скиаскопа) определяется специфическое для кератоконуса встречное движение теней, называемое «эффектом ножниц»;
- Кератометрия – наиболее распространенный метод диагностики, при котором определяется кривизна роговицы;
- Рефрактометрия. С помощью методики обнаруживается неправильный астигматизм и близорукость, возникшие вследствие деформаций роговицы;
- Компьютерная томография глаза или его УЗИ. Данные исследования выявляют изменения в тканях роговицы, в том числе рубцы на ее поверхности.
На поздних стадиях болезни ее диагностика не представляет большого труда, так как патология роговицы сразу видна без специальных приборов. Потребуются лишь обследования для определения степени поражения глазной ткани. При подтверждении диагноза некоторые дополнительные обследования потребуются и у смежных специалистов.
Лечение кератоконуса
Лечение кератоконуса глаза лекарственными средствами к сожалению, пока не возможно. Тауфон и другие аналогичные препараты предназначены для питания глазной ткани и снятия жжения и сухости в зрительных органах. Поэтому такие медикаменты могут лишь входить в состав комплексной терапии при выборе определенного способа лечения.
При начальных стадиях кератоконуса применяются консервативные методы лечения. Более тяжелые формы кератоконуса требуют оперативного вмешательства. Также имеют применение средства народной медицины.
Коррекция зрения с помощью очков назначается в первую очередь. Пока их применение приносит терапевтический эффект, использование контактных линз не допускается. Причина вполне понятна: линзы способны нанести микротравмы поверхности глаза.
Только когда ситуация с конусностью роговицы изменит преломление изображения, подбор очков прекращается. На смену этому оптическому прибору приходят линзы, подбор которых происходит индивидуально, с учетом стадии заболевания и возможностей организма:
- Мягкие линзы не наносят царапин роговице, но их применение может корректировать зрение лишь при небольшом ее выпячивании. Практика показывает, что такие линзы не очень подходят при кератоконусе: принимая форму роговицы, они не создают слезной пленки, отчего преломляющая способность глаза не улучшается;
- Жесткие линзы изготавливаются персонально, поэтому оказывают большой лечебный эффект. Сохраняя свою форму, они способны устранять искривления роговицы. Между этими линзами и глазом уже способна образовываться слезная пленка. Недостаток линз заключается в создании дискомфортных ощущений при их ношении на поврежденной роговице;
- Линзы гибридного типа состоят из твердой середины и мягкого ободка, сочетая в себе пользу и комфорт. Рекомендуются тем, кому ношение жестких линз доставляет большие неудобства.
Развитие медицины позволило выработать несколько вариантов хирургической коррекции, но выбор в пользу конкретной операции должен сделать только врач. Самым современным методом считается внедрение в ткань роговицы бесцветных колец (имплантация интрастромальных колец), которые приблизят ее форму к естественной. Тем не менее остановить течение болезни операция не в состоянии.
Операция кросслинкинг роговицы глаза является современным и безопасным методом лечения и имеет короткий реабилитационный период.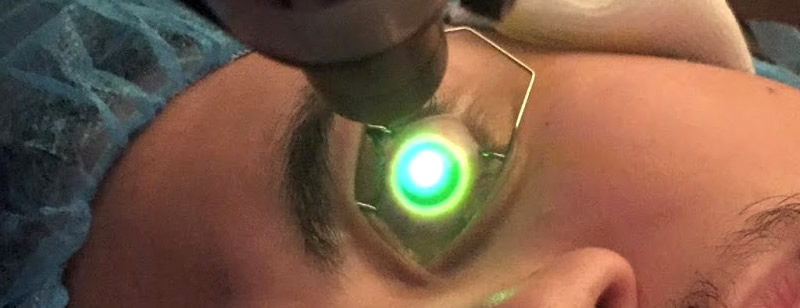
Также популярной является кератопластика – операция, при которой донорская ткань помещается на место поврежденной. Рекомендуется при сильной деформации роговицы в результате других способов лечения, но несет риск возникновения таких опасных осложнений, как глаукома и отторжение пересаженной ткани. Наконец, в самых запущенных случаях применяется пересадка роговицы. Данная операция является единственной возможностью остановить течение заболевания. Наиболее квалифицированной клиникой для лечения кератоконуса является клиника Федорова в Москве.
К народным методам следует прибегать на ранних этапах болезни, чтобы затормозить прогрессирование патологии. Можно применять народную медицину и в период реабилитации, но необходимо понимать, что роговицу такими способами вправить невозможно. Зато компрессы, приготовленные на основе цветков ромашки, способствуют снятию глазного зуда, снимают чрезмерное напряжение с больного места.
Кератоконус и армия
«Берут ли в армию с кератоконусом?» — вопрос очень важный и имеет большой социальный аспект, поскольку, как упоминалось ранее, кератоконус – это болезнь молодых, и первые ее признаки могут проявиться незадолго до призыва. Сразу следует отметить, что с подобным заболеванием в армию не берут. Более того, если есть подозрение на кератоконус глаза, то молодой человек получает отсрочку от призыва в армию на шесть месяцев. Через указанный промежуток времени диагноз должен либо подтвердиться, либо быть опровергнутым.
В данной ситуации нужно четко понимать, что при любом военкомате существует своя медицинская комиссия, которая оценивает здоровье призывника, и только она вправе решать, годен пациент к службе в армии или нет. Обычные офтальмологи не могут принимать за комиссию такие решения.
Профилактика кератоконуса
Чтобы свести к минимуму возникновение кератоконуса, молодым людям в первую очередь необходимо регулярное посещение офтальмолога и выполнение всех его рекомендаций. При обнаружении воспалительных процессов в органах зрения следует принимать оперативные меры к их устранению.
Во время чтения, работы за компьютером, при просмотре телевизора необходимо контролировать нагрузку на глаза. Для предотвращения чрезмерного напряжения нужно обеспечивать достаточное освещение места проведения работы или занятий, при которых требуется сосредоточенность и внимание глазам.
Не следует пренебрегать защитными средствами при обстоятельствах, которые могут нанести вред глазам: запыленность воздуха, холодный ветер, яркий свет.
Правильное питание и образ жизни без вредных привычек пойдут на пользу всему организму и глазам в частности. Важно принимать оперативные меры при появлении аллергических процессов и соблюдать гигиену глаз, промывая их отварами целительных растений.
Все перечисленные рекомендации помогут свести к минимуму риск возникновения кератоконуса.
Источник