Конъюнктивит новорожденных код мкб
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Конъюнктивит у детей.
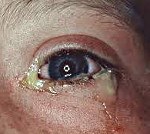
Конъюнктивит у детей
Описание
Конъюнктивит у детей. Заболевание переднего отрезка глаза, характеризующееся воспалительной реакцией конъюнктивы на инфекционные или аллергические раздражители. Конъюнктивит у детей протекает с гиперемией, отеком слизистой оболочки глаза, слезотечением, светобоязнью, жжением и дискомфортом в глазах, отделяемым из конъюнктивальной полости слизистого или гнойного характера. Диагностика конъюнктивита у детей проводится с помощью офтальмологического обследования (осмотра окулиста, биомикроскопии, микробиологического, цитологического, вирусологического, иммунологического исследования отделяемого с конъюнктивы). Для лечения конъюнктивита у детей используются местные лекарственные средства: глазные капли и мази.
Дополнительные факты
Конъюнктивиты у детей – инфекционно-воспалительные заболевания слизистой оболочки глаза различной этиологии. У детей первых 4-х лет жизни конъюнктивиты составляют до 30% всех случаев всей глазной патологии. С возрастом этот показатель прогрессивно снижается, и в структуре заболеваемости в детской офтальмологии начинают преобладать нарушения рефракции (астигматизм, близорукость, дальнозоркость). В детском возрасте конъюнктивит может приводить к развитию грозных осложнений – нарушения зрения, кератита, дакриоцистита, флегмоны слезного мешка. В связи с этим конъюнктивит у ребенка требует особого внимания со стороны детских специалистов – педиатра, детского офтальмолога, детского аллерголога.
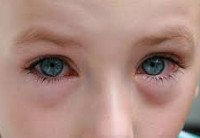
Конъюнктивит у детей
Причины
Среди детей широко распространены вирусные, бактериальные и аллергические конъюнктивиты, имеющие свое специфическое течение.
Наиболее часто в педиатрии приходится сталкиваться с бактериальным конъюнктивитом у детей. По виду возбудителя выделяют стафилококковый, пневмококковый, стрептококковый, дифтерийный, острый эпидемический (бактерии Коха-Уикса) конъюнктивит у детей и тд Особую группу бактериальных инфекций глаз у детей составляют конъюнктивиты новорожденных – гонобленнорея и паратрахома. Они возникают вследствие инфицирования ребенка во время прохождения головки через родовые пути матери, страдающей венерическим заболеванием (гонореей, хламидиозом).
Бактериальный конъюнктивит у детей может возникать не только при инфицировании внешними агентами, но и вследствие увеличения патогенности собственной микрофлоры глаз либо наличия гнойно-септических заболеваний (отита, тонзиллита, синусита, омфалита, пиодермии и пр. ). Слезная жидкость, содержащая иммуноглобулины, компоненты комплемента, лактоферрин, лизоцим, бета-лизин, обладает определенной антибактериальной активностью, но в условиях ослабления местного и общего иммунитета, механического повреждения глаза, обтурации носослезного канала у детей легко возникает конъюнктивит.
Вирусный конъюнктивит у детей обычно развивается на фоне гриппа, аденовирусной инфекции, простого герпеса, энтеровирусной инфекции, кори, ветряной оспы и пр. В этом случае, кроме явления конъюнктивита, у детей отмечаются клинические признаки ринита и фарингита. Конъюнктивит у детей может быть вызван не только отдельными возбудителями, но и их ассоциациями (бактериями и вирусами).
Аллергический конъюнктивит у детей сопутствует течению 90% всех аллергозов и нередко сочетается с аллергическим ринитом, поллинозом, атопическим дерматитом, бронхиальной астмой. Развитие аллергической реакции в конъюнктиве может быть связно с действием пищевых, лекарственных, пыльцевых, пылевых, бактериальных, вирусных, грибковых, паразитарных и иных аллергенов.
Высокая частота конъюнктивитов среди детей объясняется особенностями детской физиологии и спецификой социализации. Распространение глазной инфекции в детских коллективах происходит очень быстро контактным или воздушно-капельным путем. Как правило, на протяжении инкубационного периода ребенок-носитель инфекции продолжает активно общаться с другими детьми, являясь источником заражения большого числа контактных лиц. Развитию конъюнктивита у детей способствуют дефекты ухода за ребенком, сухость воздуха в помещении, яркий свет, погрешности диеты.
Симптомы
Конъюнктивит у ребенка может протекать изолированно; в некоторых случаях глазным симптомам предшествуют катаральные признаки. При конъюнктивите любой этиологии у детей развивается симптомокомплекс, включающий отек век, гиперемию конъюнктивы, повышенное слезотечение, боязнь света, ощущение инородного тела или боли в глазах, блефароспазм.
У малышей заподозрить глазную инфекцию можно еще до появления клинически значимых проявлений по беспокойному поведению, частому плачу, постоянным попыткам потереть глаза кулачками. При изолированном конъюнктивите у детей температура тела обычно нормальная или субфебрильная; в случае общей инфекции может подниматься до высоких значений.
Вследствие утолщения конъюнктивы и ее инъекция кровеносными сосудами во время заболевания незначительно снижается зрительная функция. Это ухудшение носит временный и обратимый характер: при адекватном лечении конъюнктивита зрение восстанавливается сразу после выздоровления детей.
Гонобленнорея новорожденных развивается на 2-3 сутки после рождения. Симптоматика конъюнктивита гонорейной этиологии характеризуется плотным отеком век, синюшно-багровой окраской кожи, инфильтрацией и гиперемией конъюнктивы, серозно-геморрагическим, а затем — обильным гнойным отделяемым. Опасность гонококкового конъюнктивита у детей заключается в высокой вероятности развития гнойных инфильтратов и язв роговицы, склонных к прободению. Это может привести к формированию бельма, резкому снижению зрения или слепоте; при проникновении инфекции во внутренние отделы глаза – к возникновению эндофтальмита или панофтальмита.
Хламидийный конъюнктивит у детей развивается на 5-10 день после рождения. В более старшем возрасте заражение может происходить в закрытых водоемах, в связи с чем вспышки заболевания у детей нередко обозначаются как бассейновый конъюнктивит. Клиническая картина характеризуется гиперемией и инфильтрацией слизистой оболочки век, птозом век, наличием в конъюнктивальной полости обильного жидкого гнойного секрета, гипертрофией сосочков. У детей часто возможны внеглазные проявления инфекции: фарингиты, отиты, пневмонии, вульвовагиниты.
Диагностика
Установление диагноза конъюнктивита у детей предполагает сбор анамнеза, консультацию ребенка детским офтальмологом (при необходимости – детским аллергологом-иммунологом), проведение специального офтальмологического и лабораторного обследования.
Непосредственное исследование органа зрения включает наружный осмотр глаз, осмотр с боковым освещением, биомикроскопию. Ориентировочную этиологическую диагностику конъюнктивита у детей позволяет осуществить цитологическое исследование мазка с конъюнктивы; окончательную — бактериологическое, вирусологическое, иммунологическое, серологическое (РИФ) исследования.
При аллергическом конъюнктивите у детей проводится определение уровня IgE и эозинофилов, кожные аллергопробы, обследование на дисбактериоз, глистную инвазию.
Лечение
Ребенок с бактериальным или вирусным конъюнктивитом должен быть изолирован от здоровых детей. Подходящая терапия должна назначаться офтальмологом или педиатром; самолечение конъюнктивита у детей недопустимо. Категорически нельзя завязывать и заклеивать глаза, накладывать компрессы, поскольку в этом случае создаются условия для размножения возбудителей и воспаления роговицы.
Рекомендуется проведение туалета глаз с использованием настоя ромашки, раствора фурацилина или борной кислоты. Обработку каждого глаза необходимо проводить 4-8 раз в день отдельными ватными тампонами в направлении от наружного угла к внутреннему. Основу терапии конъюнктивитов у детей составляет местное использование лекарственных средств – инстилляции глазных капель и мазевые аппликации.
При конъюнктивитах бактериальной этиологии назначаются антибактериальные препараты (капли с левомицетином, фузидиевой кислотой; тетрациклиновая, эритромициновая, офлоксациновая мазь и тд ), которые следует запускать в оба глаза. При вирусных конъюнктивитах у детей показано применение противовирусных глазных препаратов на основе альфа интерферона, оксолиновой мази.
Профилактика
Большая распространенность и высокая контагиозность конъюнктивитов среди детей требует их своевременного распознавания, правильного лечения и предотвращения распространения. Ведущая роль в профилактике конъюнктивитов у детей отводится соблюдению детьми личной гигиены, тщательной обработке предметов ухода за новорожденными, изоляции больных детей, дезинфекции помещений и предметов обстановки, повышении общей сопротивляемости организма.
Предупреждение конъюнктивитов новорожденных заключается в выявлении и лечении урогенитальной инфекции у беременных; обработке родовых путей антисептиками, проведении профилактической обработки глаз детей сразу после рождения.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Рубрика МКБ-10: P39.1
МКБ-10 / P00-P96 КЛАСС XVI Отдельные состояния, возникающие в перинатальном периоде / P35-P39 Инфекционные болезни, специфичные для перинатального периода / P39 Другие инфекционные болезни, специфичные для перинатального периода
Определение и общие сведения[править]
Конъюнктивит новорожденных
Синонимы: неонатальный конъюнктивит, офтальмия новорожденных, бленнорея новорожденных, ophthalmia neonatorum
Конъюнктивит новорожденных — воспалительное заболевание конъюнктивы, возникающее в первый месяц жизни ребенка. Характеризуется гиперемией или отеком слизистой оболочки глаза и век, отделяемым с конъюнктивы, образованием на ней фолликулов или сосочков, отеком век; иногда сопровождается поражением роговицы с нарушением зрения.
Классификация
По этиологии различают бактериальные конъюнктивиты, вирусные и аллергические; по течению — острые, подострые и хронические.
Этиология и патогенез[править]
Клинические проявления[править]
Неонатальный конъюнктивит, вызванный хламидиями
Проявляется чаще (70%) на одном глазу на 5-14-й день после рождения в форме острого папиллярного или подострого инфильтративного конъюнктивита.
Клинические симптомы варьируют от легкой гиперемии конъюнктивы и слезотечения до резко выраженного отека век с обильным жидким гнойным отделяемым, иногда с бурым оттенком (примесь крови), гиперплазией сосочков, образованием пленок, которые легко снимаются. Через месяц после заражения наблюдается гипертрофия фолликулов, расположенных рядами на нижней переходной складке.
Другие бактериальные конъюнктивиты
Как правило, манифестируют позже, чем гонококковые и хламидийные. Заболевание возникает чаще в виде вспышек в роддомах, детских садах, начинается остро, передается контактным путем, длится 7-10 дней. Сначала поражается один глаз, а через несколько дней — второй. Характерны гиперемия конъюнктивы, переходной складки, слизистое или слизисто-гнойное отделяемое, склеивающее веки и засыхающее в виде корочек на ресницах. При стафилококковом конъюнктивите (возбудители St. aureus, St. epidermidis и др.) часты поражения кожи лба, слизистой оболочки носа, отиты, синуситы.
Конъюнктивит и дакриоцистит у новорожденного: Диагностика[править]
Для диагностики этиологии конъюнктивита и рационального выбора терапии выполняют следующие исследования:
• бактериоскопию мазков с конъюнктивы с окрашиванием по Граму (выявление внутриклеточных грамотрицательных диплококков подтверждает диагноз гонококкового конъюнктивита, грамположительных кокков — стафилококковой или пневмококковой инфекции, ланцетовидных диплококков — пневмококковой инфекции) или по Романовскому-Гимзе (для выявления цитоплазматических включений хламидий — так называемых телец Провачека-Гальберштедтера);
• бактериологическое исследование — посев отделяемого из глаз на питательные среды, определение патогенности и чувствительности к антибиотикам; посев на культуру клеток Мак-Коу (при хламидийном конъюнктивите);
• цитологическое исследование соскоба с конъюнктивы (для бактериальных конъюнктивитов характерно обнаружение большого количества нейтрофилов, отсутствие изменений эпителиальных клеток);
• иммунологическое и серологическое исследования для выявления АТ к бактериальным и вирусным аллергенам, в том числе метод определения флюоресцирующих АТ (МФА) в соскобах конъюнктивы, ПЦР, экспресс-диагностика на аденодетекторе, метод выделения вируса для аденовирусных, герпес-вирусных и хламидийной инфекций и др.
Дифференциальный диагноз[править]
Конъюнктивит и дакриоцистит у новорожденного: Лечение[править]
При конъюнктивите не следует накладывать повязку на глаз ребенка — под повязкой ускоряется размножение бактерий. При острых конъюнктивитах, предположительно вызванных опасными возбудителями (гонококк, синегнойная палочка или хламидии), лечение начинают немедленно, не ожидая лабораторного подтверждения диагноза, так как задержка на 1-2 дня может привести к развитию язвы роговицы.
Большинство офтальмологических средств в России не имеет разрешительных документов на использование в детском возрасте. Немногие препараты разрешены у новорожденных для местного применения в виде глазных капель и мазей: пиклоксидин, сульфацетамид, фузидовая кислота, 1% тетрациклиновая и эритромициновая мази — с рождения; 0,25% хлорамфеникол — детям старше 1 мес.
Ципрофлоксацины разрешено применять у детей после 1 года, олопатадин, задитен — с 3 лет, диклофенак — с 6 лет, окомистин — с 18 лет.
Однако в тяжелых случаях, при отсутствии альтернативы, оправдано применение у детей раннего возраста специфических офтальмологических препаратов, разрешенных более старшим детям. Назначать такие средства следует строго по показаниям, предупредив родителей о возможности побочных реакций. Основными противопоказаниями к применению препаратов служат индивидуальная непереносимость, аллергические реакции. Антибиотики желательно назначать с учетом результатов чувствительности к ним выявленной микрофлоры.
Хламидийный конъюнктивит
• Промывание глаз раствором фурацилина (1:5000).
• глазные инстилляции сульфацетамид и закладывание глазной мази (тетрациклиновая 1% или эритромициновая 1%) 4 раза в день в течение 2-3 нед.
• Лечение хламидийной урогенитальной инфекции матери и ребенка.
Другие бактериальные конъюнктивиты
• Инстилляции 3-4 раза в день глазных капель пиклоксидин или 20% сульфацетамид и глазные мази (тетрациклиновая 1% или эритромициновая 1%) 2-3 раза в день.
• С учетом результатов бактериологических исследований на чувствительность к антибиотикам: фузидовая кислота, тобрамицин 0,3%, 0,25% хлорамфеникол 3-4 раза в день.
• При неэффективности — левофлоксацин 0,5%, офлоксацин 3-4 раза в день.
• При конъюнктивите, вызванном синегнойной палочкой, эффективно сочетание антибиотиков: тобрамицин 0,3% и левофлоксацин 0,5% или гентамицин 0,3% и офлоксацин 0,3%, капли или мазь в первые 2 дня по 6-8 раз в сутки, затем до 3-4 раз в сутки. При распространении инфекции на роговицу — тобрамицин, гентамицин парабульбарно.
• При отеке и выраженном раздражении конъюнктивы добавляют инстилляции антиаллергических глазных капель олопатадин или задитен, противовоспалительных — диклофенак, индометацин 2 раза в день.
• При поражении роговицы — кератотрофические средства.
Профилактика[править]
Профилактика инфекционного конъюнктивита при рождении ребенка:
• однократная инстилляция в оба глаза 1% раствора нитрата серебра;
• или закладывание 1% тетрациклиновой либо 1% эритромициновой глазной мази.
Прочее[править]
Дакриоцистит новорожденных
Определение и общие сведения
Дакриоцистит новорожденных — воспаление слезного мешка, обусловленное врожденным сужением или непроходимостью слезоотводящих путей.
Нередко дакриоцистит новорожденного в течение нескольких месяцев считают гнойным конъюнктивитом, что приводит к хронизации и рецидивам воспаления, инкурабельной несостоятельности слезных путей. Недопустимо длительное местное применение антибиотиков, особенно высокотоксичных, ведущих к временному улучшению, но не устраняющих причину заболевания.
Этиология и патогенез
Основная причина дакриоцистита новорожденных — непроходимость слезно-носового протока из-за зародышевой желатинообразной пробки или эмбриональной рудиментарной мембраны, закрывающей выход из слезно-носового протока в полость носа (в норме рассасывается к 8 мес внутриутробного развития), реже — врожденные дивертикулы и складки слезного мешка, агенезия слезного канала, аномально узкий, извитый выход слезноносового протока в полость носа.
Анатомические особенности строения полости носа у новорожденных, риниты могут быть основной причиной инкурабельной эпифоры (слезотечения) или сопутствующим фактором, ухудшающим прогноз лечения.
К рождению ребенка из-за недоразвития слезной железы слеза почти не выделяется. Нормальное слезоотделение у 90% детей формируется к 2-3 мес жизни.
Основными клиническими признаками дакриоцистита новорожденного считают слизистое, слизисто-гнойное или гнойное отделяемое из одного, а чаще обоих глаз в первые дни или недели жизни. Различают слизистый, слизисто-гнойный и гнойный дакриоцистит новорожденных.
Клинические проявления
Кардинальный признак заболевания — выделение слизи или гноя из слезных точек, чаще нижних, при надавливании на область слезного мешка (компрессионная проба). При выраженном врожденном или поствоспалительном стенозе либо заращении слезных канальцев этот симптом может отсутствовать. Слезотечение, слезостояние обнаруживают позднее — по мере возрастного увеличения продукции слезы. При тщательном уходе, профилактической обработке глаз ребенка дезинфицирующими растворами, особенно у недоношенных детей, выделения из глаз и слезотечение могут появиться гораздо позже — на 2-3-м месяце жизни.
Нередко в первые дни жизни диагностируют врожденный порок развития слезного мешка — дакриоцистоцеле (водянка слезного мешка). Выпячивающееся образование в области слезного мешка не пульсирует, кожа над ним синевато-багрового оттенка и растянута, при инфицировании в полости слезного мешка через кожу просвечивает желтое содержимое.
Диагностика
Для диагностики проходимости слезоотводящих путей используют цветные пробы. После закапывания 3% колларгола в конъюнктивальную полость окрашивание конца ватной турунды, введенной в нижний носовой ход ребенка, через 10 мин и позднее или отсутствие окрашивания свидетельствуют о полном нарушении активной проходимости всей слезоотводящей системы (в норме — до 5 мин). При замедленном (5-10 мин) окрашивании повторяют пробу после адренализации слизистой оболочки нижнего носового хода (вводят тампон с 0,1% раствором адреналина в нижний носовой ход) — при появлении краски в носу не позднее 5 мин после закапывания колларгола диагностируется наличие риногенной причины слезотечения, требующей лечения оториноларингологом.
Лечение
Лечение дакриоцистита обычно амбулаторное, только при неэффективности повторных зондирований и промываний слезных путей показано стационарное лечение — курс лечебных бужирований с промыванием слезоотводящих путей, индивидуальный подбор лекарств по результатам чувствительности выявленной микрофлоры к антибиотикам.
Терапию дакриоцистита новорожденного следует начинать с массажа слезного мешка, технике которого надо обучить родителей ребенка путем демонстрации. Правильно проводимый массаж слезного мешка ведет к полному выздоровлению ребенка без хирургических манипуляций у 1/3 детей в возрасте до 2 мес, у 1/5 детей в возрасте 2-4 мес и только у 1/10 детей в возрасте старше 4 мес.
Источники (ссылки)[править]
Неонатология. Национальное руководство. Краткое издание [Электронный ресурс] / Под ред. Н.Н. Володина — М. : ГЭОТАР-Медиа, 2013. — https://www.rosmedlib.ru/book/ISBN9785970424438.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник

