Конъюнктивит клиническая картина и лечение
Описание
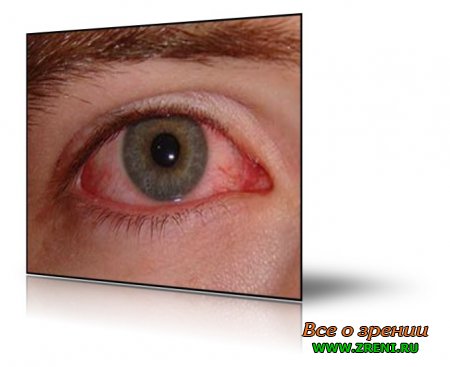
Конъюнктивит — воспаление слизистой оболочки, выстилающей заднюю поверхность век и глазное яблоко.
Этиология
По причине возникновения выделяют бактериальные конъюнктивиты (стафилококковый, стрептококковый, гонококковый, дифтерийный, пневмококковый); вирусные конъюнктивиты (герпетический, аденовирусный, эпидемический кератоконъюктивит); хламидийные конъюнктивиты (трахома); аллергические и аутоиммунные конъюнктивиты (лекарственный, поллинозный, туберкулезно-аллергический).
По характеру течения конъюнктивиты делят на острые и хронические.
Клиническая картина
Общие симптомы, характерные для всех
конъюнктивитов
, включают субъективные жалобы больного и объективные признаки. К субъективным симптомам относятся чувство жжения и зуда в глазу, ощущение засоренности, светобоязнь. Объективные симптомы представлены слезотечением, сужением глазной щели, покраснением и набуханием конъюнктивы век, из-за чего она теряет блеск и становится «бархатистой». Покраснение глазного яблока при конъюнктивитах наблюдается на периферии.
Острый инфекционный конъюнктивит — самый частый из всех бактериальных конъюнктивитов — вызывается стафилококками и стрептококками. В патологический процесс вовлекаются оба глаза, но чаще не одновременно, а последовательно. Кроме общих для всех конъюнктивитов симптомов, для этого вида характерно наличие гнойного отделяемого, склеивающего ресницы. Заболеванию могут предшествовать охлаждение или перегревание, купание в загрязненном водоеме или пребывание в запыленном помещении, а также острое респираторное заболевание. Объективно ярко выражено покраснение конъюнктивы век и глаз.
Пневмококковый конъюнктивит развивается чаще всего у ослабленных лиц, стариков и детей. Для него характерны точечные кровоизлияние в конъюнктиву, отек век и образование белесовато-серых пленок.
Острый эпидемический конъюнктивит Коха-Уикса характеризуется очень высокой заразностью, передается через загрязненные руки, одежду и белье. Заболевание начинается внезапно с резкого отека век, покраснения конъюнктивы век и глазного яблока; кроме прочих общих симптомов часто наблюдаются недомогание, повышение температуры тела, насморк и головные боли. Отделяемое сначала носит скудный характер, затем становится обильным и гнойным. Болезнь длится 5-6 дней, заболевших необходимо изолировать.
Гонококковый конъюнктивит (гонобленнорея) вызывается гонококком и клинически подразделяется на гонобленнорею новорожденных, детей и взрослых.
Новорожденные могут заразиться либо при прохождении через естественные родовые пути больной гонореей матери, либо через предметы ухода за малышом.
Клинически гонобленнорея проявляется на 2-3-й день после рождения выраженным отеком век, резким покраснением конъюнктивы с обильным кровянистым отделяемым (цвета мясных помоев), которое через 3-4 дня, когда отек век уже уменьшается, приобретает гнойный характер.
Осложнением гонобленнореи является изъязвление роговицы, что может привести к образованию бельма, а при прободении роговицы — к проникновению инфекции в глубокие отделы глазного яблока и слепоте. В настоящее время такие серьезные осложнения встречаются сравнительно редко.

Гонорейный конъюнктивит новорожденных
Гонобленнорея взрослых протекает с выраженными общими симптомами: лихорадкой, поражением суставов и сердечно-сосудистой системы. У взрослых осложнения гонококкового конъюнктивита встречаются достаточно часто.
Дифтерийный конъюнктивит встречается редко — при несоблюдении режима противодифтерийной вакцинации и сопровождается выраженной интоксикацией, высокой температурой тела, увеличением лимфатических узлов и их болезненностью. Местные отличительные признаки дифтерийного конъюнктивита — серые пленчатые налеты на конъюнктиве век и глазного яблока. Их удаление болезненно и сопровождается кровоточивостью. Через 1-1,5 недели отделяемое становится гнойным, пораженные участки конъюнктивы отторгаются и в течении 1,5-2 недель заживают рубцом. При этом возможно образование спаек между глазным яблоком и внутренней поверхностью век.
Возбудитель герпетического конъюнктивита — вирус простого герпеса. Чаще всего герпетический конъюнктивит бывает односторонним и отличается длительным течением. Выделяют три его формы — катаральную, фолликулярную и фолликулярно-язвенную; при первой воспаление выражено слабо, сопровождается появлением пузырьков на краях век и слизистым или слизисто-гнойным отделяемым, в последнем случае образуются эрозии и язвы.
Аденовирусный конъюнктивит вызывается аденовирусами и сопровождается лихорадкой и фарингитом. Аллергические и аутоиммунные конъюнктивиты развиваются при повышенной чувствительности организма к самым разнообразным веществам.
Лекарственный конъюнктивит возникает при длительном местном лечении антибиотиками, анестезирующими препаратами и является частным случаем аллергических конъюнктивитов.
Лечение
При остром инфекционном конъюнктивите назначают антимикробные препараты: 30%-ный раствор сульфацилнатрия, растворы антибиотиков, раствор «…»а в разведении 1 : 5000, 2-4%-ный раствор борной кислоты, 3%-ный раствор колларгола. В первый день болезни капли закапывают в конъюнктивальный мешок через каждый час, в последующие 3-4 дня — 5-6 раз в день. При остром конъюнктивите нельзя накладывать на пораженный глаз стерильную повязку, чтобы не вызвать застой гнойного отделяемого. Профилактика острого конъюнктивита заключается в соблюдении правил личной гигиены.
Более подробно о лечении, профилактике и восстановлении зрения Вы можете узнать здесь.
Лечение гонококковых конъюнктивитов включает использование сульфаниламидных препаратов и антибиотиков широкого спектра действия внутрь и внутримышечно, частые промывания глаз слабым раствором калия перманганата с закапыванием альбуцида. На ночь за веки закладывают мазь, содержащую антибиотики или сульфаниламиды. Лечение проводят до полного выздоровления, которое должно быть подтверждено бактериологически. Прогноз при своевременном и адекватном лечении благоприятный.
У новорожденных проводят обязательную профилактику гонобленнореи — сразу после рождения трижды в течении часа закапывают в каждый глаз 30%-ный раствор сульфацил-натрия.
Лечение дифтерийного конъюнктивита осуществляется в инфекционном отделении с использованием противодифтерийной сыворотки и антибиотиков или альбуцида и 1%-ной тетрациклиновой мази местно.
Лечение вирусных конъюнктивитов включает в себя местное применение антивирусных препаратов (0,1-1,2%-ный раствор оксолина, 0,25%-ная оксолиновая мазь), специфической противовирусной иммунотерапии (гамма-глобулин) и общеукрепляющих средств (витамины).
Лечение аллергических и лекарственных конъюнктивитов требует немедленной отмены препаратов, вызвавших такую реакцию, и применения десенсибилизирующих и антигистаминных препаратов внутрь, а также глюкокортикостероидов местно (глазные капли и мази).
Источник
 Бактериальные конъюнктивиты являются наиболее распространенной формой инфекционных поражений глазной поверхности. Весьма часто клиническая картина отягощается сочетанием бактериального конъюнктивита с синдромом «сухого глаза», блефароконъюнктивитом.
Бактериальные конъюнктивиты являются наиболее распространенной формой инфекционных поражений глазной поверхности. Весьма часто клиническая картина отягощается сочетанием бактериального конъюнктивита с синдромом «сухого глаза», блефароконъюнктивитом.
Этиология
Заражение бактериальным конъюнктивитом происходит обычно в результате прямого контакта с зараженным отделяемым.
Бактериальный конъюнктивит обычно вызывается Staphylococcus aureus, Streptococcus pneumoniae, Haemophilus influenzae, Moraxella, атипичные микобактерии или менее часто Chlamydia trachomatis, Neisseria gonorrhoeae вызывает гонококковый конъюнктивит, который обычно является результатом полового контакта с лицом с урогенитальной инфекцией.
Офтальмия новорожденных — это конъюнктивит, который возникает у 20-40 % рожденных детей, прошедших через инфицированный родовой канал. Данное заболевание может быть связано с материнской гонококковой или хламидийной инфекцией.
Клиническая картина
Бактериальный конъюнктивит может протекать как в острой форме, так и хронической. Скорость развития острой формы и выраженность симптомов зависят, прежде всего, от возбудителя заболевания. При хронической форме до момента обращения к врачу может пройти несколько недель, а единственной жалобой будет незначительное покраснение и слипание глаз по утрам. При наиболее распространенной стафилококковой или стрептококковой инфекции развитие конъюнктивита происходит в течение 2-х — 4-х дней, а для развития кератоконъюнктивита или язвы роговицы необходимо не менее 7-и дней. На фоне правильно назначенной антибиотикотерапии улучшение состояния должно наступить с 3-го дня лечения.
При хроническом конъюнктивите все симптомы выражены не столь ярко, как при остром. Заболевание связано с активацией сапрофитов, находящихся в конъюнктивальной полости. Причиной тому служат местные факторы: некорригированные аномалии рефракции, нарушение оттока слезы, заболевания век, ошибки в лечении острого конъюнктивита, а также системные факторы: гиповитаминоз, заболевания ЖКТ и ротовой полости, воспаление придаточных пазух носа. Больные жалуются на зуд, жжение, чувство инородного тела, повышенную зрительную утомляемость. Все симптомы усиливаются к вечеру. Конъюнктива умеренно гиперемирована, разрыхлёна, по краю век можно увидеть корочки (засохшее отделяемое). Заболевание может протекать с длительными периодами улучшения состояния.
Бактериальный конъюнктивит имеет следующие симптомы:
- резкое покраснение конъюнктивы глаза,
- чувство песка, жжение
- отделяемое — от умеренного до сильно выраженного, преимущественно желтоватого или зеленоватого оттенка
- при пробуждении от сна веки часто склеиваются и их трудно открыть в результате экссудата, который скапливается за ночь
- боль — незначительная при конъюнктивите, выраженная при кератоконъюнктивите
- ухудшение зрения при кератоконъюнктивите
- обычно в воспалительный процесс вовлекаются два глаза, но не всегда одновременно
Единственным специфическим признаком, характерным для бактериального конъюнктивита, является гнойное или слизисто-гнойное отделяемое. Оно может быть как обильным, так и едва заметным на ресницах. Остальные симптомы малоспецифичны: гиперемия конъюнктивы, отек конъюнктивы (как правило, незначительный), часто — явления блефарита.
Веки покрыты коркой, отечны. Отделяемое изначально чаще всего бывает водянистым, напоминая вирусный конъюнктивит, но в течение около 1 дня становится слизисто-гнойным. В нижнем своде можно обнаружить слизь в виде нитей. Наиболее выраженная гиперемия — в своде и меньше — у лимба. Тарзальная конъюнктива бархатистая, красная, с умеренными сосочковыми изменениями. Нередко встречаются поверхностная эпителиопатия и эпителиальные эрозии, которые зачастую безопасны.
Конъюнктива век и глазного яблока интенсивно гиперемирована и отечна. Обычно отсутствуют петехиальные субконъюнктивальные кровоизлияния, хемоз, отек век и увеличенные предушные лимфатические узлы.
Для развития кератоконъюнктивита, как правило, необходимо определенное условие в виде микротравматизации роговицы на фоне ношения контактных линз, синдрома «сухого глаза», длительного блефароконъюнктивита, продолжительного использования кортикостероидов, состояния после офтальмохирургии и других факторов.
Пневмококковый конъюнктивит
Возбудитель – Streptococcus pneumoniae. Заражение происходит контактно-бытовым путём. Инкубационный период составляет 1– 2 дня.
Клиническая картина. Заболевание начинается остро, поражаются оба глаза (поочередно). Отмечается выраженная конъюнктивальная инъекция, отёк переходной складки, на конъюнктиве век и сводов появляются геморрагии и нежные белесовато-серые плёнки, которые легко удаляются влажным тампоном, конъюнктива под ними не кровоточит. Воспалительный процесс может распространяться на роговицу, и развивается поверхностный краевой кератит.
Дифтерийный конъюнктивит
Дифтерия – острое инфекционное заболевание, характеризующееся фибринозным воспалением в области входных ворот инфекции. Возбудитель дифтерии – Corynebacterium diphtheriae (палочка Клебса–Лёффлера), источник инфекции – больной человек или бактерионоситель. Путь передачи – воздушно-капельный. Чаще болеют дети 2-10 лет. Дифтерия глаза относится к редким формам и, как правило, сочетается с дифтерией верхних дыхательных путей.
Дифтерийный конъюнктивит клинически проявляется тремя формами: дифтеритической, крупозной и катаральной.
- Дифтеритическая форма (6% случаев дифтерии слизистой глаза) является самой тяжёлой. В начале заболевания характеризуется резким отёком и уплотнением век, по мере течения заболевания веки становятся мягче и появляется обильное слизисто-гнойное отделяемое. Характерно появление плёнок грязно-серого цвета на слизистой хряща век, переходных складок, глазного яблока, межрёберном пространстве и на коже век, плотно спаянных с подлежащей тканью. Их отделение сопровождается кровотечением. В исходе заболевания на слизистой оболочке образуются звёздчатые рубцы, в ряде случаев развивается симблефарон, заворот век, трихиаз. Самые серьезные осложнения – язва роговицы, панофтальмит с последующим сморщиванием глазного яблока.
- При крупозной форме (встречается в 80% случаев) воспалительные явления выражены слабее. Плёнки образуются на слизистой оболочке век, реже – переходных складок. Плёнки нежные, серовато-грязного цвета, легко снимаются, обнажая незначительно кровоточащую поверхность. На месте плёнок рубцы остаются лишь в редких случаях. Роговица, как правило, не поражается. Исход заболевания благоприятный.
- Катаральная форма является наиболее лёгкой формой дифтерийного конъюнктивита (14% случаев). Характеризуется отсутствием плёнок, гиперемией и отёком конъюнктивы разной интенсивности. Общие явления выражены незначительно.
Лечение
- Больные госпитализируются в инфекционную больницу.
- Внутримышечно вводят противодифтерийную сыворотку. Разовая доза при локальной форме составляет 10–20 тыс. ME (1000 МЕ/кг по Безредке).
- Системно применяют антибиотики в течение 5–8 дней: начинают терапию с в/м или в/в введения бензилпенициллина по 25– 50 тыс. ЕД/(кг·сут) в 4–6 приемов, затем постепенно переходят на феноксиметилпенициллин внутрь по 125–250 мг 4 раза в день за 1,5 ч до еды или эритромицина сукцинат внутрь по 125–500 мг 4 раза в день за 1 ч до еды.
- Конъюнктивальную полость промывают растворами антисептиков
- В конъюнктивальную полость каждые 2–3 ч закапывают растворы антибиотиков
- При поражении роговицы применяют ЛС, улучшающие её регенерацию
- При выраженных симптомах интоксикации в/в капельно вводят растворы плазмозамещаюших («Повидон + Натрия хлорид + Калия хлорид + Кальция хлорид + Магния хлорид + Натрия гидрокарбо- нат») по 200–400 мл или «Аскорбиновая кислота + Декстроза» (5% глюкоза в объёме 200–400 мл с аскорбиновой кислотой 2,0 г).
- Применяют витаминотерапию.
Гонококковый конъюнктивит
Гонорея – венерическое заболевание с преимущественным поражением слизистых оболочек мочеполовых органов, передаётся половым путём. Заболевание вызывается грамотрицательным диплококком Neisseria gonorrhoeae. Источник заражения – больной гонореей человек. Путь передачи в основном контактный. Гонорейный конъюнктивит может развиться у взрослых, страдающих гонореей мочеполовых путей, в результате заноса инфекции в конъюнктивальную полость, у лиц, находящихся в контакте с больными, при несоблюдении ими правил гигиены (прямой генитально-глазной контакт или передача гениталии – рука – глаз). Новорождённые инфицируются в основном в момент прохождения через родовые пути матери, болеющей гонореей. Крайне редко встречается метастатическое внутриутробное заражение.
Острый гнойный конъюнктивит характеризуется быстрым прогрессированием. Сначала поражается один глаз. Веки отёчные, отделяемое обильное, гнойное, конъюнктива резко гиперемирована, ярко-красная, раздражённая, собирается в выпячивающиеся складки. Нередко отмечается резкий отёк конъюнктивы склеры (хемоз). Кератит развивается в 15-40% случаев, сначала поверхностный, затем развивается язва роговицы, которая может привести к перфорации роговицы уже через 1–2 дня.
Гонобленнорея новорождённых. Конъюнктивит обычно развивается на 2–5-е сутки после рождения. Веки отёчные, плотные, синюшно-багрового цвета, их невозможно открыть для осмотра глаза. При надавливании на них из глазной щели изливается кровянисто-гнойное или густое жёлтое гнойное отделяемое. Конъюнктива резко гиперемирована, разрыхлена, легко кровоточит. Опасным осложнением гонобленнореи является поражение роговицы, которое проявляется сначала в виде инфильтрата, а затем быстро превращается в гнойную язву. Язва распространяется по поверхности роговицы и в глубину, нередко приводя к прободению с образованием в дальнейшем простого или сращённого бельма. Реже инфекция проникает внутрь глаза и вызывает развитие панофтальмита.
Острый эпидемический конъюнктивит
Возбудитель – Haemophilus influenzae биовар aegyptius (палочка Коха–Уикса). Заболевание передаётся контактным путём. Переносчиком являются мухи. Инкубационный период – от нескольких часов до 1-2 дней.
При осмотре виден выраженный отёк и гиперемия конъюнктивы глазного яблока и нижней переходной складки, в ней отмечаются полиморфные кровоизлияния; вследствие выраженного отёка, в просвете глазной щели конъюнктива глазного яблока выглядит в виде двух треугольников, обращённых основанием к лимбу. В первые дни отмечается скудное слизистое отделяемое, склеивающее ресницы, – больной не может открыть веки. Затем отделяемое становится обильным и гнойным (как при гонорейном конъюнктивите), иногда на конъюнктиве век появляются нежные легко снимающиеся плёнки (напоминающие дифтерию). В ряде случаев могут наблюдаться симптомы общей интоксикации, а у детей возможно распространение процесса на роговицу.
Конъюнктивит диплобациллярный (ангулярный)
Возбудитель – Moraxella lacunata (палочка Моракса–Аксенфельда). Заболевание передаётся контактно-бытовым путём. Инкубационный период – 4 дня. Характеризуется хроническим или подострым течением.
Больные предъявляют жалобы на сильный зуд, жжение и резь в глазах, частые болезненные моргания. Характерны гиперемия и отёк конъюнктивы, а также гиперемия и мацерация кожи в области углов глазной щели. Отмечается скудное отделяемое в виде тягучей слизи из конъюнктивальной полости, которое снижает зрение и скапливается в углах глазной щели, образуя восковидные корочки.
Диагностика
- Метод бактериоскопической диагностики. Микроскопия патологического материала является первым этапом микробиологического обследования больных с воспалительными заболеваниями глаз. Его задачей является раннее обнаружение возбудителя. Метод основывается на прямом выявлении микроорганизмов на слизистой оболочке глаза с помощью различных приемов микроскопии. Для этого используются различные красители (основные и кислые). Способы окрашивания препаратов бывают простые (ориентировочные) и сложные (дифференциальные).
- Культуральный метод (микробиологическое исследование). Материал для исследования берут с помощью стерильных ватных тампонов, одноразовых и многоразовых микробиологических петель и сразу же высеивают на питательные среды. В течение трех часов материал передают в бактериологическую лабораторию.
Выделение и идентификация микроорганизмов от больных с инфекционно-воспалительными поражениями глаз. Определение антибиотикочувствительности. Для выделения патогенных и условно-патогенных микроорганизмов наиболее часто в офтальмологической практике применяют жидкую питательную среду — тиогликолиевый бульон, а из плотных питательных сред — кровяной агар, желточно-солевой агар, шоколадный агар и агар Сабуро.
Наиболее частым методом определения антибиотикочувствительности возбудителей заболеваний является диск-диффузионный метод с использованием стандартных дисков, содержащих в них определенное количество антибиотика в мкг. Для определения антибиотикочувствительности за рубежом используют Е-тест, представляющий собой пластиковую полоску с нанесенным градиентом концентрации антибиотика. Этот метод основан на диффузии антибиотиков в агар. Современные лаборатории все чаще оснащаются автоматизированными системами для идентификации и определения антибиотикочувствительности микроорганизмов с использованием готовых тест-систем.
Лечение
1-й этап.
С первого визита до 7-го дня заболевания.
- Специфическое: любой из местных антибиотиков широкого спектра действия:
- группа аминогликозидов: Тобрамицин (Тобрекс — 4 раза в день, Тобрекс 2Х — 2 раза в день), Гентамицин — 4 раза в день;
- группа фторхинолонов: Моксифлоксацин (Вигамокс), Ципрофлоксацин (Ципромед), Левофлоксацин (Офтаквикс), Офлоксацин (Флоксал), Ломефлоксацин (Лофокс) — 3-4 раза в день;
- комбинированный антибиотик: Колбиоцин (Колистиметат Na + Тетрациклин + Хлорамфеникол) — 4 раза в день;
- антисептики: Мирамистин (Окомистин), пиклоксидина гидрохлорид (Витабакт) — 4-5 раз в день.
- Противовоспалительное:
- При уверенности в бактериальной этиологии конъюнктивита — кортикостероиды: Дексаметазон (Максидекс, Дексапос, Офтан-Дексаметазон), Десонид (Пренацид) — 2-3 раза в день;
- При неуточненном дифференциальном диагнозе или явлениях кератита — НПВС: Диклофенак натрия (Дикло-Ф, Диклофенак-лонг), Индометацин (Индоколлир) — 3 раза в день.
Для оптимизации терапии в данных случаях можно использовать комбинированные препараты — антибиотик + кортикостероид (Тобрадекс, Декса-Гентамицин, Макситрол, Ком-бинил-Дуо) — 4 раза в день.
При правильно установленном диагнозе и назначенном лечении улучшение должно наступить через 3 суток от начала лечения.
2-й этап.
С 7-го дня при наличии положительной динамики рекомендована отмена антибиотика, снижение противовоспалительной терапии и добавление препаратов искусственной слезы 3 раза в день в течение 1-го месяца для восстановления органов секреции слезных компонентов, пострадавших во время острого периода воспаления.
Замечания по принципам антибактериальной терапии.
Тенденции последних лет способствуют тому, что все большую распространенность получают представители последних поколений фторхинолонов. Преимущества использования этого класса препаратов особенно очевидны на примере представителя 4 поколения фторхинолонов — моксифлоксацина (Вигамокс). В отличие от предыдущих поколений, моксифлоксацин одновременно ингибирует оба фермента, участвующих в репликации микробных клеток (ДНК-гираза, топоизомераза IV), благодаря чему вероятность развития резистентности при его использовании снижается.
Моксифлоксацин является антибиотиком широкого спектра действия, эффективным в отношении большинства возбудителей глазных инфекций (включая Chlamydia trachomatis), и поэтому может быть рекомендован для широкого использования при эмпирической терапии глазной инфекции, когда определение чувствительности возбудителя к антимикробному средству невозможно. Немаловажен и тот факт, что, на сегодняшний день, моксифлоксацин эффективен в отношении резистентных к другим фторхинолонам микроорганизмов.
Но современные взгляды на антибиотикотерапию с превалированием фторхинолонов не снижают роль аминогликозидов. Так, при формировании резистентности к препарату одной группы смена антибиотика происходит не в пределах группы, а на другую группу.
Тобрамицин является представителем наиболее современной группы аминогликозидов из применяемых в офтальмологии. Препараты на основе тобрамицина перекрывают спектр наиболее вероятных возбудителей глазных инфекций, в том числе активны в отношении Pseudomonas aeruginosa. И благодаря тому, что тобрамицин практически не используется в системной практике вероятность развития к нему резистентности минимальна, что подтверждается рядом исследований. На Российском рынке существует препарат на основе тобрамицина (Тобрекс 2Х), который сочетает в себе высокую клиническую эффективность тобрамицина с возможностью применять всего два раза в сутки.
Исход заболевания
В случаях острого конъюнктивита — благоприятный, наступает в течение 1-й — 2-х недель. В случаях хронического требует продолжения лечения сопутствующей патологии — синдрома «сухого глаза», блефароконъюнктивита, системной инфекции.
Источник


