Кистозный отек центральной сетчатки
Макулярный отек сетчатки — это синдром, характеризующийся отеком центральной части сетчатки глаза (макулы), что вызывает нарушение центрального зрения. Диаметр макулы относительно небольшой и составляет примерно 5 мм, однако, именно эта часть сетчатки характеризуется скоплением клеток, обладающих светочувствительной функцией, – фоторецепторов, и формирует центральное предметное зрение. Скопление жидкости в центральной зоне сетчатки, и получило название макулярный отек глаза или отек макулы.

Почему развивается отек макулы?
Макулярный отек сетчатки глаза не классифицируется как отдельная нозология, а является симптомом, который возникает при следующих глазных заболеваниях:
- Тромбоз центральной вены сетчатки и ее ветвей.
- Диабетическая ретинопатия, как глазное осложнение сахарного диабета.
- Последствия офтальмологических операций (в частности, после осложненного удаления катаракты).
- Воспаления сосудистой оболочки глаза (увеиты).
- Посттравматические изменения вследствие ранения и тупой травмы органа зрения.
- Отслойка сетчатки.
- Доброкачественные и злокачественные внутриглазные новообразования.
- Глаукома.
- Воздействие токсических веществ.
Кроме того, отек макулярной области сетчатки может возникать при различных не офтальмологических заболеваниях: инфекционные болезни (ВИЧ, токсоплазмоз, туберкулез); атеросклероз; ревматизм; патология почек; артериальная гипертензия; заболевания головного мозга (менингит, травмы головы); болезни крови; аллергические реакции.
Образование отека макулы имеет различные механизмы, которые зависят от основной причины заболевания.
Диабетический макулярный отек развивается вследствие поражения сосудов сетчатки глаза, что вызывает изменение проницаемости капилляров, пропотевание и застой жидкости в макулярной области.

При окклюзии центральной вены сетчатки кистозный макулярный отек развивается по причине нарушения венозного оттока, вследствие чего жидкость проникает в околососудистую область и накапливается в центральной зоне сетчатки.
При посттравматических и воспалительных поражениях сетчатки возникают витреоретинальные сращения (соединительнотканные мембраны, соединяющие стекловидное тело с сетчаткой). Вследствие этого стекловидное тело оказывает тракционное (тянущее) воздействие на сетчатку, таким образом, вызывая отек макулы, а иногда и отслоение или разрыв сетчатки.
 |
| Тракционный макулярный отек сетчатки |
Механизм послеоперационного отека макулы (синдрома Ирвина-Гасса) до конца не изучен. Вероятнее всего, он также вызван формированием витреомакулярных тракций. Из всех офтальмологических операций макулярный отек глаза чаще всего возникает после удаления катаракты. По статистике чаще макулярным отеком осложняется операция экстракапсулярной экстракции (в 6,7% случаев) в сравнении с операцией факоэмульсификации.
Симптомы макулярного отека сетчатки глаза
Клиника макулярного отека обусловлена накоплением жидкости непосредственно в слоях макулы, что вызывает следующие нарушения зрения:
- нечеткое, смазанное изображение преимущественно в центральной зрительной области;
- эффект визуальной деформации прямых линий;
- изображение в ряде случаев может приобретать розоватый цвет;
- повышенная фоточувствительность, болезненное восприятие яркого света, вплоть до формирования фотофобии;
- в некоторых случаях наблюдается циркадность ухудшения остроты зрения (циклично, в зависимости от времени суток).
 |
| Симптомы отека макулы |
При неосложненном течении макулярного отека глаза абсолютной потери зрения чаще всего не происходит, но восстанавливается зрение достаточно медленно – от двух месяцев до года. Хронический отек макулы, сохраняющийся более 6 мес., характеризуется необратимым повреждением зрительных рецепторов сетчатки с последующим их замещением фиброзной тканью и необратимым снижением центрального зрения. Это доказывает актуальность ранней верификации диагноза и необходимость полноценного лечения данной патологии.
Классификация отека макулы
В зависимости от причины, вызвавшей отек макулярной зоны, патогенеза развития и клинических проявлений выделяют следующие виды макулярного отека сетчатки глаза:
Диабетический макулярный отек
Диабетический макулярный отек – это отек, формирующийся в результате осложненного течения сахарного диабета и развития диабетической ретинопатии, при этом в зависимости от площади поражения различают две формы:
- Фокальный – отек не распространяется на макулярную зону и занимает по площади менее 2-х диаметров диска зрительного нерва (ДЗН).
- Диффузный занимает более двух диаметров ДЗН и захватывает центральную область сетчатки. Такой отек макулы имеет более неблагоприятное течение, поскольку вызывает дегенеративные процессы с последующим развитием дистрофии сетчатки, стойкими и значительными нарушениями зрительной функции.
Диабетический отек макулы развивается в результате длительного течения сахарного диабета, осложненного диабетической ретинопатией. Механизм его формирования заключается в поражении мелких сосудов сетчатки, выработки эндотелиальных факторов роста. Нарушается проницаемость капилляров, часть плазмы проникает из сосудистого русла в сетчатку, таким образом, вызывая отек макулы. При фокальном отеке основную играет роль развитие микроаневризм сосудов сетчатки. При диффузном диабетическом макулярном отеке происходит поражение всей капиллярной сети сетчатки, расширение капилляров, истончение сосудистой стенки, нарушение проницаемости кровеносных сосудов. Стойкая гипергликемия при отсутствии адекватной коррекции вызывает утолщение и поражение мембраны капилляров, высвобождение свободных радикалов. В итоге это приводит к необратимым изменениям вплоть до гибели фоторецепторов. Наличие и степень отека макулы зависит от давности наличия сахарного диабета, степени коррекции гликемии, типа сахарного диабета, наличия сопутствующих заболеваний (тяжелая артериальная гипертензия, дислипопротеинемия, гипоальбуминемия).
Кистозный макулярный отек
Кистозный макулярный отек (КМО) – это формирование в сетчатке микрополостей (микрокист), заполненных жидкостью. Кистозный макулярный отек объединяет виды макулярного отека, вызванные различными заболеваниями, но имеющие общий патогенетический механизм – в сетчатке происходит накопление транссудата, вызванное изменением целостности гематоофтальмического барьера. В результате этих патологических процессов нарушается соотношение осмотического давления в сетчатке и сосудистой оболочке глаза, что в сочетании с образованием витреоретинальных тракций провоцирует выработку воспалительных факторов (фактор роста эндотелия, а также фактор роста тромбоцитов) и образование избыточного количества жидкости в макулярной области. Если кистозный макулярный отек существует непродолжительное время, то вероятность последующего восстановления высокая. Такой вариант считается относительно безопасным для глаз. При длительном течении кистозного макулярного отека существует риск слияния мелких кистозных образований в крупные кисты, что может привести к ламеллярному разрыву в центральной ямке сетчатки и необратимым нарушениям центрального зрения.
 |
| Кистозный макулярный отек |
Отек макулы при влажной дистрофии сетчатки
Данный вид макулярного отека связан с возрастными изменениями и возникает у людей в возрасте старше 40 лет при развитии возрастной макулярной дегенерации. «Влажная» (или экссудативная) форма возрастной макулярной дегенерации составляет около 10-20% от всех случаев. В основе патогенетического механизма формирования отека макулы лежит образование новых сосудов, которые, врастая под сетчатку, формируют субретинальную неоваскулярную мембрану. Сквозь нее в макулярную область сетчатки начинает пропотевать жидкость, вызывая последующий ее отек. Это в дальнейшем может привести к локальной отслойке сетчатки, субретинальному кровоизлиянию, гибели фоторецепторов, безвозвратному снижению зрения вплоть до слепоты. Возрастная макулярная дегенерация может прогрессировать с различной скоростью у разных пациентов. Однако, при раннем выявлении развития субретинальной неоваскулярной мембраны и проведении своевременного лечения можно добиться стойкой ремиссии и восстановить зрение.
 |
| Макулярный отек глаза при влажной форме макулодистрофии |
Диагностика макулярного отека
Отек макулы глаза является серьезной патологией, сопровождающейся утратой центрального зрения и потенциально приводящее к полной слепоте. Своевременное выявление заболевания на ранних стадиях помогает не только сохранить, но и восстановить зрение. Основные диагностические методы выявления заболевания включают как стандартные методы офтальмологического обследования, так и специализированные исследования:
- Офтальмоскопия позволит выявить выраженный отек сетчатки по характерной картине глазного дна. Однако, небольшой, локальный отек макулярной области иногда визуально не определяется, но его можно заподозрить по комплексу дополнительных косвенных признаков.
- Тест Амслера используется для выявления метаморфопсий и скотом.
- Оптическая когерентная томография (ОКТ) признана золотым диагностическим стандартом, позволяет оценить структурные изменения сетчатки, а также ее толщину и объем.
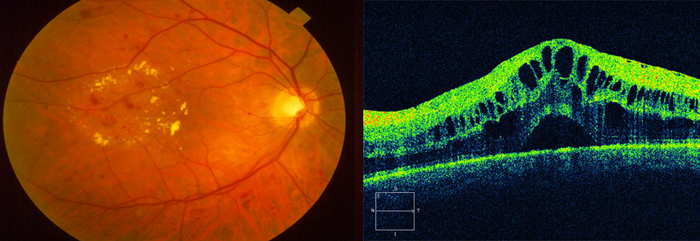 | |
| Осмотр глазного дна | Томография сетчатки |
- Гейдельбергская ретинальная томография (HRT) верифицирует отек макулярной области и измеряет толщину сетчатой оболочки в центральных отделах.
- Флюоресцентная ангиография (ФАГ) глазного дна позволяет выявить участки ишемии сетчатки, сосудистые нарушения, в особенности при окклюзии центральной вены.
Диагностический алгоритм определяется врачом индивидуально для каждого конкретного пациента и зависит от типа макулярного отека и наличия сопутствующих офтальмологических заболеваний.
Лечение макулярного отека
Выбор варианта лечения макулярного отека сетчатки глаза различается при разных видах отека, а также может варьировать в зависимости от причин и давности заболевания. Выделяют три основных варианта лечения макулярного отека глаза: консервативное, лазерное и хирургическое.
При диабетическом макулярном отеке самым действенным способом лечения является метод лазерной коагуляции. Лазерное лечение диабетического макулярного отека заключается в коагуляции измененных сосудов и централизации кровотока. Таким образом, купируется отек и предотвращается дальнейшее развитие заболевания. Лечение диабетического макулярного отека также включает интравитреальное введение лекарственных препаратов (кеналог). При пролиферативной диабетической ретинопатии интравитреально может вводиться anti-VEGF, что позволяет улучшить состояние сосудов сетчатки.
Лечение кистозного макулярного отека включает применение системных и местных нестероидных противовоспалительных препаратов, интравитреальное введение пролонгированных глюкокортикостероидов (Озурдекс) и ингибиторов эндотелиальных факторов роста. С целью оптимизации кровообращения в центральной области может также применяться лазерная коагуляция сетчатки.
При экссудативной форме возрастной макулярной дегенерации основное лечение макулярного отека глаза сводится к интравитреальным инъекциям ингибиторов эндотелиального фактора роста (Авастин, Луцентис, Афлиберцепт), что приводит к обратному развитию вновь образованных сосудов, а также восстановлению капиллярной сети и нормализации кровообращения в сетчатке.
Хирургическое лечение макулярного отека является наиболее высокотехнологичным и эффективным методом, когда иные способы лечения либо проявили свою нерезультативность, либо приводят к незначительному или нестойкому улучшению состояния сетчатки в макулярной области и не сопровождаются стабилизацией или повышением зрительных функций.
Оперативное лечение диабетического и кистозного макулярного отека сетчатки глаза заключается в выполнении операции, которая называется витрэктомия. В условиях Клиники им. Святослава Федорова витрэктомия выполняется в формате 25-27G, когда диаметр рабочей части инструмента составляет менее 0,5 мм! Малоинвазивный характер операции позволяет проводить ее в условиях местного обезболивания, без использования общего наркоза и без госпитализации пациента в стационар клиники. В ходе витрэктомии производится иссечение стекловидного тела и удаление эпиретинальных мембран, оказывающих тракционное воздействие на сетчатку и поддерживающих диабетический и кистозный макулярный отек. Лечение отека макулярной области вследствие развития у пациента влажной формы макулярной дегенерации сопровождается удалением субретинально расположенных новообразованных сосудов, формирующих субретинальную неоваскулярную мембрану, являющуюся причиной макулярного отека.
Своевременно проведенное лазерное или хирургическое лечение макулярного отека существенно оптимизирует результаты лечения и значимо влияет на прогноз заболевания. Кроме того, прогноз зависит от этиологии, давности заболевания, наличия сопутствующей патологии, степени выраженности отека и наличия осложнений. Самый благоприятный прогноз отмечают при послеоперационном отеке макулярной области с полным восстановлением зрения и купированием отека за несколько месяцев. Неблагоприятный прогноз для зрительной функции может быть при осложненных формах отека, при формировании дистрофических изменений, разрывов сетчатки, гибели фоторецепторов. Такие патологические процессы могут привести к необратимому нарушению зрительной функции вплоть до полной слепоты.
Микрохирургия глаза. Клиника им. Святослава Федорова оснащена новейшей аппаратурой, которая позволяет провести детальную диагностику и качественное высокотехнологичное лечение с минимальными рисками и максимальным зрительным результатом. Задачей пациента остается лишь следить за своим здоровьем и зрением, и вовремя обратиться к специалисту при наличии тревожных симптомов.
Источник

Описание
Кистозный отек макулярной области (КОМ) — накопление жидкости в толще центральной области сетчатки, частая причина снижения центрального зрения, нередко снижающая зрение после длительно существующих воспалительных заболеваний или после хирургического вмешательства на глазу.
Анамнестические признаки заболевания
Кистозный отек макулярной области — следствие основного глазного иди системного заболевания или их комбинации. Чаще же всего он выявляется при следующих состояниях:
- В послеоперационном периоде после экстракции катаракты
- При диабетической ретинопатии
- При экссудативной форме сенильной макулолатии
- При окклюзии центральной вены сетчатки или ее ветви
- После процедур пломбирования и т. п+, создающих деформации склеры
- При хронических увеитах, в том числе плоской части цилиарного тела
- При сосудистых заболеваниях и коллагенозах
- При афакической глаукоме с применением препаратов адреналина
- При опухолях сосудистой оболочки (меланома, гемангиома)
- При локальной отслойке сетчатки при пролиферирующей форме диабета
- При пигментном ретините
- При наличии преретинальных мембран
- При хроническом применении некоторых лекарственных препаратов
- При токсических поражениях глаз
- При перимакулярной телеангиэктазии сосудов сетчатки.
Для объяснения возникновения кистозного отека при таком разнообразии состояний глаз последовательно были предложены два механизма возникновения отека: воспалительный и гипоксический. Однако ни один из этих механизмов до сих нор не был безоговорочно принят по следующим причинам.
Воспалительная теория способна объяснить случаи отека, связанные с хирургической травмой, деформациями склеры и хроническими увеитами, а гипоксический механизм окклюзии, благодаря известной трофической связи хориокапиллярного слоя с внешними слоями сетчатки, удовлетворительно объясняет состояния, связанные с первичной патологией сосудов. Не исключено, что в каждом конкретном случае кистозного отека сетчатки эти два механизма переплетаются, что в какой-то мере подтверждается однообразием наблюдаемой клинической картины поражения, независимо от причин, ее вызвавших.
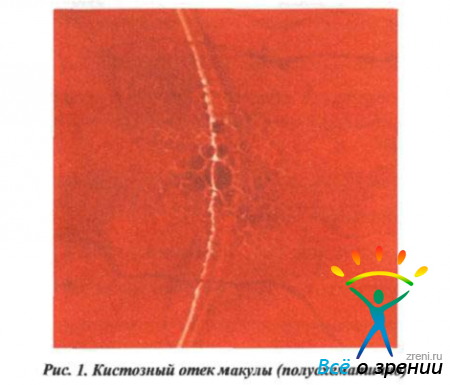
Пигментный ретинит и перимакулярные телеангиэктазии также вызывают нарушение или шунтирование сетчаточного кровотока. Опухоли хориоидеи создают множественные окклюзии капилляров сетчатки с вторичной гипертрофией эндотелиальных клеток сосудов. Вслед за этими явлениями наступает отек или формирование кист, вследствие расширения внеклеточных пространств серозными экссудатами, ограничивающимися пределами внутреннего плексиформного и внутреннего ядерного слоев.
Однако чаще всего кистозный отек оказывается следствием операции удаления катаракты, особенно интракапсулярного метода. Полагают, что хирургическая травма переднего отдела глаза либо стимулирует синтез и выделение простагландинов, либо препятствует дезактивации простагландинов и выведению их за пределы глаза. По данным разных исследователей, после интракапсулярного удаления катаракты КОМ встречается в 40%-60% случаев. Экстракапсулярная экстракция катаракты приводит к КОМ примерно в 10% случаев.
Косвенное доказательство правильности предположения о роли простаглаидинов дает клинический опыт последних лет. При использовании для лечения глаукомы простагландинов, подобных латанопросту, обнаружилось учащение случаев кистозного макулярного отека и переднего увеита.
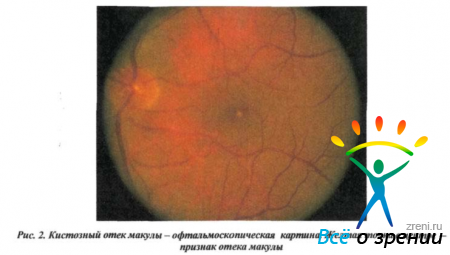
Недавние исследования показали, что макулярный отек, передний увеит или оба эти заболевания одновременно обнаруживается у 15% пациентов, применяющих такие лекарственные препараты. Свой вклад в развитие КОМ может внести также положение интраокулярной линзы в глазу. Имплантация линз со зрачковой фиксацией — больший фактор риска, по сравнению с имплантацией передпекамерной линзы. Самый низкий процент развития КОМ наблюдается при имплантации интраокулярных линз в заднюю камеру и капсульный мешок.
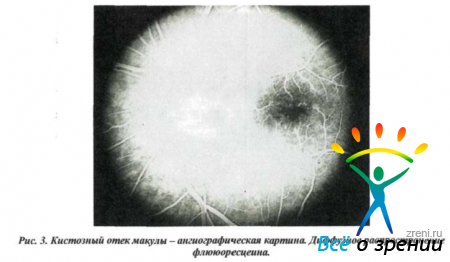
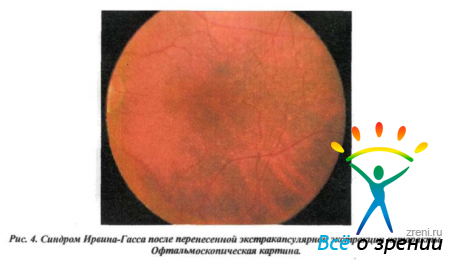
Правда, в большинстве случаев макулярный отек через 3-6 месяцев проходит без дополнительных лечебных мер, однако при разрушении передней гиалоидной мембраны стекловидного тела или ущемлении волокон стекловидного тела в корнеосклеральной ране состояние может оказаться хроническим.
Очень часто настоящие масштабы поражения проясняются только после ангиографического обследования, поскольку остающиеся прозрачными отслоившаяся сетчатка и субретинальная жидкость не обнаруживают своих границ.
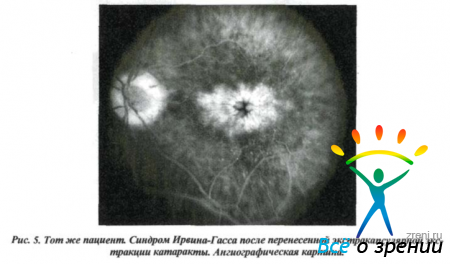
Диабетическая ретинопатия занимает второе место по частоте среди первичных патологий, ведущих к развитию КОМ. Это осложнение нередко отмечается у взрослых диабетиков старше 30 лет, продолжительность болезни у которых превышает 10 лет, Сопутствие течению диабета артериальной гипертензии или атеросклероза делают КОМ еще более вероятным осложнением диабетической ретинопатии.
Вопрос о роли световых поражений в возникновении кистозного отека поднимался многими врачами-юшницистами. Свет коаксиального осветителя операционного микроскопа, попадающий на сетчатку заднего отдела афакического глаза, создает скотому, наблюдающуюся в течение первой недели после операции. Свет, проводимый внутрь глаза к сетчатке с помощью волоконнооптических осветителей в течение операции задней витрзктомии также по своим энергетическим характеристикам способен вызвать поражение сетчатки, И хотя до сих пор остается неясным, насколько важную роль играет облучение сетчатки в ходе операции в появлении послеоперационного кистозного отека, разумнее принимать меры для уменьшения количества света, проникающего в глаз. Технические средства для этого уже давно вводятся фирмами-изготовителями в состав осветительных приборов.
Лечение и профилактика
Применение противовоспалительных средств, как оказалось, уменьшает число случаев развития, выраженность и длительность существования макулярного отека, независимо от того, что явилось его причиной — хирургическая травма или системное заболевание.
В настоящее время известен перечень антипростагландинов — нестероидных и стероидных противовоспалительных средств, с помощью которых достигают хороших результатов. Наиболее повторяемыми оказались результаты лечения при использовании одного из следующих препаратов:
- Фенопрофен (налфон) 60 мг каждые 4-6 часов
- Ибупрофен (бруфен) 400 мг каждые 4-6 часов
- Преднизон 20 мг (по 1 габл, 4 раза) в день в течение 1 недели, снижая дозу до 40 мг/неделю в течение 2 недель, затем поддерживая дозу 20 мг/неделю в течение 2-3 недель.
Имеется сообщение об излечении хронического КОМ при гипербарической оксигенации — вдыхании кислорода при давлении 2 атмосферы в течение 1 часа дна раза в день* Отмечают значительное снижение выраженности отека сетчатки и повышение остроты зрения от 0,2 до 0,8-1,0. Полезный эффект такого лечения объясняют сужением капилляров, питающих макулярную область, под влиянием кислорода. При этом повышается плотность клеток эндотелиального слоя, стимулируется образование колла ге ново го слоя, изолирующего места утечек.
Местное лечение
Уменьшение степени кистозного отека макулярной области может быть достигнуто применением глазных форм противовоспалительных препаратов, таких как:
- Глазные водные или масляные капли 1% индомегацина — по 1 капле 3-4 раза в лень, Это средство можно назначить и профилактически за 1 день до операции экстракции катаракты и 3-4 раз в день после операции в течение 4-6 недель.
- Глазные капли 0,5% триметамина кетолорака — по 1 капле 4 раза в день.
- Глазные капли 0,1% диклофенака — по 1 капле до 4 раз в день.
- Глазные капли 1% преднизолона ацетата — по 1 капле 4 раза в день,
- Субтеноновая или ретробульбарная инъекция 40 мг триамсинолона.
При применении глазных капель важно указать пациенту сразу после закапывания закрыть веки и не открывать глаза в течение 10-15 секунд после инстилляции капель. Весьма полезно создать небольшое давление на внутренний угол глазной щели — для предотвращения оттока лекарства по слезным путям в носоглотку.
У большей части пациентов наступает выздоровление с повышением остроты зрения в течение 1-2 недель от начала интенсивной терапии кортикостероидами; некоторые исследования показали, что единственная ретробульбарная инъекция кортикостероида оказалась столь же эффективна, как три двухнедельных курса субтеноновых инъекций того же препарата. Острота зрения при выздоровлении в двух таких сравниваемых группах оказалась весьма близка. Разумеется, как и во всех случаях применения кортикостероидов, остается необходимостью периодический контроль внутриглазного давления.
Доказана полезность дополнения коргикостероидной терапии ингибиторами карбоангидразы, например, диакарбом (диамоксом). Этот препарат способствует оттоку жидкости через пигментный эпителий сетчатки в сосудистую оболочку. В ходе специально проведенного ангиографического исследования при хроническом увейте было отмечено статистически достоверное уменьшение отека сетчатки под влиянием диакарба, хотя оно и не всегда сопровождалось повышением остроты зрения.
Выло также обнаружено, что у больных с пигментным ретинитом пероральный прием диакарба уменьшает отек сетчатки и повышает остроту зрения. Обнаружение этого факта вызвало естественный вопрос — уместно ли местное применение глазных капель ингибитора карбоангидразы, например, дорзоламида гидрохлорида, для повышение эффективности лечения пигментного ретинита. Проведенные ангиографические исследования обнаружили, что местное применение дорзоламида улучшает состояние сетчатки, однако при этом не было достигнуто повышение остроты зрения, Пероральный же прием диакарба оказался эффективным как в отношении улучшении состояния сетчатки, так и в повышении остроты зрения.
При пероральном приеме противовоспалительных препаратов нередко наблюдаются побочные реакции. Чаще всего побочные реакции проявляются в виде желудочно-кишечных расстройств (диспепсии, анорексии, тошноты и рвоты, запора, метеоризма), головной боли, сонливости, головокружения, тремора, кожной сыпи, шума в ушах, неустойчивости позы тела.
Для уменьшения вероятности и степени выраженности побочных эффектов эти препараты следует принимать за 30 минут до приема пищи. Кроме того, побочные эффекты, возникающие при пероральном приеме диакарба, можно значительно уменьшить, одновременно назначив пероральный прием пищевой соды — натрия бикарбоната (по 1 г три раза в день).
Кортикостероиды в пероральной форме нельзя назначать пациентам, страдающим язвенной болезнью или остеопорозом. Прежде чем приступить к курсу субконъюнктивальных, ретробульбарных или субтеноновых инъекций кортикостероидов, следует местным применением препарата убедиться в отсутствии неблагоприятных реакций на стероиды (прежде всего, острой глазной гипертензии). Следует помнить, что после инъекции препарат оказывает свое действие на глаз в течение месяца и прекратить его действие невозможно.
Лазерное лечение
Вопрос применения лазерного лечения при кистозном отеке макулярной области необходимо рассматривать, прежде всего, с позиции возможного влияния на непосредственную причину его возникновения. Так, при диабетической макудопатии, окклюзии ветви или самой центральной вены сетчатки основные усилия должны быть приложены к поиску места или мест утечки жидкости из сосудов. Срок существования отека и степень потери остроты зрения являются второстепенными доводами в пользу лазерного лечения, хотя некоторые авторы и полагают, что падение остроты зрения до 0,2 и ниже уже является основанием для применения лазеров в коагулирующем режиме. Следует все же помнить, что безусловную пользу лазерное лечение может принести только при нахождении и прицельной блокировке участков сосудов, допускающих утечку. Кроме того, нельзя сбрасывать со счетов и возможность применения лазерных устройств в режиме субпорогового излучения, стимулирующего фагоцитоз отмирающих сегментов сенсорного эпителия клетками пигментного эпителия.
Нередко встречаются исследования, посвященные вопросу выбора типа лазера. Вот один из примеров. Сравнивались диодный инфракрасный лазер (длина волны излучения 810 нм) и аргоновый зеленый лазер (длина волны излучения 514 нм). Обе установки сравнивались в ходе лечения диабетической ретинопатии с диссеминированными отеками макулярной области. Лечебной процедурой было создание коагуляционной «сетки» на сетчатке. Авторы не ответили никаких различий в эффекте действия двух лазерных установок — ни в конечной остроте зрения, ни в конечном состоянии сетчатки, ни в числе дополнительных сеансов лечения, проведенных в течение годичного срока наблюдения. Единственным фактором, существенно влияющим на итоги лечения, был признан срок существования системного заболевания — диабета, независимо от типа используемого для лечения лазера.
Вряд ли можно считать выводы подобных исследований окончательными. Прежде всего, непонятно, почему в качестве процедуры выбрана именно «сетка» — та процедура, адекватность которой применительно к разным стадиям диабетической ретинопатии весьма сомнительна, а исходя из приведенных выводов, «стаж» заболевания у пациентов группы был различным. Преимущества и недостатки лазеров сказываются при решении точно определенных задач, а не в большем или меньшем удобстве применения или тепловом эффекте, и, как выше уже было указано, вряд ли какой-то лазер с неизменяемой длиной волны излучения может оказаться универсальным для всех случаев и отделов сетчатки.
Поэтому достаточным основанием для проведения лазерфогокоагуляции при кистозном отеке сетчатки можно признать возможность соблюдения таких условий:
- Обнаружение и документальное подтверждение наличия точки или точек просачивания жидкости из сосудов сетчатки.
- Локализация и «привязка» точек просачивания к ориентирам, видимым на сетчатке при офтальмоскопии или офтальмоскопии с помощью контактной линзы,
- Техническая возможность блокировки точек просачивания данным хирургом и имеющимся лазерным устройством без ущерба для функционально значимых участков макулярной области.
К лечению методом панретинальной фотокоагуляции сетчатки при кистозном отеке макулы вследствие окклюзии центральной вены сетчатки приходится прибегнуть в одном из двух обнаруженных обстоятельств:
- Если на диске зрительного нерва или в других отделах сетчатки отмечено образование новых сосудов.
- Если на ангиограмме обнаружены признаки блокирования перфузии периферической сетчатки.
Если же КОМ после окклюзии центральной вены сетчатки протекает без образования новых сосудов, а острота зрения пациента в сроки более двух месяцев от начала заболевания оказывается 0,2 и ниже, производится коагуляция сетчатки в виде решетки с постоянным «шагом» коагулятов, равным 5-6 диаметрам отдельного коагулята.
При лечении кистозного отека макулярной области иногда приходится решать вопрос о целесообразности хирургического лечения. Такой вопрос особенно актуален в тех случаях, когда КОМ обнаруживается в послеоперационном периоде после полостной операции на глазу. Тогда основная цель хирургического лечения состоит в том, чтобы восстановить нормальные анатомические взаимоотношения в переднем сегменте глаза, удалив все обнаруженные патологические сращения стекловидного тела. При афакии с ущемлением стекловидного тела в ране без наличия интраокулярной линзы, рекомендуется проведение передней витрэктомии через лимбальный доступ или плоскую часть цилиарного тела, что в 75% случаев приносит эффект, выражающийся в улучшении состояния глаза и зрительных функций. Однако поскольку хирургическое вмешательство само может привести к серьезным осложнениям, к нему следует прибегать, только убедившись в безрезультатности других методов лечения.
Полезность витрэктомии через плоскую часть цилиарного тела при случаях, устойчивых к лечению псевдофакического кистозного отека, была подтверждена разными авторами анализом исходов операций на глазах со спайками стекловидного тела и структур передней камеры. Итогом операций оказалось значительное повышение остроты зрения (в среднем на 0,4-0,5) после лечения.
Витрэктомия через плоскую часть цилиарного тела оказалась неэффективной в той части случаев хронического кистозного отека, который развился после неосложненной экстра капсулярной экстракции и имплантации интраокулярной линзы в капсульный мешок. Кроме тога, операция витрэктомии может проводиться только в случаях воспаления плоской части цилиарного тела или хронического течения увеита, и после того, как менее инвазивные подходы к лечению будут сочтены несостоятельными по своим результатам.
Прежде чем будет принято решение о проведении витрэктомии, может быть предпринята криотерапия плоской части цилиарного тела, как альтернативный способ лечения при неуспехе системного и местного лечения хронического увеита. Осторожность в переходе к хирургическому лечению диктуется тем, что возможные осложнения любой операции, могут оказаться очень серьезными.
Однако, рассматривая вопрос хирургического лечения кистозного отека макулы, следует учитывать и взвешивать не только вероятность возможных послеоперационных осложнений. Техническое обеспечение офтальмохирургии за последние годы было улучшено, и не в малой степени. Благодаря применению компьютерной техники и других продуктов современных технологий, многие хирургические вмешательства приобрели новый уровень безопасности. Это дает основания полагать, что там, где раньше мы были вправе ожидать серьезных послеоперационных осложнений, фатальные изменения переднего отрезка глаза и дислокации стекловидного тела ныне будут отсутствовать, что позволяет с большей уверенностью в благополучии глаза и зрения прибегать в лечении к инвазивным методикам.
—
Статья из книги: Макула. Методы лечения, основные поражения, лазерное лечение, слабовидение (клинический очерк) | Скицюк С.В., Присташ И.В.
Источник

