Какой нерв иннервирует роговицу
Роговица
– передняя прозрачная часть фиброзной
капсулы глаза, является главной
преломляющей средой его оптического
аппарата. На долю роговицы приходиться
большая часть, до 70%, преломляющей силы
оптического аппарата глаза – около
40-45 диоптрий.
Р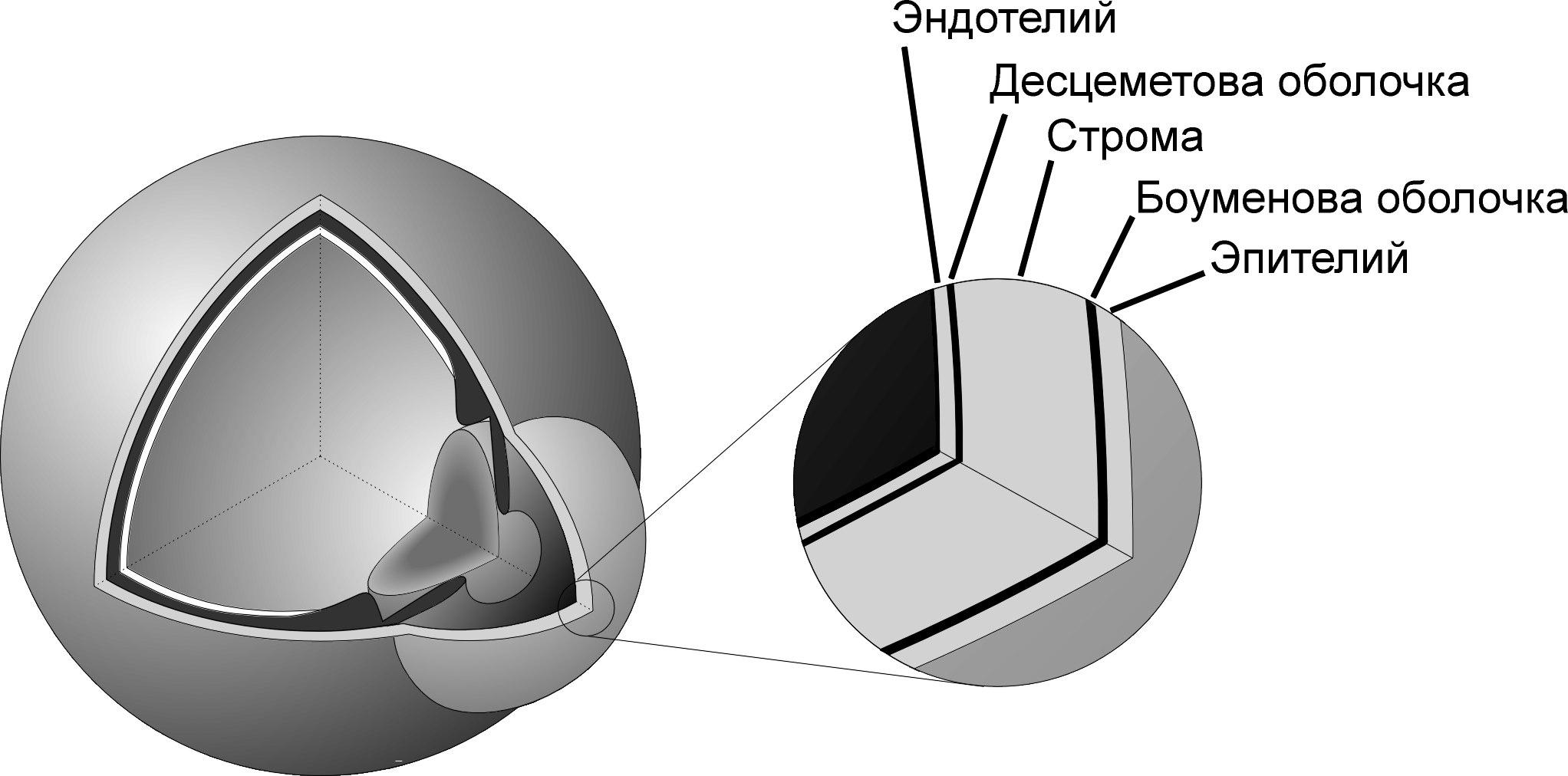 оговица
оговица
имеет вид удлиненной вогнуто‑выпуклой
линзы и характеризуется оптической
гомогенностью высокой степени и
прозрачностью. Прозрачность роговой
оболочки зависит от правильного
расположения ее структурных элементов,
их одинакового показателя преломления
и отсутствия ороговения ее эпителия.
Поверхность роговицы гладкая, блестящая,
зеркальная. По форме нормальная роговица
не является сферичной, а представляет
собой прозрачный, тонкостенный купол
с постепенным увеличением радиуса
кривизны передней поверхности при
движении от центра до лимба. При отсутствии
роговичного астигматизма сферичным
можно считать только небольшой участок
поверхности в центре роговой оболочки.
Средний радиус кривизны роговицы –
7,5-7,8 мм (Hovding G. A., 1983), возможны вариации
в пределах от 6,2 до 8,2 мм, что в основном
согласуется с видом и величиной
клинической рефракции (Ивашина А. И.,
1989). Следует отметить, что преломляющая
сила роговицы обратно пропорциональна
радиусу кривизны ее. Толщина нормальной
роговицы в центре составляет 0,52-0,55 мм,
возрастая к периферии до 0,63-0,76 мм (Брикман
И. В. с соавт., 1989; Коростелева Н. Ф. С
соавт., 1992; Martola, Laum, 1968; Weekers J. F., 1982; Hovding
G. A., 1983). В нижних отделах роговица немного
тоньше, чем в верхних. Отек роговицы
приводит к уплощению роговицы и увеличению
ее толщины до 2-3 мм.
Рост
роговицы осуществляется за счет
растягивания и истончения собственной
ткани, поэтому толщина центральной
части уменьшается с возрастом с 1,5 до
0,5-0,6 мм, а по периферии с 2 до 0,7-0,8 мм. С
возрастом происходит и некоторое
уплощение роговицы. Горизонтальный
диаметр роговицы составляет 11-12 мм
(Румянцева А. Ф., 1957; Барбель И. Э., 1960;
Синельников Р. Д., 1968) и вертикальный в
пределах 10,5-11 мм (Rohen J., 1958). Горизонтальный
диаметр роговицы у новорожденного
составляет в среднем 9,9 мм, с пятилетнего
возраста как и у взрослого – 11 мм.
Вертикальный диаметр роговицы у
новорожденного – 9 мм.
М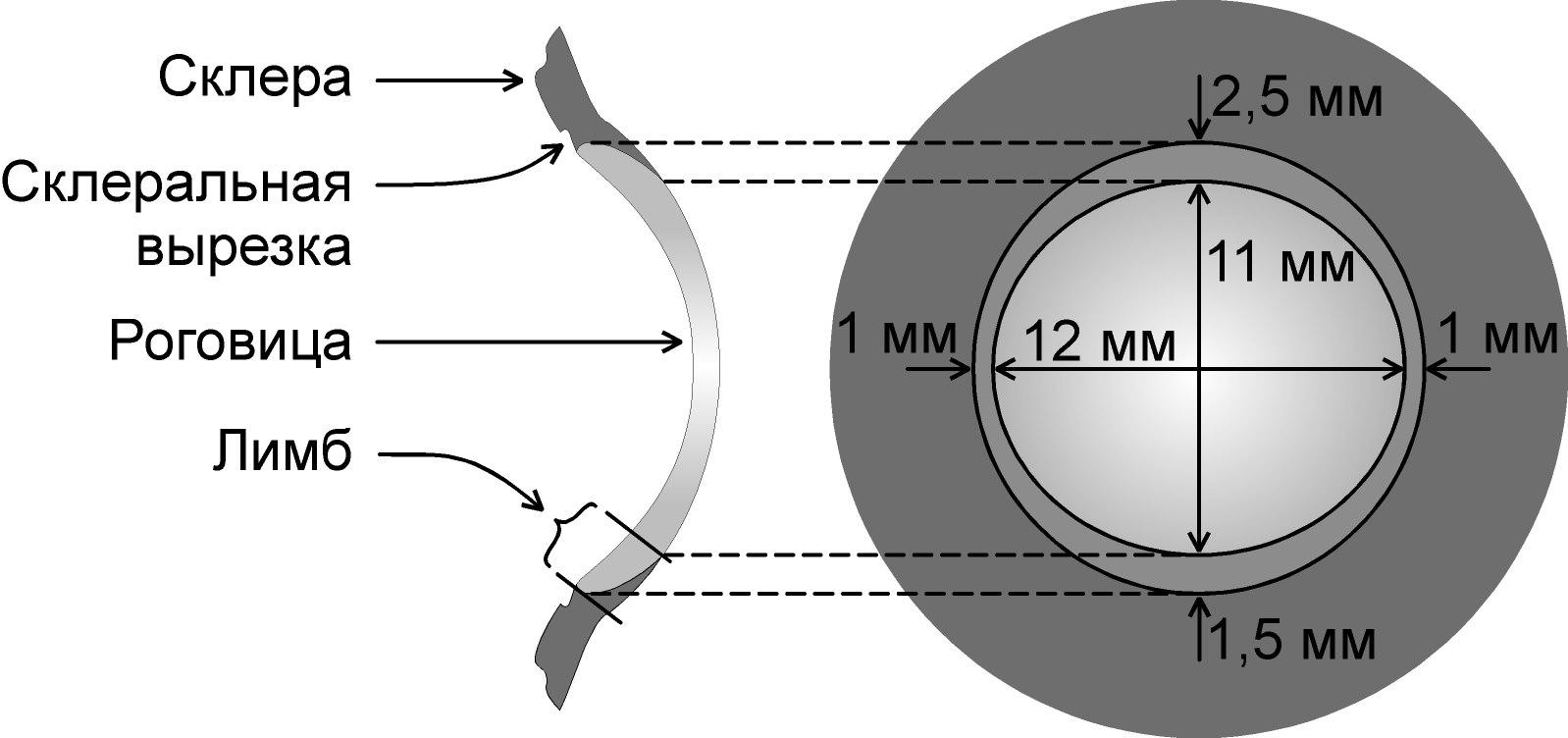 есто
есто
перехода роговицы в склеру называется
лимбом. В передних слоях лимба непрозрачная
склера надвигается на роговицу, в
глубоких же слоях, наоборот, прозрачная
роговица отстоит дальше кзади
приблизительно на 1-2 мм (роговица
вставлена в «оправу» как часовое стекло).
Гистологически граница лимба проходит
косо, по линии соединения окончаний
боуменовой и десцеметовой оболочек.
Лимб существенно отличается от роговицы
отсутствием вышеназванных оболочек и
наличием краевой сосудистой капиллярной
сети. На наружной поверхности лимба
находится маловыраженная бороздка
sulcus cornea externus, заполненная субконъюнктивальной
тканью. Изнутри ей соответствует
внутренняя склеральная бороздка (sulcus
sclerae internus), между краями которой переброшена
трабекулярная лента. По окружности лимб
имеет неодинаковую ширину. Сверху и
снизу он несколько шире и может достигать
2,5 мм.
Гистологически
роговица состоит из пяти слоев. Эти слои
принято рассматривать во взаимосвязи
трех анатомически и функционально
объединенных комплексов, состоящих из
клеток и внеклеточного вещества: эпителия
и боуменовой мембраны, кератоцитов и
межуточного стромального вещества,
эндотелия и десцеметовой мембраны:
1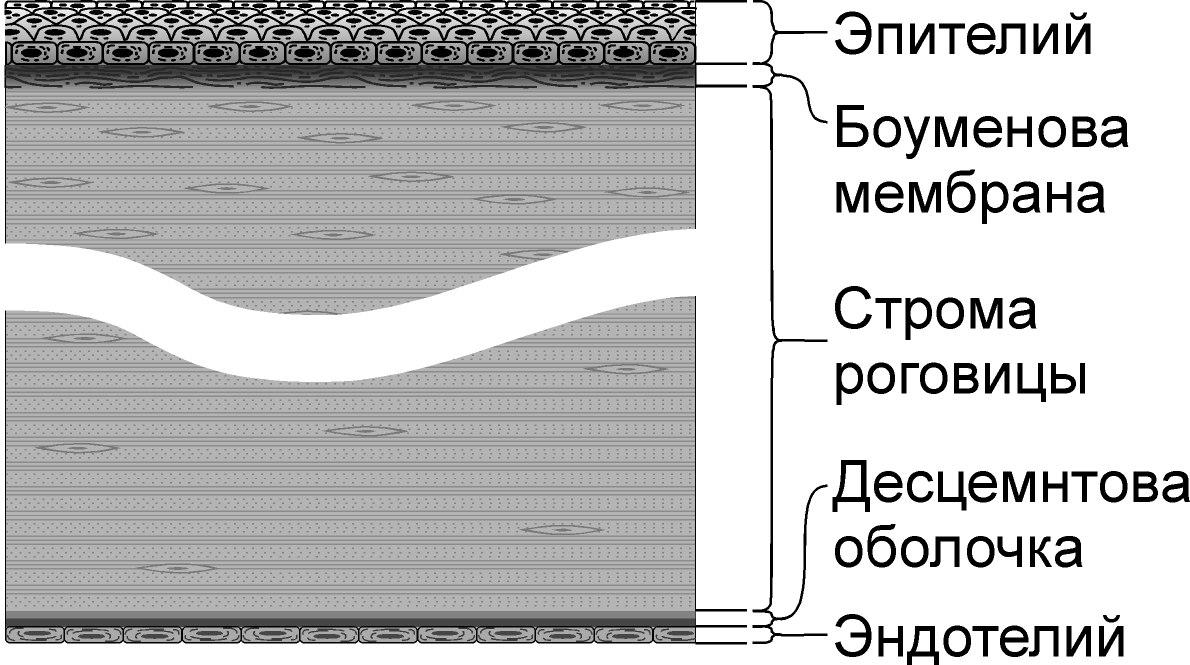 )
)
многослойный полиморфный передний
эпителий составляет 10-20% толщины роговицы,
и защищает ее от вредных физико-химических
воздействий. Эпителий роговицы без
резких границ переходит в эпителий
конъюнктивы и обладает высокой
регенерационной способностью. Даже при
тотальной деэпителизации он
восстанавливается в течение 1-3 дней. В
центральной части роговицы слой эпителия
немного тоньше, чем на периферии.
Эпителиальные клетки располагаются в
5-6 слоев и соединяются межклеточными
мостиками (щелевидные контакты), которые
могут наблюдаться во время биомикроскопии
при отеке эпителия. Передние слои
эпителия состоят из многогранных плоских
неороговевающих клеток. Самый внутренний
– базальный (герминативный, зародышевый)
– слой кубических клеток, обладающих
высокой митотической активностью,
располагается на боуменовой оболочке,
но связь этих клеток с передней пограничной
пластинкой не прочна и при патологических
условиях или неосторожных манипуляциях
легко возникает отслойка и слущивание
эпителия. Постоянное восполнение
убывающего количества слущивающихся
эпителиоцитов происходит вследствие
размножения наименее дифференцированных
базальных и отчасти шиповатых клеток,
занимающих промежуточные слои между
базальными и поверхностными клетками.
Базальные клеточные элементы проникают
внутрь эпителиального слоя, продвигаясь
вдоль сплетения базальных эпителиальных
нервных клеток (Auran J. D. et al., 1995).
2)
боуменова мембрана (передняя пограничная
пластинка, стекловидная мембрана) –
бесструктурная однородная пограничная
мембрана, являющаяся модифицированной
гиалинизированной частью стромы, с
трудом от нее дифференцирующейся.
Состоит из неупорядоченно ориентированных
тонких коллагеновых и ретикулярных
волокон (Jacobsen I. E. et al., 1984). Наружная часть
пограничной пластинки является базальной
мембраной роговичного эпителия. Толщина
передней пограничной пластинки составляет
6-10 мкм. По направлению к периферии
роговицы боуменова мембрана истончается
и оканчивается в 1 мм от края роговицы.
После повреждения не регенерирует и в
связи с этим замещается рубцом.
3)
собственное вещество роговицы, строма
– толщина стромы в центре достигает
приблизительно 500 мкм и занимает 9/10 всей
толщины роговицы. Строма сформирована
из тонких гомогенных пластинок, числом
около 200-250, располагающихся строго
параллельно поверхности роговицы, и
фиксированных клеток роговицы (роговичные
тельца — кератоциты), которые представляют
собой дифференцированные фиброциты,
обладающие фибробластической способностью
к синтезу и секреции коллагена и
гликозаминогликанов. Кроме роговичных
клеток, в роговице встречаются в небольшом
количестве блуждающие клетки типа
фибробластов и лимфоидные элементы,
которые играют защитную роль при
повреждениях стромы (Vantrappen L. et al., 1985).
Стромальные
пластины образованы коллагеновой
тканью, состоящей из множества тонких
коллагеновых фибрилл (количеством
приблизительно 1000 в каждой и толщиной
от 2 до 5 нм), соединенных между собой
межуточной субстанцией, показатель
преломления которой одинаков с таковым
фибрилл. Межуточное вещество роговицы
содержит дефинитивный коллаген
мезенхимального происхождения,
кератосульфат, кислые высокогидрофильные
мукополисахариды (гликозаминогликаны).
Вода в роговице составляет до 75%. При
повышении содержания воды до 86% развивается
отек роговицы (Архангельский В. Н., 1969).
В задних слоях стромы обнаруживаются
многочисленные эластические волокна,
идущие вдоль роговичных пластин.
Структура роговицы в центральных отделах
и на периферии, в поверхностных и глубоких
слоях ее стромы различна (Багров С. Н.,
1975, Binder P. S., 1980). При более слабой плотности
коллагенового поля в передней 1/4 стромы
обнаруживается большее количество
кератоцитов и активных форм кератобластов.
В 25 лет плотность упаковки фибрилл 47,9
в мм2, поперечных сшивок мало,
развито межуточное вещество. С возрастом
отмечается изменение плотности упаковки
коллагеновых волокон во всех регионах
стромы, как в поверхностных, так и в
глубоких слоях, например в возрасте 60
лет плотность упаковки составляет 63 в
мм2с большим количеством поперечных
сшивок (Федоров С. Н. с соавт., 1988, Hamada R.
et al, 1972).
Х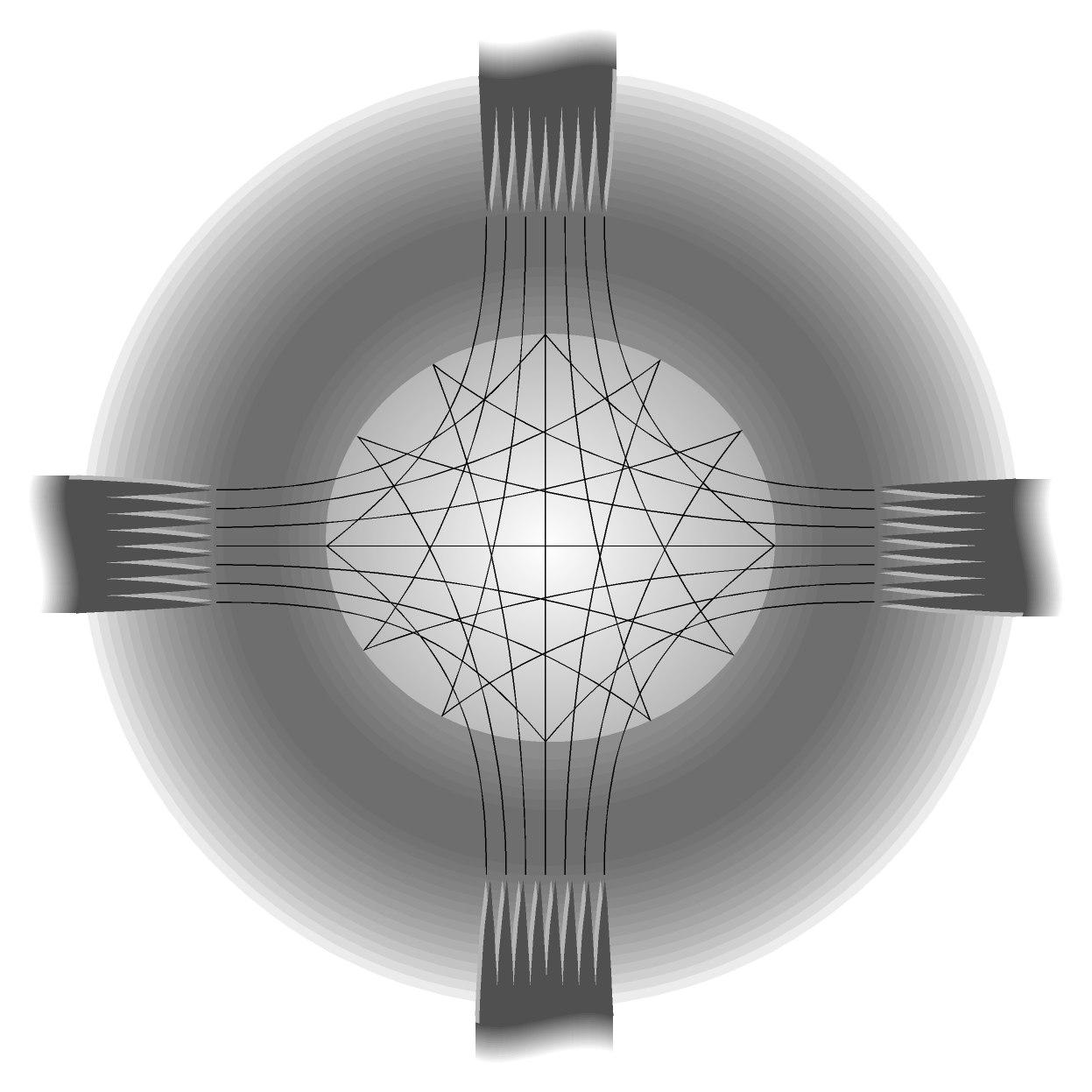 од
од
коллагеновых пучков стромы роговицы
ориентирован крестообразно, пучки как
бы исходят из тех волокон склеры, которые
тянутся к лимбу от мест прикрепления
прямых мышц глаза. Из этого следует, что
именно в меридианах 3, 6, 9 и 12 часов
параллельные лимбу разрезы склонны к
зиянию более всего. Polack (1961) указывает
на наличие в средних слоях на периферии
роговицы множества циркулярных волокон,
которые он обозначил как связку. Роль
связки заключается, по-видимому, в
сохранении постоянной кривизны роговицы,
т.е. ее постоянной оптической силы.
В
норме в строме роговицы не существует
элементов для физиологической или
репаративной регенерации. Роговичные
клетки, образуя синтиций, располагающийся
между роговичными пластинами, не
подвергаются делению. Возможность
длительного существования их, с
сохранением жизнедеятельности, вероятно,
связана с внутриклеточной регенерацией.
Дефекты собственного вещества роговицы
восстанавливаются за счет пролиферации
клеток, содержащихся в роговице, но уже
по типу обычной (непрозрачной),
соединительной ткани.
Разногласия
по поводу источников фибробластов,
которые принимают участие в репаративных
процессах стромы роговицы отражены в
трех концепциях. Приверженцы первой
концепции считают, что роговичная ткань
образуется только роговичными клетками,
представляющими собой высокодифференцированные
элементы (Войно-Ясенецикий В. В., 1969;
Hanna C., O’Brien J., 1961). Другие исследователи
полагают, что заживление поврежденной
стромы осуществляется за счет клеток
воспалительной реакции (Marguardt R., Melching
H., 1964). Сторонники третьей концепции
указывают на возможность участия в
репаративных процессах как стромальных
клеток, так и клеток, которые мигрируют
в роговицу из окружающих тканей (Багров
С. Н., 1980; Weimer V. Z., 1958). Кроме того, строение
рубцовой роговицы может быть усложнено
проникновением в роговицу обычной
соединительной ткани и кровеносных
сосудов из лимба (Polack F. M., 1963).
4)
десцеметова оболочка, или задняя
пограничная мембрана, стекловидная
пластинка – очень плотная эластичная
мембрана, которая ограничивает собственное
вещество роговицы с внутренней стороны,
фибриллы ее построены из коллагена IV
типа и гликопротеинов, включая фибронектин.
Десцеметова оболочка является производным
корнеального эндотелия и его базальной
мембраной (Jakus M. A. 1956, 1961; Kaye G. J., 1956; Johnson
D. H. et al., 1982). В среднем толщина ее составляет
20-30 мкм и с возрастом увеличивается
почти в 5 раз.
Десцеметова
оболочка является гомогенной, но состоит
из двух слоев:
а)
наружный – эластический
б)
внутренний – кутикулярный – представляет
собой базальную мембрану роговичного
эндотелия
Десцеметова
оболочка обладает резистентностью к
инфекции, химическим реагентам. В норме
находится в напряженном состоянии, при
нарушении целостности закручивается
кнутри, в сторону передней камеры. На
периферии она чуть утолщена (у взрослых
и пожилых людей) и может образовывать
вместе с эндотелием округлые бородавчатые
тельца Гассаль-Генле (Bourne W. M. et al., 1982;
Tanishima T., 1984; Inaba K. et al., 1985). У лимба десцеметова
мембрана резко истончается и заканчивается
в зоне переднего пограничного кольца
Швальбе, которая соответствует передней
границе фильтрующих участков угла
передней камеры Поскольку основание
передней камеры имеет форму почти
правильного круга, то и переднее
пограничное кольцо Швальбе и край задней
пограничной пластинки являются тоже
почти правильными окружностями диаметром
около 12 мм. Лишь по линии горизонтального
меридиана видимый по поверхности диаметр
прозрачной роговицы соответствует ее
поперечнику и в самых глубоких слоях.
В вертикальном меридиане периферия
десцеметовой оболочки оказывается
прикрытой как бы вползающей в роговицу
склерой. Вопрос о способности десцеметовой
оболочки к регенерации остается
дискутабельным. По некоторым данным,
десцеметова оболочка постоянно
обновляется фибриллами, продуцирующимися
задним эпителием роговицы (Bourne W. M. et
al., 1982; Johnson D. H. et al., 1982). Со стороны передней
камеры десцеметова оболочка покрыта
5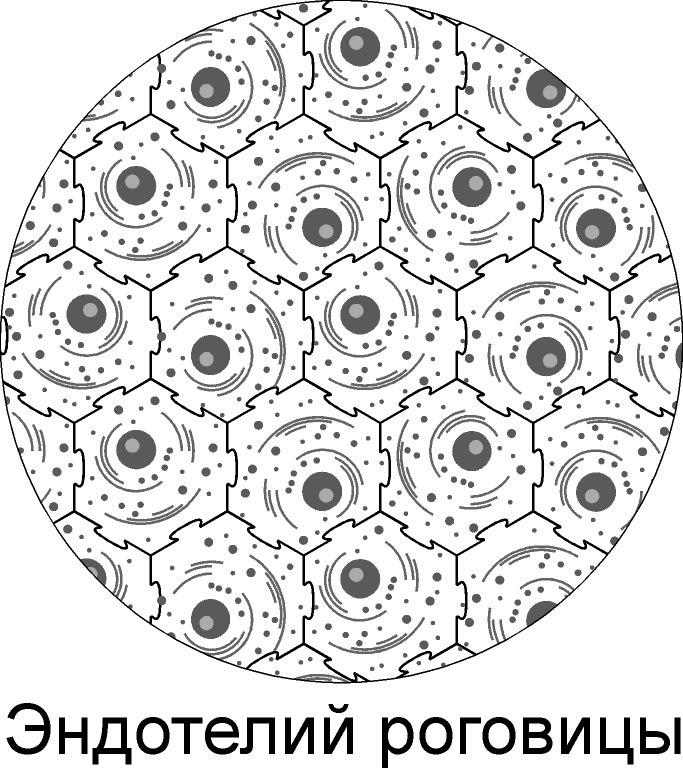 )
)
эндотелием (задний эпителий роговицы),
который предохраняет строму от
непосредственного воздействия влаги
передней камеры. Эндотелиальный барьер
в 220 раз более резистентен к току жидкости,
чем роговичная строма, которая при
разрушении барьера быстро оводняется.
В то же время эндотелий приблизительно
в 3,5 раза более проницаем для воды, чем
роговичный эпителий. Задний эпителий
роговицы выполняет барьерную и насосную
(активный ионный транспорт воды из
стромы во влагу передней камеры) функции.
Нарушение насосной функции эндотелия
вызывает отек роговицы, однако при
сохранении барьерной функции скорость
отека незначительна (от 15 до 40 мкм/ч).
Разрушение эндотелиального покрова
вызывает быстрое набухание роговицы
со скоростью более 127 мкм/ч (Брикман И.
В. с соавт., 1989). Существует мнение, что
эндотелий роговицы принимает также
участие в построении корнеосклеральной
мембраны, образуя эндотелиальный покров
каждого трабекулярного волокна.
У
человека с рождения имеется конечное
число клеток эндотелия, не обладающих
способностью к регенерации (Doughman D. F. et
al, 1976; Fujikawa L. S. et al., 1984). Эндотелиальный
покров состоит примерно из 1000000
гексагональных клеток, образующих
непрерывный монослой толщиной 4-6 мкм
(Buckley R. S., 1985). Средняя величина плотности
клеток эндотелия составляет 2200-2800
кл/мм2, с колебаниями от 1600 до 4000
кл/мм2(Shaw E. L. et al., 1978; Olsen T., 1979; Gliem
H. et al., 1985; Singh G. et al., 1985). Максимальная
плотность клеток заднего эпителия
роговицы отмечена у детей первых месяцев
жизни – 4200 кл/мм2. До 5-ти летнего
возраста происходит прогрессивное
снижение плотности, в среднем на 30%, за
счет перераспределения монослоя ЗЭР
на увеличивающуюся в диаметре роговицу
(Вильшанская О. Э., 1990; Laule A. et al., 1978; Murphy
C. et al., 1984). К 80 годам количество клеток
снижается до 500000, что значительно
повышает риск развития отечных кератопатий
после оперативных вмешательств!
В
нормальных условиях эндотелиальные
клетки приблизительно одинаковых
размеров, имеют площадь 250 мкм2.
Площадь одной клетки заднего эпителия
роговицы увеличивается от 20 до 80 лет
примерно в 2 раза, соответственно
уменьшению количества клеток (Laing R. A.
et al., 1976; Tanishima T., 1984; Gliem H. et al., 1985). Соединение
клеток в один непрерывный слой
обеспечивается плотными межклеточными
контактами. Непрерывность монослоя
тесно сопоставленных, метаболически
активных клеток роговичного эндотелия
является необходимым для поддержания
прозрачности и стабильной толщины
роговицы условием. «Критическая»
плотность клеток эндотелия, при которой
могут возникать начальные явления
декомпенсации, по разным данным,
составляет от 370 до 500 кл/мм2(Вильшанская О. Э., 1990).
В
обычных условиях, т.е. при физиологической
регенерации, в клетках эндотелия имеется
внутриклеточная регенерация или ее
преобладание. ЗЭР человека обладает
определенным митотическим потенциалом,
который однако, не реализуется в
репаративном ответе (Брикман И. В. с
соавт., 1989; Rao G. N. et al., 1980; Waring G. O. et al., 1982;
Enke P. et al., 1983;). При травме эндотелиальных
клеток у человека репаративная регенерация
происходит без пролиферации, путем
увеличения размеров и перемещения
окружающих клеток на зону дефекта (Sugar
J. et al., 1978; Waring G. O. et al., 1982). При этом
уменьшается плотность и изменяется
морфология клеток, что при значительной
потере может привести к декомпенсации
барьерной и насосной функции эндотелиального
монослоя (Mishima S., 1982; Waring G. O. et al., 1982).
Однако при выраженной травматизации
заднего эпителия он может проявить
значительную пролиферативную активность
и даже гиперрегенерацию, с образованием
многослойной волокнистой «эндотелиальной»
ткани (Войно-Ясенецкий В. В., Думброва
Н. Е., 1971; Пучковская Н. А., Войно-Ясенецкий
В. В., 1985; Renard G. et al., 1981). В этих условиях
эндотелий проявляет способность
образовывать коллагеновые фибриллы,
не свойственную ему в норме или при
обычной регенерации.
Роговица
не содержит сосудов, за исключением
поверхностных слоев лимба. Питание
роговицы осуществляется влагой передней
камеры, слезной жидкостью и краевой
петлистой сетью, которая образована
капиллярными концевыми ветвями,
образующими густое перилимбальное
(перикорнеальное) сплетение (Schütte E.,
1980; Buckley R. S., 1985). В образовании краевой
сети участвуют передние конъюнктивальные
сосуды, передние цилиарные артерии,
эписклеральные сосуды. Перилимбальная
сеть располагается в два слоя –
поверхностный и глубокий. В ней различают
3 зоны: зону палисадов, анастомозов и
терминальных аркад. Капилляры от
петлистой сети проникают в вещество
роговицы по ее периферии приблизительно
на 1 мм, и переходя в венулы, покидают
роговицу.
Роговица
богата нервами и является одной из самых
высокочувствительных тканей организма.
Чувствительная иннервация роговицы
осуществляется двумя длинными цилиарными
нервами, являющихся веточками
назоцилиарного нерва, отходящего от n.
ophthalmicus (I ветвь n. trigemini). Прободая склеру
в области выхода из глазного яблока
зрительного нерва, длинные цилиарные
нервы направляются в супрахориоидальном
пространстве к переднему отрезку глаза,
и входят в толщу склеры в 2-4 мм от лимба.
В толще фиброзной оболочки находится
перикорнеальное нервное сплетение,
образованное, главным образом, ветвями
длинных цилиарных нервов и, частично,
веточками коротких цилиарных нервов.
От этого сплетения и отходят нервы,
иннервирующие роговую оболочку.
Нервы,
входящие в строму роговой оболочки,
распространяются преимущественно в
передних 2/3 ее толщи. Количество нервных
окончаний особенно велико в поверхностных
слоях эпителия. В задней половине
роговицы наблюдаются лишь отдельные
тонкие нервные волокна. В роговицу
входит 60-80 нервных стволов того или
иного калибра. Те волокна, которые
окружены миелиновой оболочкой, теряют
ее на расстоянии 0,5-1 мм от лимба.
В
роговице различают несколько нервных
сплетений:
1)
на границе между передней и средней 1/3
стромы (претерминальное сплетение
Райзера),
2)
под боуменовой мембраной (терминальное
сплетение Райзера),
3)
субэпителиальное (базальное сплетение).
У
новорожденных чувствительность роговицы
снижена, и полностью формируется к 1-му
году жизни. Кроме чувствительных нервов
в роговице установлено наличие
симпатической иннервации, выполняющей
трофическую функцию.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Сегодня я расскажу про то, почему, когда вы наклоняете голову, глаз автоматически поворачивается на заданный угол с очень точной синхронизацией без потери объектов в фокусе. Ещё как мы, врачи, подключаем ток к нервам и «прозваниваем» цепь, чтобы понять, что всё работает. И про то, что будет, если участки этой цепи отрезать или повреждать.
Да простят меня коллеги-научники за упрощения и неканоническую терминологию.
Ну и ещё отвечаю на вопрос, когда удалять здоровый правый глаз, если у пациента серьёзная инфекция на левом.
Данные и управление
К глазу подключены две сети: двигательная и чувствительная. Чувствуете, как ненаучно звучит, да? Потому что называется всё это совсем иначе, но, по сути, именно так и работает. Как я уже говорила, сразу прошу прощения — меня интересует больше практика, потому что я врач, а не исследователь.
Чувствительная сеть передаёт данные (в том числе сам «видеопоток» с сетчатки и ощущения от прикосновений к глазу), а двигательная — сигналы управления. Эти сети связаны и имеют пересечения в виде рефлекторных дуг. Рефлекторные дуги (опять же упрощая) — это средства для исполнения каких-то простых программ без задействования более высоких в иерархии нервных узлов.
Когда вы трогаете горячее, то сначала отдёргиваете руку, потом думаете. Это сработала рефлекторная дуга от чувствительной системы руки (превышение порога по температуре) к двигательной (если вот этот «датчик» говорит о проблемах — сразу дёргай на себя!). Связки сделаны на ядрах нервов — узлах сети.
От чувствительной части тройничного нерва импульсы могут передаваться в лицевой нерв и спускаться по двигательным волокнам к мышцам. Без участия мозга, конечно.
Тройничный нерв иннервирует всё лицо и часть мягких тканей свода черепа, именно он на картинке сверху поста. В стволе мозга он начинается от двух ядер: чувствительного и двигательного. У него три основные чувствительные ветки (потому и тройничный). Первая ветка — спинка носа, лоб, верхнее веко и глазное яблоко. Вторая — гайморовы пазухи, зубы верхней челюсти. Третья — нижняя челюсть, кожа, дёсны.
На практике важно, что воспаления около или за глазом, в полости орбиты будут прочувствованы, данные собраны и донесены до узлов в верхней части иерархии — нервы собираются и идут в полость черепа и основание. Если ломается чувствительность — заметно будет по векам, что происходит, они как будто не свои, онемели. Если начинается невралгия — колет и болит всё лицо. Если в узле тройничного нерва поселился герпес, он может спуститься по веткам и высыпать на веки и крылья носа. Даже на роговицу, что кончается печально.
Потоки информации
Программа-рефлекс может быть, например, такая. Если в глаз попадает песчинка — по веткам этого тройничного нерва данные о боли или дискомфорте попадают в центр чувствительности (верхний узел сети). Там данные через нейронную сеть отдаются в ядро лицевого нерва в области ствола головного мозга. Создаётся команда, которая обеспечивает моргание и слезотечение. Если что-то идёт не так, то информация поднимается всё выше и выше, пока вы не примете сознательное усилие посмотреть в зеркало и вытащить попавшую ресницу из глаза руками. Если автоматика отказывает, надо думать. Эволюция к этому долго шла.
Лицевой нерв отвечает в первую очередь за движения (на основании мозга к нему присоединяется промежуточный нерв, отвечающий за вкусовые и секреторные функции). Он тоже удивительный во многом и очень хорошо продуманный. Например, сокращение мышц по одной из его веток (чтобы моргнуть из-за сухости в глазах, это происходит раз в 3–5 секунд) устроено так, что эти же мышцы заодно сдавливают железы в веках. Железы (мейбомиевые и Цейса) выбрасывают при этом сдавливании секрет, то есть небольшое количество липидной фракции слёзной плёнки. На расслаблении открывается слёзная точка (вход в слёзный мешок), по которому слеза уходит в нос (нижний его ход). Получается, что мышца постоянно качает слезу и отводит её, а нерв управляет этим насосом.
Для слёзной железы есть отдельная ветка (тот самый промежуточный нерв), входящий в состав рефлекторной дуги с чувствительными веточками тройничного нерва, идущими от слизистой носа. Поэтому если вы нюхаете перец, вместе с соплями пойдут слёзы. А лайфхак в том, что бить в нос не только больно, но ещё и обидно — даже здоровые мужики плачут. Не знаю, зачем вам это пригодится.
Теперь перейдём к интересностям. Посмотрите картинку. Пока по ней ничего не понять, но она пригодится дальше:
Двигательная иннервация — это не только открыть-закрыть глаза. Это ещё движения в стороны, повороты глаза вверх-вниз. Есть отдельный блоковый нерв, он идёт в полость орбиты глаза и там иннервирует верхнюю косую мышцу, она опускает и отводит глаз наружу. А отводящий нерв отводит глаз наружу: это самостоятельный нерв и отдельная мышца. Остальные 4 мышцы управления поворотами глаза управляются глазодвигательным нервом.
Если бы мы проектировали человека с нуля, наверное, надо было бы делать одну систему. Но начиная с рептилий что-то уже пошло не так, поэтому есть отдельные нервы, связанные очень обширной сетью рефлекторных дуг. Все положения глаза регулируются сознательно и бессознательно, и когда вы поворачиваете глаз, бессознательно задействуются сразу три разных пути для управления мышцами.
Сложное управление
Управляющие центры движений лежат уровнями выше. В лобной доле мозга (основание второй лобной извилины) находится центр сознательной координация взора, когда вы явно хотите повернуть глаз по результатам длительных размышлений.
Второй центр в затылочной доле — непроизвольные движения глаз. Когда вы наклоняете голову, глаз поворачивается сразу на нужный угол. Для этого ядро нерва «снимает» данные с вестибулярного аппарата и через рефлекторную дугу передаёт управляющий сигнал на поворот сразу нескольким мышцам обоих глаз.
У детей мы проверяем непроизвольные движения игрушками. Показываем яркую интересную игрушку, потом прячем и ведём из слепой зоны в поле зрения. Если ребёнок поворачивает за ней голову — всё в порядке, затылочные центры отработали.
Лобный центр имеет больший приоритет в сравнении с затылочным. Если мы достаточно внимательно смотрим на конкретный предмет, а рядом едет машина, то лобный центр запрещает отвлекаться на такое большое, быстрое и красивое, хотя это рефлекс. Поэтому самые внимательные суслики получают по голове бампером.
Есть ещё корковые центры, отвечающие за сложные состояния по чтению, распознаванию образов, оценку увиденного, зрительную память. Соединение между корой и ядрами соответствующих нервов проходит через таламус. Это скопление серого вещества, структура, в которой происходит обработка и интеграция практически всех сигналов, чтобы процесс шёл плавно и непрерывно. Очень сложное место в управлении.
Если пациенту вбили гвоздь в голову и попали в лобную долю (или началось воспаление, или недостаточная трофика, опухоли, сложное отравление — в общем, много причин повреждений), он не может посмотреть на какой-то предмет сознательно, появляются неконтролируемые стереотипные движения (и не только глаз, да, там ещё много других нарушений будет). Если в затылочную — сознательно может, вот только не понимает, что видит, или галлюцинирует.
Устойчивость нервной сети к повреждениям
Теперь про то, насколько быстр и точен бессознательный контроль. Чтобы посмотреть влево, вам необходимо задействовать оба нерва — глазодвигательный и отводящий, потому что один глаз надо привести к носу, второй отвести наружу. Соответственно, эти нервные волокна должны синхронизироваться. Когда такая связь разрывается (а оба нерва в порядке — нередкий случай при кровоизлиянии, травмах, рассеянном склерозе или инсульте), то сознательно создать движение «посмотреть на машину, едущую слева, обоими глазами» уже не выйдет, двигаться будет только один, а второй стоять на месте, появится раздражающее двоение. Потом уже пациент адаптируется, нейронная сеть начинает перераспределять функции, переоценивается информация в мозге — и может большее значение придаваться сигналу только с левого или правого глаза, а не сочетанию картинок.
По положению глаза легко определить, который из нервов пострадал, например, после ДТП или инсульта. Если глаз смотрит прямо в нос — это повреждение отводящего нерва. Если в нос по характерной диагонали — повреждение блокового. Повреждения глазодвигательного — это глаз смотрит наружу, вниз, прикрыт веком больше, чем здоровый, и болит. Лицевой — глаз сохнет и плохо или совсем не закрывается.
В коме у пациента почти ничего не работает из-за угнетения функции коры, подкорковых и стволовых структур. Она может быть внезапной или развиваться постепенно. По сохранности рефлексов можно оценивать глубину комы. Будут остаточные реакции, например, если дёрнуть пинцетом за глаз — будет лёгкое подрагивание века, а зрачки продолжают сужаться на свет.
У пациентов в сознании нарушение проведения сигнала тоже иногда происходит. В этом случае мы сами мало что можем сделать — не совсем наш профиль. Мы отвечаем, по сути, за видеокамеру, а не проводку и хаб. Поэтому идём к нашему аналогу электрика-сетевика — к неврологу. У него есть специальный прибор для электронейромиографии — он помогает исследовать электрические потенциалы нервов и мышц с помощью различных воздействий (чаще слабый электрический разряд). Всё это точно замеряется. Если импульс проходит, значит, нерв почти в порядке. Нам обычно доводят результат, и мы продолжаем работать, думая, что такой результат могло вызвать и как это лечить.
Но есть случаи, когда так померить нельзя. В глаз таким прибором мы не залезем, поэтому применяется другой способ. Например, при потере зрительного сигнала необходимо выяснять, что это, собственно, было: поражение нерва или процессы на сетчатке, либо вообще за глазом. По электроретинографии или зрительным вызванным потенциалам можно оценить уровень поражения, нужно ли делать операцию (или смысла нет, если проблемы на нервной сети).
Волокна от сетчатки объединяются в зрительный нерв и идут через всю голову в затылок в зрительную кору. Над гипофизом (в хиазме) часть волокон перекрещиваются и меняются сторонами — это нужно для синхронизации левого глаза и правого, в «правой» картинке есть часть информации левой, а в «левой» — часть информации правой, поэтому мозг точно знает, где и что изображено, насколько близко, а также позволяет оценить объём. Дальше волокна уходят в латеральное коленчатое тело, получают первичную обработку сигнала у таламуса и верхнего ядра четверохолмия, далее волокна веером распадаются на зрительную лучистость, идущую через височную долю к зрительной коре.
Соответственно, травма виска — у пациента нет куска поля зрения. Каждое место поражения имеет свои особенности. Если до перекрёста — поле выпало только с одной поражённой стороны. Если проблема в области перекрёста — то выпадают наружные или внутренние куски с двух сторон. Чаще снаружи. Если на уровне зрительной коры — чаще всего «выпавшая» точка с одной и симметричная с другой. Есть частичные повреждения — будут сегменты, симметричные слева с носа, справа с виска, но сдвинутые в одну сторону. При инсульте в штопорной зоне часто выпадает слева мелкий кусок. Оценка полей зрения даёт много информации как нам, так и неврологам.
И напоследок — про одно из самых нерациональных поведений иммунной системы. Ситуация: глаз повреждён до разрыва оболочек (например, осколок стекла вошёл). Иммунная система вообще не знает, что в организме есть глаз, устроена она так. Но когда склера разрывается, в кровь начинает попадать пигментный эпителий сетчатки и прочие белки. С точки зрения иммунной системы — это всё вообще детали не от нашего организма. Иммунитет начинает их убирать. Но он умный, и иногда даже слишком — довольно быстро находится целый орган, который состоит из таких же белков, а значит, «вредит» организму. Это глаз. И начинается крестовый поход против него. Но, повторюсь, иммунная система умная. Она же находит второй такой же орган — и на всякий случай атакует и его. Причём изменения в здоровом глазу могут начаться через 3 и более недели после повреждения первого. Поэтому при травмах, тяжёлых увеитах и эндофтальмитах мы наблюдаем пациента регулярно, смотрим антитела, чтобы не пропустить момент.
Вот как-то так. Теперь по анекдоту «твои глаза, как призывники: один косит, а второй голубой» вы сможете примерно поставить диагноз. Только не лечите, несите пациента в больницу.
Будьте здоровы!
Источник


