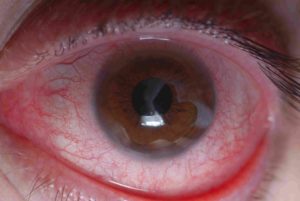
Как рассосать рубец на роговице

Рубцовые изменения роговой оболочки возникают вследствие различных патологий глаза — кератита, изъязвлений, ранений. Кроме того, необходимость в лечении рубцов роговицы может возникать после офтальмологических операций.
По статистике, данная патология в равной степени поражает мужчин и женщин (в том числе детей старше 3 лет), страдают рубцами роговицы примерно 25 человек на 10 тысяч. Чаще всего соединительнотканные рубцы возникают вследствие кератитов (воспалений роговицы).
Признаки появления рубцов на роговице
Нужно отметить, что рубцевание роговой оболочки связано с развитием других неприятных явлений. Так, в 80 % случаев рубцы роговицы сопровождаются ее помутнением, в 30 % случаев отмечается косоглазие, в 20 % снижается острота зрения.
Свежие воспалительные патологии роговицы отличаются от рубцов тем, что для последних характерно отсутствие роговичного синдрома (повышенная светочувствительность, боль, слезотечение, спастическое сжатие век, снижение качества зрения, ощущение инородного тела) и четкие границы патологической области. Различают рубцы центральные и периферические; при формировании центральных рубцов зрение существенно ухудшается, может образоваться бельмо, которое в тяжелых случаях сращивается с радужкой, развивается вторичная глаукома.
Диагностика роговичных рубцов
При роговичном синдроме и ухудшении зрения следует немедленно обратиться за консультацией к врачу-офтальмологу. Специалист проведет первичный осмотр и назначит обследование пострадавшего глаза, в процессе которого выполняются следующие диагностические процедуры:
- определение остроты зрения;
- биомикроскопия;
- тонометрия;
- УЗИ глаза.
Как правило, данных методов исследования достаточно для подтверждения диагноза и назначения действенного лечения.
Современные методы лечения рубцов роговицы в Москве
Улучшить питание тканей и ускорить процессы диффузии в них позволяет физиотерапия. Современные физиотерапевтические методики оказывают выраженное рассасывающее, противопролиферативное и антисклеротическое действие, в результате дефекты роговицы становятся менее выраженными.
Современная офтальмология предлагает следующие физиотерапевтические методы лечения дефектов роговицы глаза:
- теплолечение;
- электрофорез или магнитофорез с биогенными стимуляторами, ферментами и витаминами;
- диадинамотерапия;
- ультразвуковая терапия.
Однако единственным по-настоящему эффективным методом лечения рубцовых образований роговицы остается операция кератопластики (пересадка роговицы). Суть данной хирургической операции состоит в частичной или полной замене помутневшего или покрытого рубцами участка роговой оболочки донорским трансплантатом. Поскольку роговица глаза не имеет сосудов, вероятность отторжения трансплантата незначительна, а значит, кератопластика дает предсказуемый положительный результат.
В зависимости от особенностей патологии может быть назначена сквозная и послойная кератопластика, а также пересадка эндотелия роговицы. Как правило, хирургическое вмешательство такого рода проводится под местной анестезией, хотя в определенных случаях может быть рекомендован общий наркоз. Впрочем, в случае правильного проведения местной анестезии пациент не испытывает боли, а неприятные ощущения минимальны.
Опытный офтальмохирург клиники «ОкоМед» определит объем вмешательства, исходя из локализации и объема поражения роговицы. Затем пораженная область роговицы удаляется при помощи особых микрохирургических инструментов, и удаленный участок замещается таким же фрагментом донорской роговицы. По границе трансплантата накладываются швы, которые фиксируют трансплантат до полного приживления. Обычно хирургическое лечение рубцов роговицы длится 1-2 часа, по завершении процедуры глаз закрывается повязкой.
Швы снимают через 3-16 месяцев после хирургического вмешательства (в зависимости от того, насколько быстро приживается трансплантат). Как правило, зрение восстанавливается в течение года после кератопластики.
Информация предоставлена офтальмологической клиникой «ОкоМед», www.okomed.ru
Просмотров: 2575
Сколько стоит МРТ кисти руки в Москве
Как правильно выбрать спортивное питание
Как лечат в наркологическом диспансере от алкоголизма и наркозависимости
Как устроена система электронного документооборота
Контактные линзы: виды, особенности, плюсы и процесс ношения
Точность веса — важное условие в рецептуре
Источник
С помощью лазерной коррекции зрения можно не только исправить близорукость, дальнозоркость и астигматизм, но и различные патологии роговицы. Одной из наиболее распространенных среди них является ее помутнение. Как избавиться от помутнения роговицы при помощи лазерной коррекции зрения?
Помутнение роговицы глаза часто возникает на фоне недолеченного кератита или является последствием дистрофии различного генеза. Помутнения всегда сопровождаются разным видами аметропии, например, близорукостью, дальнозоркостью или астигматизмом.
Данная патология роговой оболочки глаза существенно мешает качественной коррекции зрения не только из-за самого помутнения, но и в связи с ухудшением пропускания света. Кроме того, роговица человеческого глаза утрачивает присущую ей первоначально сферическую форму, что также негативно сказывается на качестве зрения.
Почему возникает помутнение роговицы?
Помутнение роговицы глаза может возникать при разных обстоятельствах. Наиболее распространенными среди них являются:
- травма или любое физическое повреждение роговицы;
- повреждение роговой оболочки вследствие ожога;
- поражение роговицы вирусной инфекцией.

По мнению врачей-офтальмологов, риск возникновения помутнения существенно возрастает при нарушении правил использования контактных линз. Например, если не снимать их перед сном, то роговица помутнеет с большой долей вероятности. Основными симптомами нарушения являются: покраснение глаз, светобоязнь, повышенное выделение слезы. Объективно говоря, помутнение роговицы может заметить и обычный человек, а не только врач-офтальмолог.
Одной из разновидностей патологии является бельмо, которое всегда имеет белую окраску. Что касается снижения зрительных функций, то они напрямую зависят от того, какова площадь поврежденной роговой оболочки глаза. В любом случае, помутнение глазной роговицы негативно сказывается на зрении.
Применение лазера в лечении помутнений роговицы
С целью лечения различных заболеваний роговицы сегодня широко используется метод ФРК (фоторефракционная кератэктомия). Впервые данная технология была применена в середине 80-х годов прошлого века в Германии.
Сегодня данная эксимерная методика применяется для лечения различного рода патологий роговой оболочки глаза. Во время проведения ФРК лазер, согласно «указаниям» компьютерной программы, всего за несколько минут удаляет поврежденную часть роговицы. Это необходимо для дальнейшего лечебного воздействия, в том числе устранения помутнений глаза, а также повышения прочности верхнего слоя роговой оболочки.
Достичь этого удается благодаря формированию постлазерной мембраны. Если же устранить помутнение полностью с помощью ФРК не удается, как, например, часто бывает при поражении глаза вирусами герпеса или аденовируса, вследствие чего на роговице образуются рубцы, то врачи могут сократить его интенсивность.
Подготовка пациента к проведению операции
Проведение ФРК основывается на трех основных этапах, включающих в себя: подготовительный процесс, непосредственно саму операцию и реабилитационный период. Подготовительный процесс при помутнении глазной роговицы мало чем отличается от подготовки к любому другому виду операции, он включает в себя сдачу анализов и проведение обследований. Как правило, это биохимия крови и флюорография. Кроме того, пациенту понадобится пройти терапевта, а также специалистов узкого профиля, например, эндокринолога или ревматолога.
Каждый из них должен будет выдать собственное заключение о состоянии здоровья человека и, соответственно, направление на сдачу дополнительных анализов. Фоторефракционная кератэктомия не проводится в периоды обострения хронических заболеваний, а также во время ОРВИ и ОРЗ.
Если ранее пациент использовал линзы, то их ношение необходимо прекратить за семь дней до операции. Если же офтальмологом ему были рекомендованы жесткие линзы, то отказаться от их ношения придется за две недели. Для того, чтобы избежать воспалений после операции роговицы, красить глаза, брови, а также пользоваться тенями для век в день проведения лазерной коррекции не стоит.
Поэтапное проведение лазерной коррекции
Лазерная коррекция помутнения роговицы осуществляется в следующем порядке.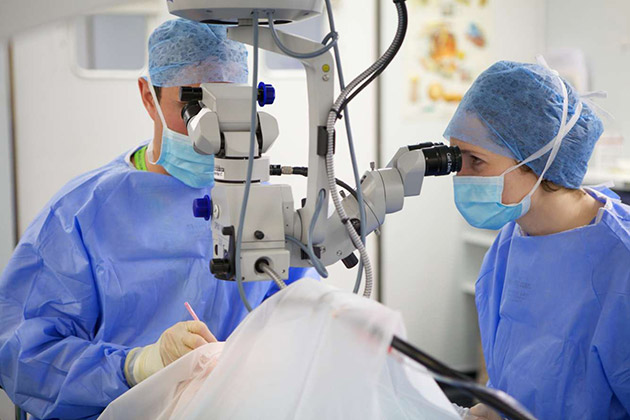
В самом начале врач-анестезиолог закапает в глаза специальные капли. Этот способ называется капельной анестезией. Далее на глаз, роговица которого нуждается в лечении, устанавливается специальный векорасширитель, предназначенный для того, чтобы пациент не закрыл глаза во время операции. После этого врач просит пациента сконцентрировать внимание на светящейся точке внутри аппарата. При необходимости может быть осуществлена установка специального вакуумного кольца.
Когда все необходимые процедуры завершены врач осуществляет удаление той части эпителия роговицы, которая и стала причиной помутнения глаза. Затем хирург с помощью лазера формирует роговую оболочку с необходимыми параметрами. По завершении операции поверхность глаза обрабатывается дезинфицирующим средством, закапываются противовоспалительные лекарственные препараты и устанавливается временная линза. Ее ношение способствует защите прооперированного глаза от внешних воздействий.
Реабилитационный период после операции роговицы
По завершении лечения особое внимание следует уделить реабилитационному периоду.
В это время нужно употреблять в пищу как можно больше витаминов группы А и С. Под запрет попадают жирное мясо, жареные блюда и алкогольные напитки. Кроме того, стоит сократить физические нагрузки и не поднимать тяжестей. Отказаться стоит и от использования декоративной косметики. Соблюдение этих простых рекомендаций поможет в восстановлении роговицы.
Источник
Связанные заболевания и их лечение
Описания заболеваний
Содержание
- Синонимы диагноза
- Описание
- Причины
- Симптомы
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
H17 Рубцы и помутнение роговицы.
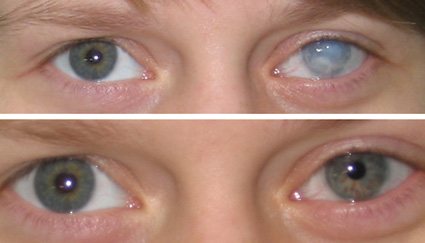
Помутнение роговицы
Синонимы диагноза
Рубцы и помутнение роговицы, помутнение роговицы, рубцы роговицы.
Описание
После перенесенного кератита нередко остаются помутнения роговицы различной степени выраженности. По величине и интенсивности помутнения роговицы бывают в виде облачка, пятна и бельма.
Причины
Помутнение роговицы возникает после острых воспалительных заболеваний глаз (после кератита). Кроме того, помутнение роговицы может появиться в результате травм глаза.
Симптомы
При помутнении роговицы снижается зрение. Степень снижения зрения зависит от степени помутнения роговицы. Иногда помутнение роговицы заметно не вооруженным глазом.
Лечение
Несмотря на давность процесса, при наличии остаточной воспалительной инфильтрации в области бельма или вокруг него проводят местное противовоспалительное и рассасывающее лечение. Из неспецифических противовоспалительных средств применяют кортикостероиды в виде глазных капель: 1 % суспензию кортизона, 1 % суспензию гидрокортизона, 0,3 % раствор преднизолона, 0,1 % раствор дексаметазона 3—4 раза в день. С этой же целью назначают инстилляции 2 % раствора амидопирина. Используют также мази, содержащие кортикостероиды, — 0,5 % гидрокортизоновую, 0,5 % преднизолоновую 2—3 раза в день. Из рассасывающих средств применяют инстилляции 1—2% растворов этилморфина гидрохлорида. Каждые 2—3 нед концентрацию растворов постепенно увеличивают до 6—8%. Применяют 1—2% мазь этилморфина гидрохлорида. Курсы лечения обычно повторяют. Назначают также прискол(Швейцария), диваскол (ЧССР), при-дазол (ПНР), толазолин (ГДР) в виде инстилляций 10% раствора и 10% глазной мази. Прискол — сосудорасширяющий препарат местного действия, улучшающий кровообращение в переднем отделе глаза.
Этилморфина гидрохлорид применяют также в виде под-конъюнктивальных инъекций: 2 % раствор вводят по 0,2—0,3— 0,4—0,5 мл с интервалами через день. Местно назначают инстилляции 3 % раствора йодида калия или йодида натрия, 0,1 % раствора лидазы, введение в конъюнктивальный мешок 1—2% желтой ртутной мази. Для рассасывания помутнений роговицы используют также коллализин (протеолитический фермент), который вводят под конъюнктиву глазного яблока в дозе 10 КЕ в 0,2 мл 0,5 % раствора новокаина. Курс лечения составляет 7—10 инъекций. Перед лечением коллализином необходима проверка чувствительности больного к препарату, для чего под конъюнктиву вводят сначала 1 КЕ. При отсутствии аллергической реакции в течение 48 ч лечение проводят указанными выше дозами.
При формировании помутнений роговицы для более нежного рубцевания назначают электрофорез с гидрокортизоном (0,1 % раствор) по 15 мин или фонофорез с 0,5 % раствором гидрокортизона (по 5 мин) ежедневно, на курс — 15 процедур. Для рассасывания помутнений роговицы применяют ультразвук при интенсивности 0,1—0,2 Вт/см2 ежедневно или через день, всего 15 процедур; электрофорез с лидазой через ванночковый электрод (32 ЕД на процедуру) через день, на курс — 15 процедур; электрофорез со стекловидным телом (ампульный раствор), 3% раствором йодида калия, алоэ (ампульный раствор). Используют также электрофорез и фонофорез коллализина (50 КЕ на 10 мл дистиллированной воды). Продолжительность электрофореза — 10 мин, фонофореза — 5 мин. Курс лечения — 10 процедур. Курсы лечения повторяют через 1,5—2 мес. При повторных курсах электрофореза лекарственные средства целесообразно менять.
В качестве рассасывающего средства вводят 1—2 мл кислорода под конъюнктиву нижней переходной складки. Процедуру повторяют через 1—2 дня, 10—20 инъекций на курс. Из общих средств, способствующих рассасыванию помутнений роговицы, применяют биогенные стимуляторы (экстракт алоэ жидкий, ФиБС, пелоидодистиллат для инъекций, стекловидное тело, торфот и ) в виде подкожных инъекций по 1 мл, 30 инъекций на курс. Торфот вводят также под конъюнктиву по 0,2 мл через день, всего 15—20 инъекций. Внутримышечно назначают инъекции лидазы по 1 мл (64 УЕ) через день, 10—15 инъекций на курс. Курсы лечения повторяют 2—3 раза в год. В случае помутнения роговицы вследствие специфического процесса (туберкулез, сифилис и ) необходимо энергичное лечение основного заболевания. При развитии вторичной глаукомы — инстилляции 1—2 % раствора пилокарпина гидрохлорида, 0,25—0,5 % раствора оптимола, внутрь диакарб по 0,125— 0,25 г 2 раза в день.
Лечение больных с грубыми бельмами малоэффективно. При соответствующих показаниях производят хирургическое вмешательство.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
При всяком заболевании роговой оболочки образуется инфильтрат, который или проходит бесследно или оставляет стойкие той или иной величины и интенсивности помутнения. Полностью рассасывается инфильтрат, образовавшийся в самых поверхностных слоях роговицы. Инфильтрат же, расположенный в строме роговицы, может резорбироваться, как это бывает при паренхиматозных сифилитических кератитах или оставить помутнение. В зависимости от интенсивности помутнения различают облачко (nubecula corneae), пятно роговицы (macula corneae) и бельмо (leucoma).
Бельмо — это интенсивный белый рубец роговицы. Если он занимает всю роговицу, то она представляется несколько уплощенной (aplanatio corneae) или наоборот, поверхность лейкомы может быть выпячена (leucoma eсtaticum). Если язвенный процесс в роговой оболочке сопровождался прободением роговицы, а в прободное отверстие выпала радужная оболочка и здесь зарубцевалась, то образуется лейкома, спаянная с радужкой (leucoma corneae adhaerens). Плоская, спаянная с радужкой лейкома под влиянием внутриглазного давления может растягиваться и выпячиваться, образуя так называемые стафиломы (staphyloma). Тонкая выпяченная стенка стафиломы легко доступна различным механическим повреждениям, которые могут открыть ворота для инфекции и привести к серьезному заболеванию, вплоть до панофтальмита. Бельмо роговицы сращенное с радужкой, а особенно со стафиломой часто, кроме значительного, а иногда и полного снижения зрения приводят к вторичной глаукоме.
Лечение. Для рассасывания свежих помутнений роговой оболочки применяют капли дионина в возрастающей концентрации (1-6%), у детей 1% желтую ртутную мазь, 0,5% преднизолоновую мазь, 2-3 раза в день 1% раствор лидазы. Физиотерапевтическое лечение (электрофорез с экстрактом алоэ, аскорбиновой кислотой, кортизоном), тканевую терапию (подкожные инъекции и имплантации экстракта плаценты, взвеси плаценты и др.). Надо отметить, что перечисленное лечение оказывает значительно лучший эффект у маленьких детей и значительно худший у взрослых. Небольшое поверхностно расположенное помутнение в центральном отделе роговицы может быть удалено с помощью ножа или эксимерного лазера (кератэктомия). Если образовалось стойкое бельмо, применяют хирургические способы лечения — пересадку роговой оболочки.
Главной целью операции пересадки роговой оболочки является оптическая, т.е. восстановление утраченного зрения. В некоторых случаях кератопластика проводится с лечебной целью, т.е. иссечение некротической ткани для спасения глаза как органа. Как подготовительный этап оптической кератопластики проводится мелиоративная пересадка роговой оболочки. Также с тектонической целью производят операции при фистулах и других дефектах роговицы.
Косметическую кератопластику производят на слепых глазах.
Рефракционную кератопластику выполняют на здоровых глазах с целью изменения оптики глаза (когда больной не хочет носить очки и контактные линзы). Если помутнение не захватывает глубокие слои роговицы, проводится послойная кератопластика. Лечебная послойная кератопластика может быть произведена и в центре и на периферии роговицы, в пределах зоны ее поражения.
Сквозную кератопластику чаще всего проводят с лечебной оптической целью (рис. 56 см. в Приложении). Она может быть субтотальной (диаметр роговицы более 5 мм), частичной (трансплантат 2-4 мм) и тотальной (диаметр пересаженной роговицы равен диаметру роговицы реципиента). При неэффективности кератопластики проводится кератопротезирование.
Страница источника: 212-214
Просмотров: 277
Источник