Эндокринная миопатия глаз лечение
Глава из книги «Рациональная фармакотерапия заболеваний эндокринной системы и нарушений обмена веществ» под редакцией И.И. Дедова, Г.А.Мельниченко, Москва, издательство Литтерра, 2006 год.
Павлова Татьяна Леонидовна
Кандидат медицинских наук, врач-эндокринолог, Научный центр «ЭФиС»
Список сокращений
ДТЗ – диффузный токсический зоб (болезнь Грейвса-Базедова)
КТ — компьютерная томография
ЛС — лекарственное средство (средства)
МРТ — магнитно-резонансная томография
ТТГ – тиреотропный гормон
ЭОП – эндокринная офтальмопатия
Указатель описаний ЛС
Глюкокортикоиды
Бетаметазон
Метилпреднизолон
Преднизолон
Эндокринная офтальмопатия (ЭОП) — аутоиммунное заболевание, проявляющееся патологическими изменениями в мягких тканях орбиты с последовательным вовлечением тканей глаза.
Эутиреоидная болезнь Грейвса — это эндокринная офтальмопатия на фоне клинического эутиреоза и нормальных уровней тиреоидных гормонов при отсутствии диффузного токсического зоба в анамнезе.
В научной литературе много различных определений эндокринной офтальмопатии (аутоиммунная офтальмопатия, тиреоид-ассоциированная офтальмопатия, офтальмопатия Грейвса и т.д.), что отражает недостаточное понимание патогенеза и, соответственно, неопределенность лечения этого заболевания. В настоящее время наиболее широко употребим термин «эндокринная офтальмопатия».
Эпидемиология
Эндокринная офтальмопатия встречается в 50-60% случаев диффузного
токсического зоба, преимущественно в молодом возрасте. Чаще болеют
женщины. При ЭОП в 90% случаев выявляется диффузный токсический зоб, в
5% аутоиммунный тиреоидит, в 5-10% — эутиреоидная болезнь Грейвса
Классификация
Единой классификации эндокринной офтальмопатии нет.
В зарубежной литературе используется классификация NOSPECS, согласно
которой выделяют 6 классов и в каждом классе три стадии в зависимости от
уровня и степени поражения органа зрения.
В отечественной практике используются классификация В.Г.Баранова, в которой
оценивается тяжесть ЭОП в зависимости от степени поражения органа зрения, и
классификация А.Ф. Бровкиной, согласно которой выделяется 3 формы
эндокринной офтальмопатии:
Тиреотоксический экзофтальм
Отечный экзофтальм. Выделяют три стадии отечного экзофтальма: стадия
компенсации, субкомпенсации и декомпенсации
Эндокринная миопатия
Этиология и патогенез
Под действием пусковых механизмов, возможно, вирусной или бактериальной
инфекции (ретровирусы, Yersinia eirferoeolitiea), токсинов, курения, радиации,
стресса у генетически предрасположенных лиц в мягких тканях орбиты
экспрессируются аутоантигены.
При эндокринной офтальмопатии имеется антиген-специфический дефект Т-
супрессоров. Это делает возможным выживание и размножение клонов Т-
хелперов, направленных против аутоантигенов щитовидной железы и мягких
тканей орбиты.
Дефект иммунологического контроля усугубляется при гипертиреозе. При ДТЗ
уменьшается также активность естественных киллеров, что приводит к синтезу
аутоантител В-клетками. В ответ на появление аутоантигенов Т-лимфоциты и
макрофаги, инфильтрируя ткани орбиты, высвобождают цитокины. В числе
прочих эффектов цитокины стимулируют пролиферацию реторобульбарных
фибробластов, выработку коллагена и гликозаминогликанов.
Гликозаминогликаны с белками образуют протеогликаны, способные связывать
воду и вызывать отек мягких тканей орбиты и клинические проявления
эндокринной офтальмопатии.
При гипотиреозе возникновение ЭОП можно объяснить следующим образом. В
норме трийодтиронин, вырабатываемый щитовидной железой, ингибирует
продукцию гликозаминогликанов ретробульбарными фибробластами. При
гипотиреозе ингибирующий эффект трийодтиронина уменьшается.
Клинические признаки и симптомы
ЭОП характеризуется основными симптомами:
• экзофтальмом;
• поражением экстраокулярных мышц,
• поражением диска зрительного нерва или роговицы.
Согласно классификаци А.Ф. Бровкиной, выделяется 3 клинические формы
ЭОП:
• Тиреотоксический зкзофтальм: незначительная протрузия глазных яблок,
ретракция верхнего века (симптом Кохера), отставание верхнего века при
опускании глаз (симптом Грефе), тремор закрытых век (симптом Розенбаха),
блеск глаз (симптом Краузе), недостаточность конвергенции {симптом
Мебиуса).
• Отечный экзофтальм (25-30 мм): отек периорбитальных тканей выраженный
(чаще двусторонний), резко обозначены симптомы Грефе и Мебиуса,
ограничение подвижности глазных яблок, диплопия. По мере
прогрессирования процесса наступает полная офтальмоплегия, несмыкание
глазных щелей, появляются хемоз конъюнктивы, изъязвления роговицы, на
глазном дне застойные диски зрительных нервов. С учетом клинических
проявлений выделяют стадии компенсации, субкомпенсации и декомпенсации
отечного экзофтальма.
• Эндокринная миопатия: отклонение глазного яблока книзу и кнутри
ограничение отведения глаз кверху и кнаружи, диплопия.
Диагноз и рекомендуемые клинические исследования
Больные эндокринной офтальмопатией проходят обследование у офтальмолога
(полное офтальмологическое обследование) и эндокринолога.
При обследовании у эндокринолога необходимо уточнить состояние щитовидной
железы:
• Уровень ТТГ, свободного Т4, при необходимости свободного ТЗ
• УЗИ щитовидной железы для определения ее структуры.
При наличии узловых образований более 1 см в диаметре показана пункционная
биопсия щитовидной железы. В неясных случаях для уточнения диагноза
исследуют антитела к ткани щитовидной железы (антитела к тиреоглобулину и
тиреоидной пероксидазе).
После полного офтальмологического обследования проводят визуализацию
орбит при помощи эхографии (УЗИ), компьютерной или магнитно-резонансной
томографии. С помощью этих методов определяют толщину глазодвигательных
мышц, интенсивность сигнала от них и орбитальной клетчатки. При выраженных
формах ЭОП прямые глазодвигательные мышцы утолщаются до 7-7,5 мм (в
норме 4-4,5 мм), при отечном экзофтальме имеет место снижение интенсивности
сигнала от мягких тканей орбиты, для стадии фиброза характерно увеличение
интенсивности сигнала.
Дифференциальный диагноз
Дифференциальный диагноз эндокринной офтальмопатии следует проводить с
другими болезнями орбиты: новообразованиями орбиты, метастатическими и
вторичными опухолями, гистиоцитозом, псевдотумором, сосудистыми и
паразитарными заболеваниями орбиты. Важным дифференциально-
диагностическим критерием при ЭОП является сопутствующее аутоиммунное
заболевание щитовидной железы.
Общие принципы лечения
Лечение ЭОП проводится совместно офтальмологом и эндокринологом с учетом
степени тяжести заболевания и нарушения функции щитовидной железы.
Непременным условием успешного лечения является достижение эутиреоидного
состояния.
При гипотиреозе необходима заместительная терапия L-тироксином под
контролем ТТГ.
При гипертиреозе показано лечение тиреостатиками (тиамазол и
пропилтиоурацил), которое проводится длительно (12-18 месяцев) под контролем
общего анализа крови (лейкоциты, тромбоциты) и уровня тиреоидных гормонов.
Возможно сочетание тиреостатиков с L-тироксином по принципу «блокирую и
замещаю». При неэффективности консервативной терапии диффузного
токсического зоба показано оперативное лечение: субтотальная резекция
щитовидной железы.
Лица с эутиреоидной болезнью Грейвса наблюдаются у эндокринолога, контроль
тиреоидных гормонов и ТТГ проводится 1 раз в 6 месяцев. Лечение начинают при
манифестации тиреоидной патологии.
Консервативное лечение эндокринной офтальмопатии возможно только на
стадии отека. При стероидорезистентных формах ЭОП проводится
плазмаферез или гемосорбция. На стадии фиброза показано оперативное
лечение (см. ниже).
Плазмаферез — избирательное удаление плазмы из организма с последующим
замещением ее свежезамороженной донорской плазмой. При этом выводится ряд
факторов, участвующих в регуляции функции лейкоцитов, тем самым
подавляется воспалительная реакция.
Гемосорбция обладает широким спектром действия: иммунорегулирующим,
детоксикационным, повышающим чувствительность клеток к ГК. Как правило,
гемосорбцию сочетают со стероидной терапией. Курс лечения состоит из 2-3
сеансов с интервалом в одну неделю.
Рентгенотерапия.
При резко выраженном отечном экзофтальме
и неэффективности лечения одними глюкокортикоидами используют
дистанционное облучение орбит с прямых и боковых полей с защитой переднего
отрезка глаза. Рентгенотерапия оказывает антипролиферативное,
противовоспалительное влияние, приводя к снижению выработки цитокинов и
секреторной активности фибробластов. Отмечена эффективность и безопасность
малых доз лучевой терапии (16 или 20 Гр на курс, ежедневно или через день в
разовой дозе 75-200 Р). Наилучший терапевтический эффект отмечается при
сочетании лучевой терапии с глюкокортикоидами. Эффективность
рентгенотерапии необходимо оценивать в течение 2 месяцев после окончания
лечения.
Хирургическое лечение ЭОП проводят на стадии фиброза. Существует 3
категории хирургических вмешательств:
• Операции на веках в связи с поражениями роговицы и/или ретракцией век.
• К корригирующим операциям на глазодвигательных мышцах прибегают при
наличии диплопии и, как следствии ее, косоглазия, псевдоретракции верхнего
века, поражениях роговицы, не обусловленных протрузией глазного яблока.
• Хирургическая декомпрессия орбит проводится для устранения сдавления
зрительного нерва.
Рациональная фармакотерапия
Лечение собственно офтальмопатии должен проводить высококвалиицированный
офтальмолог.
В качестве симптоматической терапии предлагается использовать защиту
роговицы при помощи геля или витаминных капель, ношение темных очков;
применение препаратов, улучшающих метаболические процессы в тканях
(рибоксин 0,2 внутрь после еды по 1т 3 раза, тауфон 4% внутримышечно по 2 мл
ежедневно N 20), нервно-мышечную передачу (прозерин 0,05% внутримышечно
по схеме 0,2-0,4-0,8-1,0 мл далее по 1,0 мл N 10).
В качестве патогенетической терапии используются глюкокортикоиды (ГК),
которые оказывают иммуносупрессивное, противовоспалительное,
противоотечное действие.
В настоящее время предпочтение отдается следующей схеме лечения:
Схема 1
Преднизолон внутрь, после еды, 40—80 мг в сутки, 2—4 недели, затем
постепенное снижение дозы на 5 мг в неделю до полной отмены (уровень
доказательности С)
Существуют иные варианты лечения, когда назначают большие дозы
преднизолона:
Схема 2
Преднизолон внутрь, после еды, первая неделя — 100 мг в сутки, вторая неделя —
50 мг в сутки, третья — 25 мг в сутки, четвертая — 20 мг в сутки, пятая — 15
мг в сутки, затем 10 мг в сутки до конца третьего месяца от начала лечения, а
в течение следующих 3 месяцев — 5 мг в сутки. (уровень доказательности С)
Иногда применяют ретробульбарное введение глюкокортикоидов:
Бетаметазон (целестон) 1,0 мл ежедневно в каждую орбиту N 10 чередуя
орбиты, затем дипроспан ретробульбарно по 1,0 мл в каждую орбиту 1 раз в 10
дней, 3—4 цикла, чередуя орбиты (уровень доказательности С)
Пульс-терапия ГК используется при декомпенсации ЭОП с угрозой потери
зрения только в условиях стационара:
Схема 1
Метилпреднизолон внутривенно капельно по 1000 мг 1 р/сут 3 дня подряд в
неделю, затем
Преднизолон внутрь, после еды, 40—60 мг в сутки, кроме дней введения
метилпреднизолона, 2—4 недели, затем постепенное снижение дозы на 5 мг в
неделю до полной отмены (уровень доказательности С)
Схема 2
Метилпреднизолон внутривенно капельно по 1000 мг 1 р/сут 3 дня подряд в
неделю, затем
Метилпреднизолон внутривенно капельно по 500 мг 1 раз в неделю, 3 недели,
затем
Метилпреднизолон внутривенно капельно по 250 мг 1 раз в неделю, 3 недели,
затем
Метилпреднизолон внутривенно капельно по 125 мг 1 раз в 10 дней, 3 недели
При необходимости для усиления или пролонгирования эффекта ГК на фоне
внутривенного введения назначают преднизолон внутрь, после еды, 40—60* мг в
сутки, кроме дней введения метилпреднизолона(уровень доказательности С)
*Доза преднизолона внутрь непрерывно снижается на 5 мг в неделю до дозы 10 мг в сутки. После
достижения 10 мг в сутки доза снижается на 2,5 мг в неделю
Особые трудности представляют стероидорезистентные формы ЭОП, когда либо
при отмене, либо при снижении дозы ГК до 10-15 мг в сутки, наблюдается
ухудшение глазной симптоматики, что требует увеличения дозы и увеличение
срока лечения на неопределенное время. При стероидорезистентных формах ЭОП
проводится плазмаферез или гемосорбция.
Оценка эффективности лечения
Критериями эффективности лечения является достижение компенсации или
субкомпенсации эндокринной офтальмопатии.
Осложнения и побочные эффекты лечения
При длительном применении высоких доз ГК возможно развитие
медикаментозного «кушингоида»: перераспределение подкожно-жировой
клетчатки по верхнему типу, багровые стрии, артериальная гипертензия,
миопатия, гипергликемия, гипокалиемия. Возможно развитие язвы желудка и
двенадцатиперстной кишки, остеопороза, депрессии, возбуждения, психоза.
Лечение высокими дозами ГК целесообразно сочетать с препаратами калия,
кальция (вместе с витамином Д
3
)
Ошибки и необоснованные назначения
Противопоказаниями к применению глюкокортикоидов являются язвенная
болезнь желудка или двенадцатиперстной кишки в стадии обострения, острые
инфекционные заболевания, активная форма туберкулеза, психические
заболевания, беременность.
Ошибочно назначение ГК при эндокринной офтальмопатии в стадии фиброза.
Прогноз
В отсутствие лечения компенсированной офтальмопатии возможна стабилизация
процесса. При декомпенсированной ЭОП отсутствие лечения может представлять
угрозу потери зрения. Нередко одного курса лечения недостаточно. Возможно
прогрессирование симптомов ЭОП на фоне декомпенсации заболевания
щитовидной железы. После проведенного лечения больной должен находиться
под наблюдением офтальмолога и эндокринолога.
Литература
1. Бровкина А.Ф. Болезни орбиты. — М.: Медицина, 1993. –С.106-121.
2. Толстухина Т.Л., Герасимов Г.А., Котова Г.А., Дедов И.И. Диагностика и
лечение эндокринной офтальмопатии в России в 1998г (анализ опроса
эндокринологов) // Пробл. эндокринологии. – 2000. — №1. – С.9-12.
3.Advances in Thyroid Eye Disease. International Satellite Symposium of 25 Annual
Meeting of the Thyroid Association//Thyroid.- 1998.-Vol.8.-P.407-471.
4. Cooper D.C. Antithyroid drugs in the management of patients with
Graves’disease: an evidence-based approach to therapeutic controversies //J.
Clin. Endocrinol. Metab. – 2003. – Vol. 88. – P. 3474-3481.
5. Heufelder A.E., Joba W. Thyroid-associated eye disease //Strabismus.- 2000. —
Vol.8. — Vol.101-111.
6. Khoo DH, Eng PH, Ho SC et al. Graves’ ophthalmopathy in the absence of elevated
free thyroxine and triiodothyronine levels: prevalence, natural history, and
thyrotropin receptor antibody levels //Thyroid. — 2000. — Vol. 10. — P.1093-1100.
7. Tsujino K., Hirota S., Hagiwara M. et al. Clinical outcomes of orbital irradiation
combined with or without systemic high-dose or pulsed corticosteroids for Graves’
ophthalmopathy //Int. J. Radiat. Oncol. Biol. Phys. -2000. — Vol.48. — P.857-864
8.
Weetman A.P., Wiersinga W.M. Сurrent management of thyroid-associated
ophthalmopathy in Europe. Results of an international survey //Clin. Endocrinol.
-1998. — Vol.29. — P.21-28.
Источник
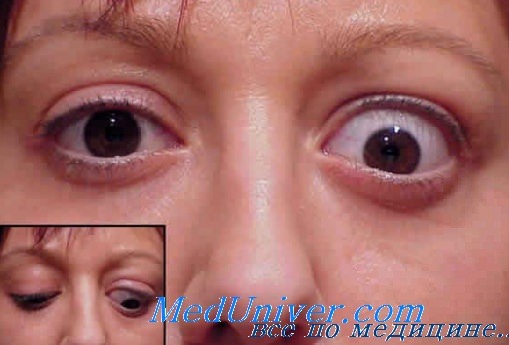
Эндокринная миопатия. Ограничения движения глаз при эндокринной офтальмопатии
Эндокринная миопатия чаще развивается у мужчин на фоне гипотиреоза. В клинической картине на первое место выступают симптомы ретракции верхнего века и диплопия, которые вначале бывают интермиттирующими, а зачем становятся постоянными, интенсивность этих симптомов нарастает постепенно. В результате отклонения глаза развивается косоглазие, как правило, книзу и кнутри. При диплопии и косоглазии зрительные оси обоих глаз находятся в разных плоскостях и не в состоянии фиксировать взгляд на одном объекте, т. к. косоглазие всегда сочетается с ограничением подвижности глаза.
Позднее присоединяется медленно прогрессирующий экзофтальм, появление которого для больного проходит малозаметно. Экзофтальм не достигает столь большой степени, как при отечном экзофтальме, и всегда бывает с отклонением глаза в сторону. Репозиция глаза затруднена уже в начальных стадиях эндокринной миопатии. Отсутствуют признаки нарушения венозного кровотока в орбите, хотя с помощью КТ у всех больных удается выявить неравномерно утолщенные экстраокулярные мышцы. Отек периорбитальных тканей, кератопатия, нейропатия, столь характерные для отечного экзофтальма, отсутствуют.
До настоящего времени в литературе обсуждается вопрос о причинах ограничения подвижности глаза у данной категории больных: нарушена сократительная способность мышц, в направлении действия, которых ограничена подвижность, или функцию мышц ограничивают спайки и вторичные контрактуры?
Для исследования состояния экстраокулярных мышц использовали электромиографию введение игольчатого электрода непосредственно в пораженную мышцу. Эта методика позволяла оценивать состояние только тех мотонейронов, которые непосредственно прилежат к электроду, но не давала возможности судить о состоянии мышц в целом. Именно оценка функционального состояния отдельных мотонейронов и послужила, с нашей точки зрения, причиной ошибочной трактовки механизма нарушения функции мышцы, которую указал S. Jensen в 1971 г. Автор считал, что вероятной причиной пареза служит иммобилизация глаза, вызванная отеком иптерстициальной ткани.
Фотоэлектронные приборы, окулография с использованием инфракрасного света, с которыми работали A.M. Тютюнникова и S. Feldon, позволили выявить функциональные нарушения в наружных мышцах глаза до появления морфологических изменений (снижается пик скорости саккадических движений глаз, полностью отсутствуют скачки по вертикали). У ряда больных удавалось зарегистрировать движения глаз в виде тремороподобного дрейфа, что свидетельствует о грубом поражении мышечных волокон на всем их протяжении.
По нашим данным и результатам исследований, приведенным в литературе, преимущественное поражение нижней прямой мышцы наблюдается у 85-93 % больных эндокринной офтальмопатией. Возможность первичного изолированного поражения одной из экстраокулярных мышц, в т. ч. и леватора, доказана гистологически. Обнаруженное при КТ поражение нескольких мышц можно объяснить проведением исследования в позднюю фазу заболевания, когда в орбите присутствуют не только первичные, но и последовательно возникшие вторичные зоны поражения.
В течение длительного времени считали, что ретракция верхнего века — наиболее общий симптом эндокринной офтальмопатии — возникает в результате гиперреакции мышцы Мюллера. Однако развитие техники хирургической коррекции ретракции верхнего века позволило подвергнуть морфологическому изучению кусочки леватора. A. Grove в биоптатах из пораженных мышц наблюдал коллагеновую пролиферацию, мышечную атрофию и жировую инфильтрацию. Мышца Мюллера оказалась интактной.
Поскольку клеточную инфильтрацию можно заметить только на ранней стадии болезни, а элементы фиброза при эндокринной миопатии появляются весьма быстро, обнаруженные изменения рассматривали как конечный результат процесса. Дальнейшее изучение мышцы Мюллера методом электронной микроскопии опровергло это положение.
Т. Kagoshima и соавт. исследовали мышцу Мюллера у 9 больных эндокринной офтальмопатией, причем клинически нарушение функции было выраженным только в 7 случаях. Оказалось, что по мере прогрессирования патологии мышца Мюллера подвергается дистрофии, в результате которой наступает ее контрактура. Следовательно, поражение экстраокулярных мышц, а также леватора, происходит на всем протяжении, без какого бы то ни было исключения.
Как и любой патологический процесс, эндокринная офтальмопатия проходит в своем развитии несколько стадий, что не может не сказаться на особенностях клинической картины.
В 1989 г. М. Mounts и соавт. предложили для оценки стадии патологического процесса у больных эндокринной офтальмопатией использовать клиническую оценку активности (Clinical Activity Score), в 1992 г. A. Pinchera и соавт. изменили и доработали первый вариант. Для оценки активности процесса было предложено использовать следующие симптомы: спонтанная боль за глазом, боль при взгляде вверх, гиперемия век и конъюнктивы, отек век, хемоз, отек слезного мясца. Активная стадия процесса оценивается в 4 балла, неактивная — 3 балла и менее.
В 1990 г. нами также была предложена балльная оценка клинических симптомов при эндокринной офтальмопатии. Для определения баллов все встречающиеся при данной патологии признаки были классифицированы на 14 групп.
Класс I — наличие жалоб (0-4 балла).
Класс II — отек периорбитальных тканей (0-2 балла).
Класс III IV — изменение положения век (0-3 балла).
Класс V — степень смыкания глазной щели (0-1 балл).
Класс VI — экзофтальм (0-4 балла).
Класс VII—VIII — состояние функций экстраокулярных мышц (0-4 балла).
Класс IX — затруднение репозиции глаза (0-2 балла).
Класс Х-ХГ — состояние бульварной конъюнктивы (0-4 балла).
Класс XII — состояние роговицы (0-3 балла).
Класс XIII — состояние глазного дна и диска зрительного нерва (0-3 балла).
Класс XIV — уровень внутриглазного давления (0-2 балла).
Характеристика компенсации эндокринной офтальмопатии (балльная оценка)
0 баллов свидетельствует об отсутствии симптома.
При компенсированной эндокринной офтальмопатии общее количество баллов не превышает 6.
При субкомпенсированной форме— 12-17 баллов.
При декомпенсации процесса — 23-29 баллов.
В каждой из форм эндокринной офтальмопатии (за исключением тиреотоксического экзофтальма) условно можно выделить стадии клеточной инфильтрации (первые месяцы болезни), перехода в фиброз и закончившегося фиброза. При отечном экзофтальме в стадии клеточной инфильтрации (длительность до 18 мсс.) превалируют все описанные выше симптомы, выраженность которых зависит от степени компенсации процесса. По мере нарастания явлений фиброза уменьшается отек тканей. В клинической картине сохраняются экзофтальм, ретракция верхнего и нижнего века и несколько ограниченная подвижность глаза в сторону пораженной мышцы.
Репозиция глаза резко затруднена. Вероятно, именно с этим связано некоторое однообразие клинической картины эндокринной миопатии.
Лечение этих пациентов — задача сложная и неблагодарная, т. к. процесс имеет монотонное течение, без обострения, а при самом интенсивном комплексном лечении удается добиться лишь некоторого субъективного улучшения. Диплопия, косоглазие и экзофтальм остаются постоянными симптомами.
— Также рекомендуем «Кровонабжение глаза. Артерии и вены глазного яблока»
Оглавление темы «Болезни глаза и орбиты»:
- Патогенез эндокринной офтальмопатии при гипертиреозе
- Клиника эндокринной офтальмопатии и ее формы
- Тиреотоксический экзофтальм. Клиника экзофтальма при тиреотоксикозе
- Отечный экзофтальм: клиника и проявления
- Эндокринная миопатия. Ограничения движения глаз при эндокринной офтальмопатии
- Кровонабжение глаза. Артерии и вены глазного яблока
- Каротидно-кавернозное соустье. Варикозное расширение вен орбиты
- Аневризма верхней глазной вены. Кровоизлияния в орбиту
- Воспаление орбиты — субпериостальный абсцесс
- Ретробульбарный абсцесс. Целлюлит или флегмона орбиты
Источник

