Изменение цвета радужки при глаукоме
Радужная оболочка может сигнализировать о тяжелых глазных болезнях. Данная структура глазного яблока регулирует световые лучи, поступающие внутрь глаза, обеспечивает постоянную температуру жидкости передней камеры, а также участвует в оттоке внутриглазной жидкости. Атрофия радужки не всегда поддается лечению.
Атрофия стромы радужки и зрачковой каймы как симптомы глазных болезней
Заболевания радужки, как одной из основных функциональных структур глаза, требуют длительного лечения и без него могут закончиться полной слепотой. При некоторых офтальмологических болезнях поражается как сама радужная оболочка, так и отдельные ее части: строма или пигментная кайма радужки.
Строма — это верхний слой радужной оболочки, состоящий из сосудов. Пигментная кайма — переходная область, находящаяся между краем зрачка и внутренней частью радужки. По состоянию каймы выявляются различные заболевания, а также уровень иммунитета человека и даже его возраст. В молодости она более широкая, а к старости становится уже. При слабом иммунитете она аморфная, а при сильном имеет четкие очертания.

Существуют различные глазные патологии, которые приводят к атрофии стромы радужки или пигментной зрачковой каймы. В большинстве случаев это очень тяжелые патологии, имеющие обширную симптоматику. Атрофия стромы радужки возникает чаще всего при воспалительных сосудистых заболеваниях. Атрофия пигментной каймы является следствием иридоциклитов, катаракты и глаукомы.
Рассмотрим подробнее офтальмологические недуги, при которых происходит атрофия радужной оболочки, а также стромы и пигментной каймы радужки как составных частей.
При каких заболеваниях происходит атрофия стромы радужки и пигментной каймы?
Всего есть 4 группы глазных патологий, при которых наблюдается серьезное поражение радужной оболочки. В числе этих болезней:
- осложненная катаракта;
- редкие формы глаукомы;
- иридоциклиты;
- увеиты, включая синдром Фукса.
Состояние радужной оболочки при осложненных формах катаракты
Катаракта — это помутнение хрусталика, которое чаще всего поражает органы зрения пожилых людей. Данное заболевание является одним из самых тяжелых офтальмологических недугов. При отсутствии лечения хрусталик глаза полностью теряет свою прозрачность. Это приводит к полной утрате зрительных функций.

Есть различные формы помутнения хрусталика. Одна из них — сенильная катаракта. Она развивается только после 55 лет, поэтому ее еще называют «старческой». При этой патологии наблюдаются дистрофические процессы в радужной оболочке. В частности, происходит полное разрушение пигментной зрачковой каймы, выявляется атрофия стромы, меланоз и другие симптомы.
При травматических катарактах повреждения радужки бывают только в случае проникающего ранения. Посттравматические изменения включают в себя такие дефекты, как мидриаз, разрыв и атрофия радужки, множественные надрывы, коломба — отсутствие части радужной оболочки.
Еще более тяжелой формой катаракты с поражением радужной оболочки является помутнение хрусталика, развивающееся на фоне глаукомы. При этой патологии наблюдаются 3 степени дистрофических изменений в радужке:
- Легкая атрофия радужной оболочки, ограниченная неравномерной пигментной каймой.
- Умеренная атрофия стромы радужки и резкая атрофия зрачковой пигментной каймы.
- Резкая атрофия стромы, зрачок практически не расширяется, а пигментная кайма радужки выглядит как целлофановая пленка.

Все перечисленные симптомы можно выявить только с помощью биомикроскопического исследования. Лечение заболевания всегда хирургическое. В ходе операции удаляется помутневший хрусталик и на его место устанавливается интраокулярная линза. В зависимости от степени повреждений выбирается тип линзы и назначается курс терапии после операции.
Глаукома и состояние стромы и пигментной каймы радужки
Глаукома — это целый комплекс офтальмологических заболеваний, для которых характерно повышение внутриглазного давления. Жидкость накапливается между стенками различных отделов глаза, приводя к повышению давления, что провоцирует снижение зрительных функций. В зависимости от той или иной формы глаукомы страдают определенные структуры глазного яблока.
Так, при открытоугольном виде глаукомы происходят дистрофические изменения в тканях глаза. В переднем его отделе это проявляется в виде атрофии стромы радужки и пигментного листка. Все это становится заметным в ходе биомикроскопии и других методов обследования, назначаемых при глаукоме, например, флюоресцентной ангиографии. Опасность открытоугольной глаукомы в том, что она может быть незаметна для больного, пока сильно не ухудшится зрение, и он не обратится к офтальмологу.
При закрытоугольной форме глаукомы дистрофических изменений в тканях не происходит. Обычно причиной повышения внутриглазного давления становятся анатомические особенности глаза. В некоторых случаях давление повышается из-за того, что угол передней камеры блокируется корнем радужной оболочки. Глаукома проявляется в форме острых приступов. Они сопровождаются затуманиванием зрения, отеком роговицы, болями в области бровей и висков, фотофобии.
Иногда могут быть такие симптомы, как тошнота и рвота. После тяжелых приступов в ходе биомикроскопии становится видна атрофия некоторых участков стромы.
Иридоциклиты и атрофия радужки
Иридоциклит представляет собой воспаление радужной оболочки и цилиарного тела глаза. Атрофия радужки происходит на начальной стадии диффузного (острого) иридоциклита, который чаще всего возникает вследствие ревматизма. Ранние симптомы заболевания: повышенное внутриглазное давление, ухудшение зрения, боль в глазах и голове. Симптоматика развивается достаточно быстро. Болезнь может привести к сильному поражению зрительного нерва и полной потере зрения.

Ревматоидный иридоциклит также протекает в острой форме. Признаками болезни являются:
- вялая радужная оболочка;
- суженный зрачок;
- сращение радужки с хрусталиком;
- падение остроты зрения.
Если недуг не лечить, то атрофия радужки произойдет уже через несколько недель.
При хроническом иридоциклите атрофия радужки развивается очень быстро, в зрачковой области образуется тонкая пленка, стекловидное тело мутнеет, начинает мутнеть хрусталик. Развивается хронический иридоциклит, как правило, на обоих глазах и почти всегда приводит к полной слепоте.

Еще одна тяжелая форма иридоциклита — туберкулезная. Первые его симптомы — «мушки» перед глазами и желтовато-серые или розовые бугорки по внутреннему краю радужки. Болезнь может протекать очень медленно и почти бессимптомно годами. При неблагоприятном течении зрачок полностью зарастает, а радужка атрофируется. Стоит отметить, что такое заболевание сегодня встречается крайне редко.
Атрофия стромы и пигментной каймы как признак синдрома Фукса
Синдром Фукса — это разновидность увеита, который является заболеванием, характеризующимся воспалением сосудистой оболочки глаза. Заболевание это достаточно редкое. Синдром встречается примерно у 4% пациентов с увеитом. Проявляется синдром следующим образом:
- постепенное ухудшение зрения, являющееся следствие развития вторичной катаракты;
- помутнение, плавающие точки в глазах.
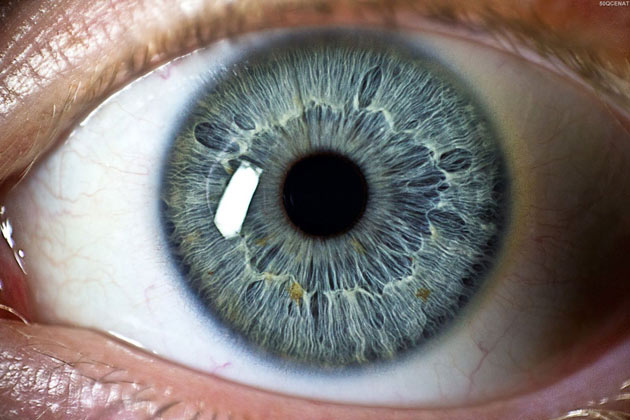
Что касается радужной оболочки, то в ней наблюдаются такие изменения:
- атрофия стромы радужки;
- выцветание радужки;
- тусклый окрас радужки в области зрачка;
- атрофия заднего пигментного слоя;
- образование узелков на радужной оболочке;
- мидриаз, возникающий из-за атрофии зрачкового сфинктера;
- гетерохромия.
При этом чаще всего возникает именно гипохромия, то есть осветление радужной оболочки. Гетерохромная радужка является результатом атрофии стромы, а также нарушения пигментации заднего слоя радужки. При сильной атрофии задний пигмент может просвечивать. Карие глаза от этого светлеют, а голубые становятся более темного, насыщенного цвета.
Синдром Фукса часто приводит к катаракте и глаукоме, поэтому важно вовремя начать лечить патологию. Лечится синдром инъекциями и посредством витрэктомии — хирургической операции, в ходе которой частично или полностью удаляется стекловидное тело.
Симптомы атрофии радужки
Несмотря на то, что атрофия стромы и пигментной каймы радужки являются симптомами различных глазных болезней, данные состояния радужной оболочки в большинстве случаев сопровождаются рядом одинаковых признаков:
- неполная реакция на источник света, но с сохранением нормальной при испуге;
- разный размер зрачков глаз или анизокория;
- неправильные края зрачковой зоны радужной оболочки;
- зоны полного или частичного отсутствия радужки при просвечивании, ее истончение.
На фоне глаукомы и увеита атрофия может сопровождаться покраснением склеры, отеком роговой оболочки, визуальным увеличением глаз в объеме.
Лечение
Если атрофия представляет собой проявление возрастного недуга, то зачастую она не лечится. Если же она является вторичным признаком какой-либо патологии, то лечение заключается в устранении основного заболевания.
Источник
Впервые это заболевание описал профессор Иркутского медицинского института Захарий Григорьевич Франк-Каменецкий в 1925 г. у жителей Иркутской области, позже этой наследственной форме глаукомы было присвоено его имя.
Если для других регионов это заболевание довольно экзотическое, то для Иркутской области и Забайкалья оно в определенной степени эндемично. За рубежом данное заболевание не регистрировалось.
Глаукома Франк-Каменецкого относится к сочетанной врожденной глаукоме, поскольку последняя возникает на фоне гипоплазии стромы радужки. Иногда заболевание относят к увеопатиям, именуя его при этом «прогрессирующей мезодермальной дистрофией радужной оболочки Франк-Каменецкого».
Эта своеобразная форма глаукомы встречается у лиц молодого возраста и характеризуется гипоплазией стромы радужек с обнажением ее пигментного эпителия. Уже при рождении ребенка отмечается наиболее яркий клинический признак заболевания — контрастная двухцветная окраска радужки. Процесс всегда двусторонний.
Известно, что заболевание наследственное, передается по Х-сцепленному рецессивному типу женщинами больным сыновьям. О данном типе наследования свидетельствуют следующие моменты:
- Болеют мужчины.
- Сыновья больных отцов являются здоровыми.
- Мужчины не передают заболевания своим потомкам.
- Женщины-носительницы передают ген своим детям с 50% вероятностью, при этом лица мужского пола, получившие ген, будут больны, а женщины-носительницы могут иметь микропризнаки синдрома при отсутствии полной картины болезни.
Механизм наследования аналогичен таким болезням, как дальтонизм и гемофилия. Наличие же микропризнаков синдрома может служить критерием отбора женщин, вероятных носительниц гена, нуждающихся в профилактических мероприятиях для предотвращения рождения больных детей (пренатальная диагностика).
Клиническая картина
В 36,3% случаев у больных глаукомой выявляется мегалокорнеа, у каждого 4-го пациента обнаружены частичный задний эмбриотоксон и персистирующая мембрана на радужке и хрусталике.
У всех без исключения пациентов обращает на себя внимание своеобразный вид радужной оболочки:
- Зрачковая зона радужки шире ресничной и выглядит как сероватое или желтое кольцо с ровной либо ватообразной поверхностью.
- Ресничная зона за счет обнажения пигментного листка имеет значительно более темный шоколадно-коричневый или сине-лиловый цвет.
- В прикорневой части ресничной зоны может отмечаться желтовато-оранжевого цвета недифференцированная губчатая мезодермальная ткань.
- По мере развития заболевания в пигментном листке появляются и прогрессируют сквозные дефекты, приводя в тяжелых случаях к аниридии с визуализацией неизмененных цинновых связок.
- Процесс деструкции радужек, как правило, асимметричен и превалирует на глазах с более далеко зашедшей стадией глаукомы.
Исходно имеет место недоразвитие стромы и аномальная гипертрофия пигментного листка (в 34,5 раза выше нормы), что ведет к снижению прочности и эластичности радужки. Было выявлено, что постепенно происходят механическое растяжение и разрывы радужки, уменьшается ее площадь, но резко увеличивается толщина. Это сопровождается эктопией зрачка, затем появляются тонкие радиальные дефекты периферии пигментного листка, которые постепенно увеличиваются до огромных сквозных треугольных отверстий основанием к лимбу.
У больных нередко имеются аномалии зрачка: дистопия, неправильная форма, гипертрофия или отсутствие пигментной каймы. Схожесть внешних изменений радужек, их последовательность и типичность создают впечатление близкого родства совершенно несвязанных между собой пациентов.
Клиническая картина, кроме особенностей радужной оболочки, складывается из изменений роговицы и угла передней камеры. Нередко отмечается двусторонняя мегалокорнеа, а также частичный задний эмбриотоксон, определяемый биомикроскопически и представляющий собой выраженное проминирование и смещение кпереди переднего кольца Швальбе.
Угол передней камеры характеризуется рядом изменений. Присутствует «зубчатое» или переднее прикрепление корня радужки, при этом последний имеет тускло-серый цвет, который часто распространяется на все опознавательные зоны, создавая картину грязно-серой вуали. Могут отмечаться мелкие рыхлые серо-рыжие включения мезодермальной ткани в трабекулярной зоне.
Описанный симптомокомплекс изменений радужки и угла передней камеры с нормальной гидродинамикой, т.е. без глаукомы, предложено называть «дисгенезом радужной оболочки и угла передней камеры типа Франк-Каменецкого». Симптомы глаукомы у пациен-тов, имеющих отмеченные признаки врожденной гипоплазии радужек, появляются на 2-3-м десятилетии жизни, хотя наблюдались случаи как более раннего (вплоть до младенчества), так и более позднего начала. Считается, что при врожденной гипоплазии радужной оболочки в основе вторичной глаукомы лежит аномалия развития угла передней камеры, но остается неясным, почему ВГД столь длительно сохраняется компенсированным при явных грубых морфологических изменениях.
В клинической картине заболевания обычно не отмечается субъективных симптомов, кроме снижения остроты зрения, связанного с аномалией рефракции (обычно миопией или миопическим астигматизмом). Изредка имеются жалобы на периодические неприятные ощущения в глазах и затуманивание зрения. Тонографические показатели характерны для ретенционного характера глаукомы с резким уменьшением коэффициента легкости оттока внутриглазной жидкости до 0,02-0,05 мм3 /мин•мм рт.ст..
Глаукома нередко диагностируется поздно и носит злокачественный характер, постепенно приводящий к слепоте. Оперативное лечение малоэффективно и лишь отсрочивает печальный исход. В послеоперационном периоде при стабилизации ВГД и функций продолжается процесс разрушения радужки.
Клинический случай
Больная Д., 33 года, обратилась к офтальмологу с жалобами на чувство распирания в правом глазу, снижение зрения и затуманивание в поле зрения этого глаза. Заболела около 2,5 мес. назад, к врачу не обращалась.
Офтальмостатус
 Правый глаз. Острота зрения OD=0,1 не корр. ВГД=36 мм рт.ст. Умеренное расширение передних цилиарных сосудов. Роговица отечна. Передняя камера средней глубины, влага ее слегка опалесцирует. Обращает на себя внимание двухцветная окраска радужки: зрачковый пояс ярко-желтого цвета, выглядит рыхлым, цилиарный пояс сине-лилового цвета за счет истончения стромы и обнажения пигментного листка.
Правый глаз. Острота зрения OD=0,1 не корр. ВГД=36 мм рт.ст. Умеренное расширение передних цилиарных сосудов. Роговица отечна. Передняя камера средней глубины, влага ее слегка опалесцирует. Обращает на себя внимание двухцветная окраска радужки: зрачковый пояс ярко-желтого цвета, выглядит рыхлым, цилиарный пояс сине-лилового цвета за счет истончения стромы и обнажения пигментного листка.
При этом зрачковый пояс ощутимо шире цилиарного. Дефектов пигментного листка биомикроскопически и диафаноскопически не обнаружено. Имеется легкая вытянутость зрачка по горизонтали в височную сторону с незначительным локальным утолщением пигментной каймы. Отмечается некоторая неравномерность ширины лимба, на фоне которого определяется частичный задний эмбриотоксон, наиболее четко выявившийся в дальнейшем после нормализации ВГД и исчезновения роговичного отека.
 Гониоскопия. Угол передней камеры открыт на всем протяжении, отмечается «зубчатое» прикрепление радужки. Фон трабекулы тусклый. Корень радужки, а также видимая фрагментарно полоса цилиарного тела выглядят белыми, как бы склерозированными. Умеренная эндогенная пигментация венозного синуса. Экзогенной пигментации не отмечено. Хрусталик и стекловидное тело прозрачны.
Гониоскопия. Угол передней камеры открыт на всем протяжении, отмечается «зубчатое» прикрепление радужки. Фон трабекулы тусклый. Корень радужки, а также видимая фрагментарно полоса цилиарного тела выглядят белыми, как бы склерозированными. Умеренная эндогенная пигментация венозного синуса. Экзогенной пигментации не отмечено. Хрусталик и стекловидное тело прозрачны.
Глазное дно: отмечается расширенная физиологическая экскавация диска зрительного нерва (ДЗН), стремящаяся к переходу в краевую; в центральной области существенных изменений не выявлено.
Левый глаз. Острота зрения OS=1,0. ВГД=18 мм рт.ст. Глаз спокоен. Роговица прозрачная. Имеется некоторая неравномерность ширины лимба, признаков заднего эмбриотоксона не отмечено. Передняя камера средней глубины, влага ее прозрачна. Радужка имеет двухцветную окраску, идентичную таковой правого глаза.
Зрачок с едва заметной тенденцией к вытянутости по горизонтали в темпоральном направлении.
Гониоскопия. Угол передней камеры открыт по всей окружности. «Зубчатое» прикрепление радужки менее выражено, чем на правом глазу, на достаточно протяженных фрагментах встречаются нежные гониосинехии. Остальные гониоскопические признаки те же, что на правом глазу. Хрусталик и стекловидное тело прозрачны.
Глазное дно: ДЗН с едва заметной физиологической экскавацией; центральная область без патологии.
Тонография. OD: P0=28,6; C=0,05; F=0,98; Б=547 OS: P0=12,98; C=0,19; F=0,56; Б=69. Выполнена вазотонометрия в передних цилиарных артериях (ПЦА) с последующим определением перфузионного давления в переднем сегменте глаза (ПД в ПСГ)
- Давление в ПЦА правого глаза было равно 73,6 мм рт.ст., ПД в ПСГ — 45 мм рт.ст.;
- Давление в ПЦА левого глаза — 57,8 мм рт.ст., ПД в ПСГ — 44,88 мм рт.ст.
 Выполнена флуоресцентная ангиография (ФАГ) радужек. Отмечено умеренное снижение количества магистральных сосудов цилиарной зоны без признаков экстравазации красителя.
Выполнена флуоресцентная ангиография (ФАГ) радужек. Отмечено умеренное снижение количества магистральных сосудов цилиарной зоны без признаков экстравазации красителя.
Поле зрения правого глаза: скотома Бьеррума. Поле зрения левого глаза: без изменений.
На основании характерной двухцветности радужки с гипоплазией цилиарного пояса в сочетании с гониодисгенезом и ретенционной глаукомой больной поставлен диагноз глаукомы Франк-Каменецкого правого глаза. Состояние левого глаза по Сидорову Э.Г. и Перекрестовой З.А. (1977) может быть обозначено как «дисгенез радужной оболочки и угла передней камеры типа Франк-Каменецкого».
Больной было начато местное гипотензивное лечение правого глаза, включавшее в себя различные комбинации препаратов, среди которых были пилокарпин, β- блокаторы, азопт. Ощутимого гипотензивного эффекта не отмечалось. Через 6 дней после начала лечения ВГД неожиданно резко снизилось до уровня гипотонии — 12 мм рт.ст. При этом обратило на себя внимание значительное уменьшение по площади и глубине экскавации ДЗН. Состояние гипотонии сохранялось, поэтому объем гипотензивной терапии был вначале уменьшен, а затем она была отменена вовсе.
Предпринят осмотр глазного дна с линзой Гольдмана в состоянии медикаментозного мидриаза. На правом глазу обнаружен распространенный невысокий ретиношизис по всей окружности глазного дна, доходящий местами до сосудистых аркад. Зубчатая линия находилась в зоне ретиношизиса, поскольку последний исходил из плоской части цилиарного тела, эпителий которой был явно отслоен.
Экватор и периферия глазного дна левого глаза без явной патологии. При повторной вазотонометрии получены следующие результаты: давление в ПЦА правого глаза — 39,8 мм рт.ст., расчетное ПД в ПСГ — 31,0 мм рт.ст. Больной трижды была проведена отграничивающая лазеркоагуляция сетчатки правого глаза, но значительная часть коагулятов «смывалась» несклонным к адгезии ретиношизисом. После этого лазеркоагуляты были нанесены в шахматном порядке по плоской части цилиарного тела. Вскоре ВГД нормализовалось, а затем умеренно повысилось — до 26-27 мм рт.ст., и больной вновь был назначен азопт 2 раза в день, в результате чего офтальмотонус был стойко компенсирован.
Больная осмотрена через 1 мес., в течение которого ВГД правого глаза оставалось на уровне 19-20 мм рт.ст. При контрольном осмотре с линзой Гольдмана ретиношизис не имеет тенденции к распространению, выглядит достаточно плоским. Экскавация ДЗН не превышает размеров физиологической. VOD=0,5-0,6, не корр. Количество абсолютных скотом значительно уменьшилось, часть из них перешла в относительные.
Больная продолжает инстиллировать азопт 2 раза в день. Состояние левого глаза без отрицательной динамики. Предпринята попытка исследования родословной больной Д. По обеим родительским линиям указаний на патологию глаз не выявлено, при этом ни у отца, ни у матери сестер и братьев нет. У самой Д. имеется брат 40 лет, со слов пациентки он здоров.
Осмотрена единственная девятилетняя дочь больной Д., у которой отмечена характерная двух- цветность радужек, выраженная несколько меньше, чем у матери. Других изменений глаз не выявлено. VOU=1,0, ВГД обоих глаз 19 мм рт.ст.
Источник


