Инфильтрат роговицы сроки лечения
Инфильтрат роговицы – один из отличительных признаков кератита (воспаления роговицы), для которого характерны также помутнения роговой оболочки, снижение остроты зрения.

Инфильтраты могут иметь различные формы и размеры, а также располагаются на различной глубине.
Разновидности патологии
В зависимости от глубины захвата воспалительных явлений кератиты делятся на поверхностные, которые охватывают около 1/3 толщи роговой оболочки, и глубокие – воспаление достигает стромы (основа роговицы).
В зависимости от локализации инфильтрата кератиты бывают:
- центральные – инфильтрированная ткань размещена в области зрачка;
- парацентральные – инфильтрат находится в зоне пояса радужной оболочки;
- периферические – воспаление локализуется в области лимба (край роговицы).
Классификация кератитов в зависимости от причины возникновения:
- Внутренний кератит провоцируют болезнетворные микроорганизмы, аллергическая реакция, аутоиммунные процессы, авитаминоз. К этой группе можно отнести кератиты, происхождение которых неизвестно (нитчатый кератит или розацеа).
- Внешний кератит провоцируют травмы, вирусы, кератомикоз, аномалии, которые появились из-за размножения бактерий вследствие конъюнктивита или мейбомита.
Клиническая картина
Независимо от формы заболевания проявляется роговичный синдром, который проявляется следующими симптомами:
- фотофобия;
- боль в глазном яблоке;
- избыточное выделение слезной жидкости;
- непроизвольное сокращение круговых мышц;
- снижение резкости изображения;
- ощущение инородного тела в глазу.
Воспалительный инфильтрат роговицы раздражает нервные корешки и провоцирует роговичный синдром. При отсутствии лечения роговица мутнеет, её чувствительность снижается.
Инфильтрат приобретает серый цвет, если в его составе преобладают клетки лимфы. Большое количество лейкоцитов (белые кровяные клетки) делает образование жёлтым.
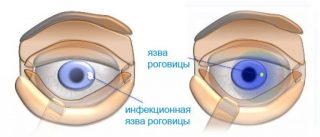
Поверхностные кератиты иногда проходят самостоятельно и наступает полное выздоровление. При глубокой форме патологии роговая оболочка часто мутнеет, снижается острота зрения. В наиболее запущенных случаях возможно изъязвление роговицы.
После стихания воспалительного процесса язва заживает, а строма рубцуется. Как следствие, на роговой оболочке возникает бельмо (помутнение). При отсутствии лечения глубоких язв формируется грыжа десцеметовой мембраны.
Всевозможные осложнения: перфорация язвы, катаракта, глаукома, воспаление нервов и т. д. Если воспаление захватывает несколько отделов, это может привести к потере глаза.
Лечение
Чтобы уменьшить воспаление, купировать боль, предотвратить сращение зрачка используют мидриатики. Чаще всего врачи назначают Атропин в форме капель и мази, раствор Скопаламина и Адреналина. Также применяется электрофорез, при котором используют раствор Атропина.

Кератит бактериального происхождения и язвы на роговице лечат с помощью сульфаниламидов и антибактериальных препаратов в форме раствора или мази. Если на роговой оболочке присутствуют глубокие язвы, то антибактериальные препараты вводят в конъюнктивальный мешок, также назначают препараты системного действия.
После уменьшения воспалительных явлений назначается осмотерапия и рассасывающее лечение. В отдельных случаях проводят операцию.
Чтобы предотвратить появление инфильтратов роговицы, необходимо своевременно лечить блефарит, конъюнктивит и другие воспалительные болезни глаз, а также избегать травм.
Воспользуйтесь удобным поиском по сайту ,чтобы найти больше информации о болезнях и их лечении, терминах, встречающихся в статьях.
Чтобы узнать больше о воспалительных процессах в оболочках глаза и не ошибиться с диагнозом – читайте публикацию о хориоидите – воспалении сосудистой оболочки глаза.
Источник
Кератит — это собирательный термин для обозначения группы воспалительных заболеваний. Их общие признаки: боль, помутнение в глазах и покраснения из-за поражения роговой оболочки.
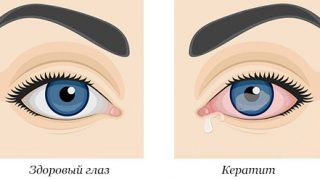
Из общего числа диагнозов в современной офтальмологии, на кератит приходится в среднем 5%. Воспаление роговой оболочки может закончиться слепотой, поэтому важно своевременно определить причину его возникновения и начать лечение.
Решите свою проблему
1
Консультация
у профессора и д.м.н.
2
Диагностика из
13+ исследований
3
Лучшее оборудование
и тех. оснащение
Задайте вопрос
Классификация воспаления роговицы
Роговица — это внешняя прозрачная оболочка глазного яблока. Состоит из 6 слоёв, каждый из которых выполняет определённую зрительную функцию. От них зависит также острота и чёткость зрения.
Обычно поражение роговой оболочки начинается с мелкого повреждения. Потом из-за воздействия микрофлоры развиваются воспалительные процессы. Иногда их последствия необратимы. Поэтому поставить диагноз и приступить к лечению кератита нужно как можно скорее.
Инфильтрат — главный признак развития воспалительного процесса. Это смесь клеточных элементов с кровью и лимфой. Она появляется при воспалениях и скапливается в разных участках роговицы.
Классифицировать кератит можно по расположению воспалений и причинам их возникновения.
| Вид кератита | Характерные особенности |
|---|---|
| Исходя из поражённого слоя роговой оболочки | |
| Поверхностный | Затрагивает верхние слои роговицы. Поражается наружный эпителий, Боуменова оболочка и строма. Может стать осложнением конъюнктивита или воспаления слёзного мешка. Рубцы при поверхностной форме не появляются. |
| Глубокий | Воспаляется роговая строма целиком. При глубоком кератите формируются рубцы и падает острота зрения. |
| В соответствии с областью скопления инфильтрата | |
| Центральный | Инфильтрат собирается в области зрачка. |
| Периферический | Инфильтрат находится на периферии роговицы, который называется лимб. |
| Парацентральный | Инфильтрат собирается в поясе радужки. |
| В соответствии с этиологией | |
| Акантамёбный | Наиболее опасная форма. Развивается при поражении амёбой Acanthamoeba, может привести к потере зрительной функции. В основном от такой формы кератита глаза страдают пациенты, которые носят контактные линзы. |
| Весенний | Развивается под воздействием аллергенов. Сопровождается светобоязнью и ощущением инородного тела в глазу. У пациента при этом неконтролируемо текут слёзы. |
| Бактериальный | Возбудитель — грамположительная бактерия золотистого стафилококка или грамотрицательная палочковидная бактерия Pseudomonasaeruginosa. |
| Вирусный | У взрослых чаще всего вирусную форму кератита возбуждает герпес -70%. У детей воспаление бывает осложнением кори или ветряной оспы. |
| Грибковый | Возбудитель — паразитические грибы. Заболевание поражает глубокие слои роговой оболочки. Осложнением может стать бельмо. |
| Нейрогенный | Развивается из-за поражения тройничного нерва. Он обеспечивает чувствительность органам зрения. Заболевание в такой форме не сопровождается болью. |
| Фотокератит | Возникает из-за ожога роговицы UV-лучами. Наиболее распространённые причины: работа со сварочным аппаратом без спецсредств и длительное пребывание на солнце. |
| Гнойная и ползучая язва | Гнойные язвы появляются в роговице после её повреждений. |
| Неязвенный | Возбудитель — грамотрицательные бактерии. Они вызывают отёки эпителиального слоя. Язвы не появляются. |
Симптомы кератита
Симптоматика разных форм почти не отличается. Главный признак развития заболевания — роговичный синдром. Он возникает из-за раздражения нервных окончаний роговицы. При нём чувствуется:
- Сильная боль в органах зрения.
- Ощущение в глазу инородного тела.
- Полное или частичное поражение рогового слоя.
- Светобоязнь.
- Непроизвольное сокращение круговой мышц.
- Ухудшение остроты зрения.
Диагностика кератита
С помощью обследования, врач выявит природу возникновения заболевания. Для этого нужно узнать, какие патологии перенёс пациент. В диагностику входит:
- Сбор анамнеза и проведение физикального осмотра глаза.
- Биомикроскопические исследования роговицы. Необходимы для выявления её патологических изменений и оценки прозрачности оптических структур.
- Острота зрения.
- Чувствительность роговицы.
- УЗ — диагностика.
- Флюоресцеиновый тест. Нужен для выявления язвенных и эрозионных областей.
- Лабораторные исследования на наиболее распространенные инфекции, выявление маркеров ревматологических и аллергических заболеваний.
Лечение кератита глаза
План терапии разрабатывает офтальмолог, опираясь на особенности клинической ситуации и причину возникновения патологии. Учитываются и индивидуальные противопоказания. Также пациентам, которые носят контактные линзы, придётся отказаться от них перед лечением.
Если воспаление было вызвано бактериями, пациенту чаще всего назначают капли с антибиотиками. Также эффективны местные мази и инъекции.
Аллергический кератит лечится антигистаминными препаратами. Также эффективны инъекции гормональных препаратов под соединительную оболочку глаза.
Для лечения вирусной формы кератита будут полезны мази с противовирусным препаратом ацикловиром в составе.
Пройти диагностику кератита можно в офтальмологической клинике «Сфера». Мы располагаем уникальным комплексом оборудования, которое позволяет поднять диагностику на новый качественный уровень. Врачам известны все инновационные методы лечения и симптомы кератита. Процедуры проводятся в соответствии с международными стандартами. Не откладывайте лечение и записывайтесь на приём к нашим специалистам прямо сейчас: +7 (495) 139-09-81.
Источник
Клинико-функциональные результаты лечения в группе I (терапия кортикостероидами)
В группу I вошли 32 пациента (52 глаза) с инфильтративным рецидивирующим поражением роговицы (рис. 9). Пациенты данной группы в качестве терапии получали инстилляции глазных капель Дексаметазон 0,1% (начиная с 4-х раз в день, с последующим постепенным снижением концентрации) в течение 12 недель (3 месяца), а также репаративные препараты (Корнерегель, Баларпан) в те же сроки с последующим переходом на жидкостные слезозаменители в течение 3-х месяцев.
Данные пневмотонометрии у большинства пациентов в группе (30 пациентов – 50 глаз – 96,15 %) оставались в пределах нормальных значений в течение всего периода наблюдения (17,5±3,11 мм рт. ст.). Только у 2-х пациентов в первой группе мы отметили повышение ВГД до 27 и 28 мм рт. ст. при первом осмотре (2 недели от начала лечения).
Снижение ВГД до нормальных значений (18 и 16 мм рт ст) было достигнуто путем применения 0,25% раствора Тимолола малеата 2 раза в день в течение всего периода применения дексаметазона с последующей отменой. При следующих осмотрах в течение трех месяцев повышение ВГД отмечено не было.
Среднее значение МКОЗ до начала лечения у пациентов группы I на пораженных глазах составило 0,5±0,14.
На контрольном осмотре через 1 месяц от начала терапии показатели визометрии в группе увеличились, и средняя МКОЗ составила 0,85±0,11. Среди жалоб сохранялась только нечеткость зрения (2,3 балла) у 28,12 % (9 пациентов), а так же на дискомфорт (1,75 балла) в 37,5 % (12 пациентов) (табл. 7). В большинстве случаев на данном сроке (43 глаза – 82,7 %) произошла полная резорбция инфильтратов (0 баллов по оценочной шкале). На 8-ми глазах (15,38 %) сохранялись единичные помутнения в количестве от 1 до 10 (1 балл по оценочной шкале), что не оказывало существенного влияния на зрительные функции пациентов. Только на 1 глазу (1,92%) оценка состояния роговицы составила 2 балла (15 инфильтратов в центральной и парацентральной зоне роговицы), при этом важно отметить, что первоначальная оценка состояния роговицы у данных пациентов была 4 балла.
На сроке 3 месяца с момента начала терапии рост остроты зрения увеличился на 0,3-0,4 единицы от первоначальных данных, и максимально корригированная острота зрения составила 0,94±0,07. Жалобы на нечеткость зрения сохранялись у двух пациентов (6,25 %) в группе (2 балла) (рис. 10).
Полное рассасывание инфильтратов роговицы (0 баллов) произошло в случае 51 глаза (98,08 %). Единичные инфильтраты (1 балл) сохранялись в парацентральной зоне роговицы у 1 пациента (1 глаз – 1,92 %) (рис. 12).
При осмотре на сроке 6 месяцев от начала лечения в первой группе отмечалось появление жалоб на нечеткость зрения (87,5% пациентов – 28 человек, средний балл 3,4), искажение предметов (56,25 % пациентов – 18 человек, средний балл 2,5), halo-эффект (31,25 % пациентов – 10 человек, средний балл 2,7) (табл. 7).
При биомикроскопии по сравнению с предыдущим осмотром отмечалось появление субэпителиальных инфильтратов роговицы: на 6 глазах (11,54 %) – 3 балла, на 15 глазах (28,85 %) – 2 балла, на 27 глазах (51,92 %) – 1 балл и на 4 глазах (7,69 %) – 0 баллов (рис. 11, 12).
Показатели визометрии так же оказались снижены, и МКОЗ составила в среднем 0,69±0,11 (рис. 13), что не имело достоверных отличий по сравнению с группой пациентов до начала терапии (p>0,05) (табл. 11).
Клинико-функциональные результаты лечения в группе II (терапия кортикостероидами и препаратом 0,15% ганцикловира)
Основным отличительным препаратом в терапии инфильтративного поражения роговицы у 30 пациентов (49 глаз) стал глазной гель Ганцикловир 0,15% (Зирган®, Santen, Финляндия) в течение 21 дня. Базисную терапию составили: глазные капли Дексаметазон 0,1% (с последующим снижением концентрации) в течение 12 недель, репаративные препараты (Корнерегель, Баларпан) в теже сроки и слезозаместительные препараты.
Учитывая наличие кортикостероидов в терапии пациентов, проводили контроль ВГД в течение всего периода наблюдения. При этом отклонений от нормальных значений в течение трех месяцев выявлено не было. Среднее значение ВГД у пациентов на фоне терапии во второй группе составило 16,7±2,37.
Контрольные осмотры проводили на сроках 1, 3, 6 месяцев от начала терапии. Клинические данные пациентов в группе II не отличались от таковых у пациентов в других группах. В частности, до начала лечения у пациентов группы II МКОЗ на пораженных глазах составила 0,51±0,18.
Через 1 месяц от начала терапии МКОЗ у пациентов увеличилась и составила 0,83±0,12. При оценке жалоб на данном этапе так же были отмечены положительные результаты. Отмечалось сохранение жалоб на чувство инородного тела, «песка» (1,6 балла) у 5 человек (16,67 %) и на нечеткость зрения (2,0 балла) у 33,33 % (10 пациентов) (табл. 8). При оценке состояния роговицы на данном сроке были зафиксированы следующие данные: 1 балл по оценочной шкале (от 1 до 10 помутнений) – на 7 глазах, что составило 14,29 %; 0 баллов – на 42 глазах (85,71 %).
При следующем контрольном осмотре (3 месяца от начала терапии) был отмечен рост остроты зрения, и МКОЗ составила 0,91±0,09. Данный показатель был достоверно выше, по сравнению с аналогичным до начала лечения (табл. 11). Пациенты второй группы на данном этапе жалоб не предъявляли. Полное очищение роговицы от постАВ помутнений роговицы (0 баллов) было отмечено в 83,67 % случаев (41 глаз). В случае 8 -ми глаз (16,33 %) отмечалось сохранение единичных субэпителиальных помутнений (1 балл).
При заключительном осмотре на сроке 6 месяцев от начала терапии в группе II отмечалось возвращение симптомов, подобных тем, что были отмечены до начала лечения, а именно при биомикроскопии распределение баллов произошло следующим образом: на 1 глазу (2,04 %) – 4 балла, на 22 глазах (44,9 %) – 2 балла, на 20 глазах (40,82 %) – 1 балл и на 6 глазах (12,24 %) – 0 баллов (рис. 14).
При этом средняя МКОЗ так же оказалась ниже, чем на предыдущих осмотрах и составила 0,66±0,15 (рис. 15).
Показатель МКОЗ на данном этапе достоверно не отличался от средней МКОЗ до лечения в данной группе (p>0,05) (табл. 11). Кроме того, появились жалобы на светобоязнь (1,3 балла) у 6 пациентов (20 %), на нечеткость зрения (2,76 балла) у 23 пациентов (76,67 %) и на дискомфорт (2,07 балла) у 14 пациентов (46,67 %) (табл. 8).
Клинико-функциональные результаты лечения в группе III (терапия кортикостероидами и препаратом 0,05% циклоспорина А)
Терапию пациентов группы III составили базовые препараты в виде инстилляций дексаметазона 0,1% (с последующим снижением концентрации) в течение 12 недель, репаративные препараты (Баларпан, Корнерегель) и жидкостные слезозаместители в течение последних 3-х месяцев лечения.
Основным действующим веществом в комплексной терапии являлись глазные капли Циклоспорина А 0,05% (Рестасис®, Allergan), применяемые согласно инструкции фирмы-производителя в течение 6 месяцев. В группу III вошли 33 человека (51 глаз), клинические данные которых соответствовали таковым в других группах (рис. 16).
Показатели ВГД в большинстве случаев оставались в пределах нормы в течение всего периода применения кортикостероидов, а так же после их отмены. Эта часть пациентов составила 32 человека (50 глаз – 98,04%). У 1 пациента (1 глаз – 1,96 %) при осмотре на сроке 1 месяц от начала терапии было определено повышение ВГД до 29 мм рт. ст. Снижение ВГД до нормальных значений (17 мм рт. ст.) было достигнуто путем применения 0,25% раствора Тимолола малеата 2 раза в день в течение всего периода применения дексаметазона с последующей отменой. При следующих осмотрах в течение трех месяцев повышение ВГД отмечено не было.
При первичном осмотре у пациентов данной группы на пораженном глазу МКОЗ составила 0,57±0,17.
Спустя 1 месяц после начала лечения показатели визометрии увеличились на 0,2-0,3 единицы, и МКОЗ в среднем составила 0,85±0,12. У всех пациентов отмечалась положительная динамика в рассасывании роговичных субэпителиальных помутнений. Полная резорбция инфильтратов (0 баллов по оценочной шкале) произошла в 68,63 % случаев (35 глаз), оценка в 1 балл была установлена в 29,41 % случаев (15 глаз), так же была определена оценка в 3 балла (22 полупрозрачных инфильтрата по всей поверхности роговицы, больше выраженные по периферии) в 1,96 % (1 глаз).
Среди жалоб на данном этапе отмечались нечеткость зрения (1,72 балла) у 33,33 % (11 пациентов), а так же halo-эффект (2 балла) у 6,06 % (2 пациентов) (табл. 9).
На 3-х месячном сроке от начала лечения МКОЗ у пациентов группы III составила 0,95±0,07. Распределение баллов по состоянию роговицы произошло следующим образом: 1 балл – 2 глаза (3,92 %), 0 баллов – 49 глаз (96,08 %), чем и была обусловлена высокая острота зрения в группе на данном этапе (рис. 17).
Соответственно, количество пациентов, предъявляющих жалобы было минимальным – у 2-х человек (6,06 %) были жалобы на дискомфорт (1 балл), а у 3-х пациентов (9,09 %) сохранялись жалобы на нечеткость зрения (1,33 балла (табл. 9).
На этапе 6 месяцев с момента начала терапии в третьей группе состояние пациентов оставалось стабильным по сравнению с пред ыдущим (3-х месячным) осмотром. Лишь на 7 глазах (13,73 %) отмечалось появление новых роговичных субэпителиальных помутнений (количество от 3 до 10 – 1 балл) преимущественно в парацентральной и периферической зонах, что не отразилось на остроте зрения (рис. 18, 19).
Так, средняя МКОЗ составила 0,9±0,09 (рис. 20). При этом, данный показатель был достоверно выше, чем до лечения и на сроках 1 и 3 месяца от его начала (p<0,05) (табл. 11) Жалобы на нечеткость зрения (1,6 балла) отмечались у 15,15 % (5 пациентов), на halo-эффект (2,5 балла) – у 6,06 % (2 пациентов) (табл. 9).
Клинико-функциональные результаты лечения в группе IV (терапия кортикостероидами и препаратом Офтальмоферон)
В состав комплексной терапии пациентов четвертой группы входили инстилляции офтальмологических препаратов: Офтальмоферон (Фирн-М, Россия) 6 раз в день в течение 10 дней, дексаметазон 0,1% (с последующим снижением концентрации) в течение 12 недель, репаративные средства (Баларпан, Корнерегель), слезозаместительные препараты жидкостной природы на завершающем этапе.
В состав группы IV вошли 32 человека (51 глаз) с субэпителиальными помутнениями роговицы после перенесенного АВКК.
Всем пациентам так же проводили контроль ВГД в течение всего периода наблюдения. Среднее значение ВГД у пациентов на фоне терапии в четвертой группе составило 17,4±3,06. При этом отклонения от нормальных значений были выявлены у 1 пациента (1 глаз – 3,13%). На осмотре через 1 месяц после назначения терапии было зафиксировано повышение ВГД до 26 мм рт. ст., которое удалось нормализовать (до 14 мм рт. ст.) с помощью назначения 0,25% раствора Тимолола малеата 2 раза в день в течение всего периода применения дексаметазона с последующей отменой. При следующих осмотрах в течение трех месяцев повышение ВГД у пациентов отмечено не было.
До начала лечения у пациентов четвертой группы МКОЗ на пораженных глазах составила 0,49±0,18.
На осмотре через 1 месяц от начала лечения 6 пациентов (18,75 %) предъявляли жалобы на чувство инородного тела, «песка» (1,5 балла), 15 пациентов (46,88 %) – на дискомфорт, «сухость» (1,67 балла), 6 пациентов (18,75 %) – на нечеткость зрения (2,17 балла) (Табл. 10). При биомикроскопии было установлено, что на 46 глазах (90,20 %) произошло полное рассасывание субэпителиальных помутнений (0 баллов по оценочной шкале), на 5 глазах (9,80 %) отмечалось сохранение точечных полупрозрачных помутнений в количестве от 5 до 10 штук (1 балл).
Соответственно, МКОЗ на данном этапе составила 0,84±0,10.
На сроке 3 месяца от начала лечения был отмечен рост остроты зрения, и МКОЗ составила 0,93±0,07. При этом на 50 глазах (98,04 %) произошло полное очищение роговицы (0 баллов), а в случае 1 глаза (1,96 %) сохранялись единичные помутнения (1 балл). Предъявляемые жалобы включали: чувство дискомфорта, «сухости» (1,6 балла) – у 5 пациентов (15,63 %), чувство инородного тела, «песка» (1,71 балла) – у 7 человек (21,88 %) (табл. 10).
На сроке 6 месяцев от начала лечения в группе IV при биомикроскопии распределение баллов произошло следующим образом: на 9 глазах (17,65 %) – 3 балла, на 15 глазах (29,41 %) – 2 балла, на 20 глазах (39,21 %) – 1 балл и на 7 глазах (13,73 %) – 0 баллов (рис. 21).
Соответственно, средние данные МКОЗ на этом сроке составили 0,63±0,12. (рис. 22).
Достоверных отличий средней остроты зрения пациентов на данном этапе от остроты зрения до начала терапии обнаружено не было (p>0,05) (табл. 11).
Пациенты предъявляли жалобы на нечеткость зрения (2,44 балла) в 84,38 % случаев (27 человек), на эффект halo (1,9 балла) в 31,25 % случаев (10 пациентов) и glare-эффект (2 балла) в 3,13 % (1 пациент). Так же одного пациента (3,13 %) беспокоила светобоязнь (2 балла) (Табл. 10).
При обобщении данных о пациентах всех групп было отмечено, что на протяжении всего периода терапии не было зарегистрировано токсическо-аллергических реакций на компоненты применяемых лекарственных средств. Сравнительные данные по визометрии в группах лечения представлены в таблице 11, из которой наглядно виден статистически достоверный рост МКОЗ во всех группах на сроке 3 месяца от начала терапии. Также отмечен статистически достоверный рост средней МКОЗ у пациентов группы III на сроке 6 месяцев лечения по сравнению с этапом до начала терапии. Кроме того, МКОЗ у пациентов группы III на указанном сроке достоверно выше, чем данные у пациентов других групп.
Таким образом, при изучении клинико-функциональных особенностей пациентов с постАВ поражением роговицы в группах с различными схемами терапии наблюдались определенные закономерности на разных этапах наблюдения. Так, на сроках 1 и 3 месяца от начала лечения статистически достоверной разницы между показателями всех групп замечено не было, что мы связываем с наличием в терапии основного действующего вещества – дексаметазона – в одинаковых дозировках. При этом, отмена препарата приводила к развитию симптоматики и клинической картины, сходной с таковой до начала терапии, в группах I, II и IV . У пациентов в группе III мы наблюдали стабилизацию клинического состояния в отдаленные сроки наблюдения, что мы связываем с пролонгированным применением препарата с противовоспалительными свойствами (0,05 % ЦсА).
Источник