Имплантация роговицы глаза что это
 Некоторые офтальмологические заболевания и травмы лечатся только с помощью хирургического вмешательства. Так, в некоторых случаях спасением глаза может стать имплантация роговицы или кератопластика – операция по замене поврежденного участка донорским имплантатом.
Некоторые офтальмологические заболевания и травмы лечатся только с помощью хирургического вмешательства. Так, в некоторых случаях спасением глаза может стать имплантация роговицы или кератопластика – операция по замене поврежденного участка донорским имплантатом.
Классификация операций по пересадке роговой оболочки
Трансплантация роговицы имеет следующую классификацию:
- Аутокератопластика – пересадка роговой оболочки со здорового глаза на больной.
- Ксентрасплантация (гетеропластика) – имплантация тканей между разными биологическими видами.
- Аллопластика (гомопластика) – пересадка материала другого генетического происхождения.
- Эксплантация (аллотрансплантация) – имплантация небиологического субстрата.
Также кератопластика может быть тотальной (удаляется вся роговица и подшивается новая соответствующих размеров); субтотальной (удаляется и подшивается только часть); частичной (удаляется и замещается участок диаметром 4-6 мм) и пр.
Традиционные и новые методы трансплантации
 Обычная пересадка проводится с помощью скальпеля. После такого вмешательства на месте крепления имплантата остаются заметные швы, что приводит к искажению формы роговицы и снижению качества зрения. Также после операции требуются длительная реабилитация и постоянное наблюдение у врача. Еще один недостаток традиционной имплантации – остаточный трудно корректирующийся астигматизм.
Обычная пересадка проводится с помощью скальпеля. После такого вмешательства на месте крепления имплантата остаются заметные швы, что приводит к искажению формы роговицы и снижению качества зрения. Также после операции требуются длительная реабилитация и постоянное наблюдение у врача. Еще один недостаток традиционной имплантации – остаточный трудно корректирующийся астигматизм.
Альтернативой скальпелю является лазер. Сверхточное и чувствительное оборудование позволяет проводить малотравматичные микрохирургические вмешательства. Их преимущества – сравнительно быстрая реабилитация, минимум швов и неприятных ощущений. Недостаток – высокая цена. Что в Москве, что в Израиле, она зависит от тяжести поражения, сопутствующих заболеваний, видов обследования и сложности работы хирурга. В среднем такая операция может обойтись в 20 тыс.$.
Стоимость операции зависит и от целей. Они могут быть такими:
- Улучшение зрения, удаление бельма (оптическая имплантация).
- Исправление нарушений рефракции (рефракционная).
- Устранение стафиломы или скрытие дефекта (тектоническая).
- Предотвращение перфорации при дистрофии роговой оболочки (профилактическая).
- Лечение глазных заболеваний (терапевтическая).
- Обогащение бельма элементами роговицы (мелиоративная).
- Устранение дефектов (косметическая).
Показаниями же могут служить глазные травмы, инфекции, тяжелые заболевания и деформация роговицы (кератоконус и т.п.).
Этапы имплантации
 Конечно, все начинается с обследования, постановки диагноза и уточнения необходимости оперативного вмешательства. Затем выбирается имплантат. Он может быть донорским или искусственным. Далее:
Конечно, все начинается с обследования, постановки диагноза и уточнения необходимости оперативного вмешательства. Затем выбирается имплантат. Он может быть донорским или искусственным. Далее:
- Общий наркоз.
- Иссечение поврежденной роговицы лазерным лучом.
- Пересадка имплантата.
- Сшивание разрезов сверхтонкой синтетической саморассасывающейся нитью.
- Введение под конъюнктиву противовоспалительных препаратов.
Пересадка роговицы глаза длится примерно 1,5 часа. После завершения операции проверяется равномерность пришивания. Поверхность новой роговицы должна быть ровной, напоминающей правильную сферу. Проверка проводится с помощью кератоскопа. В зависимости от результатов может понадобиться подтяжка или ослабление швов.
Цель имплантации – возвращение зрения и полноценной жизни человеку. В качестве профилактики осложнений назначается длительный курс антибиотиков. Очки подбираются примерно через год после оперирования и снятия швов.
Донорская или искусственная роговица?
 Раньше пересаживали только донорскую роговицу. Она берется от умерших людей, плодов и новорожденных. Для ее трансплантации не требуется соответствие по группе крови, главное – качество и отсутствие инфекций.
Раньше пересаживали только донорскую роговицу. Она берется от умерших людей, плодов и новорожденных. Для ее трансплантации не требуется соответствие по группе крови, главное – качество и отсутствие инфекций.
Была разработана и искусственная роговица, не уступающая по структуре и свойствам натуральной. Изготавливается имплантат из акрила или гидрогеля, материалов отлично совмещающихся с тканями человека. Преимущества искусственных субстратов: отсутствие необходимости ждать донора, минимальные риски отторжения и меньший срок привыкания.
Подбор имплантата осуществляется в соответствии с индивидуальными параметрами глаза больного. Это могут быть:
- Донорская роговица.
- Сочетание донорских и искусственных материалов – имплантат, покрытый тканями больного. Это способствует быстрому заживлению и привыканию.
- Гидрогелевый протез.
- Искусственно выращенный человеческий коллаген. Он стимулирует собственные клетки больного к восстановлению. Применяется при поверхностных повреждениях.
- Акриловая роговица.
Что лучше — мы не можем сказать. Это дело профессиональных врачей.
Послеоперационный период и возможные осложнения
 После кератопластики важно не допускать внешнего воздействия на оперированный глаз. Поэтому он закрывается марлевой повязкой, которую нужно носить в течение 1-5 недель. Для ускорения заживления и предотвращения отторжения назначаются различные глазные капли, гели и мази. Препараты, схема и срок их применения определяется врачом. Обычно такая реабилитация занимает не меньше 2 месяцев.
После кератопластики важно не допускать внешнего воздействия на оперированный глаз. Поэтому он закрывается марлевой повязкой, которую нужно носить в течение 1-5 недель. Для ускорения заживления и предотвращения отторжения назначаются различные глазные капли, гели и мази. Препараты, схема и срок их применения определяется врачом. Обычно такая реабилитация занимает не меньше 2 месяцев.
В роговице нет кровеносных сосудов, но процесс рубцевания длится очень долго. Это увеличивает риск расхождения швов, поэтому следует избегать тяжелой физической работы и бережно относиться к больному глазу. Швы снимаются в среднем через 8-12 месяцев.
В принципе, осложнения после имплантации роговицы случаются редко, но все же бывают. Это могут быть: кровотечение, разрыв или расхождение шва, инфицирование раны, последствия наркоза. Также есть опасность вытекания внутриглазной жидкости наружу, понижения или повышения внутриглазного давления, развития катаракты или отслоения сетчатки. Основным же осложнением является отторжение пересаженной роговицы (20% из всех случаев). Процесс сопровождается сильным покраснением глаза и помутнением имплантата.
В целом замена роговой оболочки проходит успешно. У большинства прооперированных людей улучшается зрение и качество жизни, поэтому если возникла необходимость имплантации, не стоит бояться – ведь ценнее зрения у нас практически ничего нет.
Видео не для слабонервных (может пригодиться студентам) — «Имплантация интрастромального роговичного кольца Миоринг при кератоконусе»:
А что вы думаете по этому поводу? Поделитесь своими мыслями в комментариях – это интересно другим читателям!
Источник
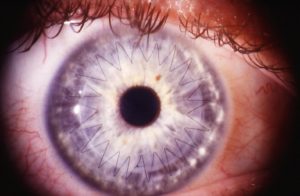 Операция по трансплантации донорского зрительного органа называется кератопластикой.
Операция по трансплантации донорского зрительного органа называется кератопластикой.
Чаще всего к имплантации роговицы прибегают, если медикаментозное лечение не способствует снятию симптоматики заболевания оболочки.
Под роговицей подразумевается внешняя часть глаз, которая является перепонкой с тонкой прозрачной сферической формой. Она располагается до размещения зрачка и радужной оболочки.
Строение роговицы является одним из наиболее сложных, поскольку включает 5 разных слоев:
- Наружная неороговевающая ткань — отличается быстрой регенерацией. Этим обусловлено отсутствие рубцов при травмировании этого эпителия.
- Передняя пограничная перепонка — называется мембраной боумена. Прослойка отличается структурой без клеток, при ее травме остаются спайки на тканях.
- Строма — составляет наибольшую часть роговицы (90%). Слой имеет параллельно расположенные коллагеные волокна и молекулы хондроитинсульфата между ними.
- Мембрана десцеметова.
- Внутренний слой ткани — эндотелий. Этот слой не восстанавливается.
Следует отметить, что эта часть глаза не имеет собственных сосудов, но при этом каждая клетка тканей соединена с нервным волокном. Отсутствие собственной сосудистой системы негативно отображается на восстановительных процессах роговицы. Одновременно это считается положительным для операции по пересадке роговицы. К тому же ткань роговицы считается самой безобидной, поскольку риск ее отторжения после пересадки — минимальный.
Показания к трансплантации роговицы
Замена роговицы глаза необходима, если консервативные и другие методики лечения не оказывают нужного действия. Определить, когда следует проводить операцию, может только специалист, опираясь на множество фактов, поскольку процесс восстановления глаза — процедура достаточно длительная. В большей части ситуаций такая процедура – единственный способ борьбы с дефектами. Чаще всего трансплантация ткани нужна:
- при врожденных и приобретенных истончениях роговицы;
- при буллезной кератопатии;
- при образовании рубцов после операции и ожогов;
- при спайках, появившихся после инфекции или вирусного заболевания;
- после ожога химическими средствами с осложнениями;
- при наличии глаз неправильной формы.
Противопоказания
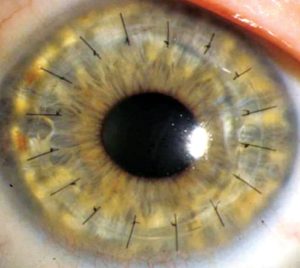 Как и большинство других операций, кератопластика имеет противопоказания, запрещающие ее проведение. Проблемы с сердечно сосудистой системой и нарушения в легких считаются относительными запретами, при которых врач взвешивает возможные риски и ожидаемый эффект. Поводом для отсрочки даты пересадки может быть наличие локальных очагов воспаления.
Как и большинство других операций, кератопластика имеет противопоказания, запрещающие ее проведение. Проблемы с сердечно сосудистой системой и нарушения в легких считаются относительными запретами, при которых врач взвешивает возможные риски и ожидаемый эффект. Поводом для отсрочки даты пересадки может быть наличие локальных очагов воспаления.
В таком случае проводится лечение заболевания и только после можно думать о кератопластике.
Категорическим запретом для проведения пересадки роговицы является:
- воспалительные процессы на глазах;
- закупорка слезных каналов;
- сильное повышение давления внутри глаз;
- гемофилия, развитие которой началось на фоне сахарного диабета;
- наличие кровеносного бельма.
Крайне редко трансплантация роговицы проводится в период вынашивания ребенка и при кормлении грудью. Как правило, при необходимости такой операции ее откладывают. Поскольку определенный период после хирургического вмешательства следует принимать медикаменты, влияние на детей которых не изучено.
Подготовка к кератопластике
Когда принято решение пересаживать роговицу, пациент проходит полное обследование. В случае выявлений каких-либо проблем со здоровьем его направляют на консультирование к специалистам узкой направленности, которые назначают лечение. Таким образом, исключается развитие проблем с функционированием жизненно важных органов.
В случае наличия глазных заболеваний, которые могут негативно отобразиться на трансплантации, их также нужно вылечить. К таким болезням относят:
- патологии век;
- воспалительный процесс конъюнктивы и склеры;
- воспаление сосудов глаза;
- наличие некомпенсированной глаукомы.
Пройти полный курс лечения глазных заболеваний необходимо, поскольку имеющееся воспаление может перейти на пересаженную роговицу. Непосредственно перед оперированием делается посев из конъюнктивальной оболочки для выявления возбудителя и чувственности к антибактериальным средствам. Изначально применяется антибиотик широкого спектра действия, и в дальнейшем терапия корректируется, исходя из результатов посева.
Как проходит пересадка
Трансплантировать роговицу можно только в стационаре. На операцию выделяют 1 день без последующей госпитализации. Специалист проводит предоперационную диагностику, после которой точно известны размеры оболочки, какую нужно удалить. Также дополнительно готовится донорский материал, который полностью соответствует размеру удаляемой оболочки. Операция осуществляется под микроскопом.
Веко глаза необходимо зафиксировать с использованием векорасширителя. Используя лазер, специалист удаляет часть роговичной ткани, на место которой накладывается донорская роговица. Пересаженный материал фиксируется с помощью швов по всему контуру.
При удалении передней части роговицы операция считается более легкой. При полной замене роговицы увеличивается риск отторжения ткани. Швы снимаются специалистом не ранее чем через 4 месяца. Процесс заживления может длиться и больше года в зависимости от глубины операции.
Глаз после операции
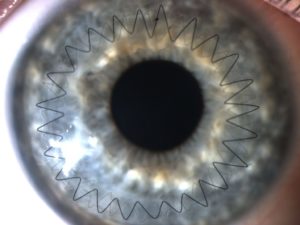 На протяжении нескольких дней после кератопластики пациент находится под строгим наблюдением врачей. На протяжении этого времени важно принимать гормонотерапию, антибиотики и средства для ускоренного заживления ран. Все это время прооперированный глаз находится под стерильными повязками.
На протяжении нескольких дней после кератопластики пациент находится под строгим наблюдением врачей. На протяжении этого времени важно принимать гормонотерапию, антибиотики и средства для ускоренного заживления ран. Все это время прооперированный глаз находится под стерильными повязками.
После выписки пациент продолжает восстановление самостоятельно, соблюдая рекомендации специалистов по поводу закапываний полости конъюнктивы. Для этого используют:
- гормональный раствор, чтобы снизить вероятность отторжения пересаженного материала;
- антибиотики;
- препараты, заменяющие натуральную слезу;
- Декспантенол гель.
На восстановление нормального функционирования роговицы, как правило, уходит не меньше года. Но даже в случае отсутствия осложнений восстановить зрение удается не сразу. Неопределенный период времени пациенты могут видеть искаженные картинки, страдать от светобоязни. В среднем на восстановление зрения уходит несколько месяцев, в отдельных случаях этот период может затягиваться.
Все это время специалист помогает подобрать оптику на время, которая помогает нормально воспринимать окружающий мир. Также существуют некоторые рекомендации, соблюдение которых обязательно на протяжении всего периода:
- следует исключать сильные физические нагрузки;
- ограничить влияние яркого света, защищая глаза солнечными очками;
- стараться не болеть простудными заболеваниями;
- отказаться от посещения мест с высокими температурами;
- не касаться глаз, чтобы потереть, исключить надавливания;
- спать на противоположном боку от пересаженной роговицы;
- не допускать попадание пыли и других загрязнений в глаза;
- использовать все назначенные препараты.
Возможные осложнения
О том, что после операции могут возникать различные осложнения, пациентов предупреждают до начала пересадки. Также негативные проявления могут возникать и в процессе кератопластики.
Наиболее небезопасным осложнением считается отторжение организмом донорской роговицы. В таком случае возникает необходимость дополнительной операции. То есть первая пересадка считается бесполезной, а любое промедление с повторной операцией может быть причиной сильного ухудшения качества зрения.
Следует понимать, что отвергнуть пересаженный материал организм может независимо от периода восстановления. Симптомами осложнения, которые должны настораживать, являются:
- болевые проявления;
- зуд;
- возникновение внезапной светобоязни;
- дискомфортные ощущения;
- открытие кровотечения;
- резкая смена показателей внутриглазного давления;
- отечность;
- астигматизм;
- появление воспаления.
Какой врач проводит операцию
Кератопластику проводит хирург. Для операции используется общая или местная анестезия. Лучше всего использовать общее обезболивание, которое поможет обездвижить пациента и предотвратить риски возможных травм роговицы.
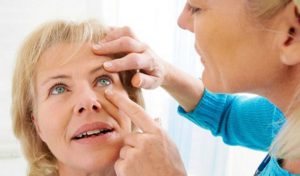 Непосредственно перед операцией исследуют роговицу, используя биомикроскопический метод. Просматривая роговицу через щелевую лампу, определяется характер, размер и глубина недуга. Также изучаются слои роговицы. Дополнительно используются специальные методы исследования:
Непосредственно перед операцией исследуют роговицу, используя биомикроскопический метод. Просматривая роговицу через щелевую лампу, определяется характер, размер и глубина недуга. Также изучаются слои роговицы. Дополнительно используются специальные методы исследования:
- измеряется толщина роговицы – методом пахиметрии;
- проводится видеокератоскопия;
- берется соскоб роговицы для микробиологического исследования;
- берется материал на биопсию роговицы.
Цена кератопластики
Цена операции по пересадке роговицы может варьироваться в зависимости от вида кератопластики, уровня центра, где осуществляется операция, оборудования и сложности выполнения. Поскольку операция относится к высокотехнологичной медицинской помощи, есть вариант получения квоты для бесплатной имплантации. Такая карта выдается региональным Министерством здравоохранения.
Существует также вариант платной пересадки донорской роговицы. В этом случае придется оплатить операцию, средняя стоимость которой не менее 100 тысяч рублей. Дополнительно следует оплатить донорский орган примерно с такой же стоимостью.
Видео пересадки роговицы глаза
Была ли статья полезной?
Оцените материал по пятибальной шкале!
Если у вас остались вопросы или вы хотите поделиться своим мнением, опытом — напишите комментарий ниже.
Что еще почитать
Источник
Нейлон 10/0 (чтобы шить роговицу)
Для операции «последнего шанса» или пересадки роговицы нужны донорские ткани. Конкретно нас интересует ткань толщиной 500–600 микрон для сквозной кератопластики. Дальше с этой плёнкой нужно работать руками, шить тонкой нейлоновой нитью. Потом, когда роговица срастётся, снимать шов. Никаких биоразлагаемых материалов — их продукты распада начнут лизироваться и могут вызывать воспаление, что исключит положительный результат операции. Более того, трансплантат рекомендуется прошить по периметру дважды — это повышает шансы его правильной и равномерной фиксации. Второй слой нейлона чаще всего вообще не снимается, потому что пока он не мешает — не трогаем.
Но давайте начнём с самого начала. Конкретно — с ситуаций, когда человеку может потребоваться эта непростая для России, но совершенно привычная в Германии операция. Она бывает трёх видов:
- Сквозная, то есть удаление всей роговицы пациента, например, диаметром от 7 до 8,5 мм и пришивание новой.
- DALK, то есть пересадка роговичной ткани за исключением десцеметовой мембраны и эндотелия.
- DMEK, то есть «установка» только слоя десцеметовой мембраны и эндотелиальных клеток вместо такого же слоя у пациента.
Кератопластика в Германии — операция очень распространенная. В нашей клинике в Марбурге я и мой заведующий отделением за прошлый год сделали 210 пересадок, за год до этого — 236 пересадок. С марта этого года в московской клинике SMILE EYES мы начали пересаживать роговичную ткань — и послойные, и сквозные пересадки.
Показания
DALK (Deep Anterior Lamellar Keratoplasty) делается в случае, если повреждены верхние слои роговицы — это чаще всего кератоконус и рубцы, язвы, связанные с ДТП и другими травмами, не затронувшие эндотелий. Если роговица лопнула целиком — надо делать сквозную, если же задняя часть (слой эндотелия) сохранилась, его в современной хирургии стараются не трогать. Важно, что при этом у вас остаётся ваш собственный эндотелий, который вам нужен, ибо эндотелиальные клетки не восстанавливаются. Это самая сложная операция технически, и потому довольно трудоёмкая. Ну, и поэтому дорогая.
DMEK(Descemet Membrane Endothelial Keratoplasty) делается при проблемах с эндотелием, но при сохранении переднего слоя.
Сквозная кератопластика может делаться в обоих случаях, но сегодня это просто страховка на тот случай, если во время операции что-то пошло не так или, как свыше сказано, если повреждены все слои роговицы. Чаще всего применяется при язвах с перфорацией.
Основные показания для DMEK в Германии: генетические проблемы с эндотелием (например, дистрофия Фукса), куда реже — последствия сложных операций по катаракте, когда она долго зрела — или после очень травмирующей операции. Потом — послеоперационные травмы, например, после двух-трёх операций (катаракта, глаукома, витреоретинальные вмешательства с использованием силиконового масла и т.п.). В России, наоборот, генетические факторы существенно меньше представлены (возможно, из-за разницы в продолжительности жизни — в Германии пациенты успевают дожить или дообследоваться), зато катаракту доводят до предела, во время удаления хрусталика за счёт избыточного количества передаваемой ультразвуковой энергии могут начать разрушаться клетки эндотелия глаза, и всё. Приехали. Эндотелий роговицы у человека не размножается. У кролика — пожалуйста. А у человека — нет.
Раньше роговицу пересаживали достаточно простым образом: срезали слой у пациента, пришили слой от донора, ждали, пока зарастёт. Проблема в том, что чем больший слой трансплантировался, тем глубже заходили в роговицу. А чем глубже — тем больше объём ткани, и тем выше шансы на отторжение тканей. Сквозная кератопластика сегодня используется только по редким показаниям. В нашей клинике это где-то 15%. Почти по всем остальным показаниям с ней сегодня уверенно конкурируют малоинвазивные (сравнительно) DMEK и DALK — в зависимости от того, какой слой пострадал. Делать в разы сложнее, но зато пациент имеет куда больше положительных шансов.
DMEK-методику разработал голландский врач Геррит Меллес (кстати как и DSAEK, методику, из которой эволюционировал DMEK). В нашем холдинге SMILE EYES ей начали заниматься впервые в 2010 году. Итак, берётся целая роговица, и от неё отделяется нужный слой в 20-30 микрон. При должной осторожности можно заранее (например, за час до операции) отсепарировать так, что получится сразу два трансплантата — для DMEK и для DALK. Либо можно заказать трансплантант, который уже подготовлен, но это существенно дороже и не всегда лучше, и любой хирург чаще всего делает это самостоятельно. Я рекомендую делать самостоятельно до операции, потому что хирург лично контролирует качество и получает свежий материал. Те, кто делает мало операций, иногда пользуется готовыми (потому что сепарация иногда сложнее самой операции), но у кого не обе руки левые — готовят сами.
Самое важное, что придумал Меллес — это не то, что все исторически пытались делать — пришить трансплантат. 150 лет подряд люди шили. Уважаемый профессор Бузин из Италии (один из моих бывших наставников) — он пробовал то же самое на кроликах задолго до Меллеса, но он пришивал. Не получалось. А Меллес сказал — я впрысну воздушный пузырь, и всё само присосётся. Считали, что он чокнутый, а на деле он оказался гением. Это была революция в пересадке роговицы, и произошла она за считанные годы.
Отсепарированная плёнка заботливо устанавливается в глаз и придавливается воздушным пузырём, чтобы не отходила. Вот видео DMEK, примерно даёт представление:
Что важно именно для этой операции: пациенту очень рекомендуется находиться под наркозом (спать и быть обездвиженным), чтобы не дёрнуться. Под местной анестезией без транквилизаторов при напряженности человека в глазу поднимается давление, и это оставляет меньше места в передней камере глаза для бестравматичных манипуляций трансплантата. И вероятность кровоизлияния под местной анестезией выше. Особенно важен хороший наркоз при сквозных пересадках. А то, если пациент кашлянет во время сквозной пересадки, — потеряем глаз.
На видео пациентка не спит, потому что следующий наркоз вполне может оказаться последним в её жизни по медицинским показаниям (не переносит). Я оперирую её под местной анестезией, что несколько увеличивает сложность операции.
Операция DMEK (на видео) выполняется без прямого касания эндотелиальных клеток — слой двигается воздушным пузырём.
Операции по внешним слоям (DALK) делаются тонким ручным инструментом с прямым касанием.
Осложнения
Каждая операция — это лотерея по приживляемости ткани. Частично можно предсказать шансы на успех по качеству донорского продукта. Роговичные банки считают клетки и знают их свежесть, но витальное качество невозможно предсказать. То есть клетки могут быть «включены», но функциональность их почти исчерпана — может, у них ресурс через 2 месяца кончится. В результате у одного пациента трансплантация позволяет хорошо видеть 10 лет, а у другого — всего пару лет.
На втором месте — работа хирурга. Здесь невероятно легко ошибиться, поэтому никто и никогда не обещает «чистый» DALK. Один слой клеток может порваться от чего угодно — от неверного движения хирурга, от дыхания пациента, от того, что что-то изменилось в глазу и так далее. Да, есть методы, которые уменьшают вероятность, но всё равно риск ошибок есть, и по ходу пьесы можно перейти на сквозную кератопластику, если что-то пойдёт не так.
Оборудование начиная с какого-то момента почти не влияет — операция полностью зависит от навыка. Роговица может оперироваться и лазером на первом этапе (снимается им), но фемтосекундный лазер пока не показал существенных результатов в сравнении с традиционными методами. Минимальные отличия есть, но они настолько малы, что не имеет смысла удлинять операцию (лазер увеличивает операцию с 40 минут до 70 минут, если лазер, например, стоит в другой операционной). Доступ делается часто вручную, имея хорошие вакуумные системы трепанирования.
DMEK получается почти всегда у обученного хирурга, у меня и коллег ни разу не было случая перехода на сквозную с DMEK.
На риски сильно влияет состояние организма пациента, в частности, его возраст. И самое неприятное — это васкуляризация роговицы, те самые кровеносные сосуды, которые прорастают в роговицу в результате отсутствия правильного доступа кислорода (чаще всего от ношения контактных линз, а также после ожогов и инфекций). Резко увеличивается вероятность отторжения. Если роговица без сосудов, то иммунная система не имеет прямого доступа к верхнему слою, все иммунные процессы протекают медленно и нежно. Как только появляется кровь (сосуды) — иммунная система начинает очень резко реагировать на трансплантат. Поэтому стараются сначала убрать сосуды при таких случаях, а убираются они лазерными или непосредственными прижиганиями, или специальными инъекциями ингибиторов роста.
Дальше, есть риск инфекции. Он предсказуем, и его можно сильно купировать, особенно, если вести спокойный образ жизни.
Восстановление
Глаз держится под защитной повязкой 1 день.
В случае DMEK в начале сохраняется газовый пузырь в передней камере глаза. Пациент от 5 дней до двух недель не видит прооперированным глазом почти ничего, только изменения уровня освещения. С примерно третей недели картинка становится ясной, а через месяц доступно уже хорошее зрение. Самое долгое, в случае запущенных состояний дистрофии Фукса — можно не видеть и месяц.
По нашим исследованиям в 8% случаев нужно впрыскивать второй пузырь — если пересаженный слой вдруг начинает отходить. Необходимость это делать определяется на осмотрах после операции.
По мере хода заживления DALK и сквозной кератопластики (но не после DMEK) осложнением может стать расхождение послеоперационной раны. К примеру, пациент может с кем-то подраться и получить кулаком в глаз. У пожилых людей хватает совсем небольшой травмы, чтобы соединение лопнуло.
Нейлон или мерсилен (нити 10/0) снимаются так: через полгода первый слой, а второй — бывает до 3–5 лет в зависимости от степени приживления. У пожилых людей второй слой вообще часто не снимается, если не создаёт проблем, пока нить хорошо натянута, она не мешает. Бывает, что вторую нить вытягиваешь — и зрение падает, потому что эта нить была каркасом трансплантата, и это индуцирует астигматизм.
После сквозной операции или DALK часто появляется астигматизм: потому что даже если очень хорошо шьешь, рубцы будут зависеть от заживления. Роговица не приживляется на 360 градусов равномерно. Можно через два года сделать ФРК, LASIK или ReLEx SMILE прямо внутри трансплантата (последнее я сам не делал, но это уже выполняли коллеги из Александрийского университета). Другой элегантный подход к проблеме астигматизма — менять хрусталик на новый, если лечение катаракты ещё не производилось. Если катаракта была прооперирована, то ставится торический рюкзачный хрусталик (Аdd-on) к искусственному хрусталику — линза впереди первичной линзы в капсульном мешке. Если собственный хрусталик ещё прозрачный, пациент молод, и операция по удалению хрусталика не нужна, то можно поставить торическую ICL.
Что ещё надо знать про операции кератопластики в России
Донорский материал в России — это боль. Достаётся в большинстве случаев с трудом, долго и дорого. Тем не менее, варианты есть, просто цена далеко не такая, как в Европе. Большая удача, что появился консервированный материал в глазном банке в России, и у людей появился шанс на выздоровление. Очень мало врачей, умеющих делать послойные пересадки. Сквозную же могут делать десятки хирургов, благо мануальных хирургов с хорошими навыками много, причём как в европейской части страны, так и в восточной. В российской клинике нашего холдинга я делаю сложные операции трансплантации, а между ними мне как раз профессор Шилова ставит лазерную коррекцию ReLEx SMILE в график, — поэтому получается, что где-то раз в три месяца я приезжаю в Россию, например, следующий раз буду уже 28-го июня. Русский язык я знаю с детства, поэтому с пациентами общаться довольно просто. Ещё одна причина приезда — набираются пациенты, которые хотят оперироваться именно у меня, и хоть я и работаю по немецким ценам, но перспектива сделать всё без выезда из страны для многих решающая. В операционной клинике Шиловой лежат привычные для меня инструменты, в частности, скальпели под мою руку. Само оборудование медцентра полностью соответствует аналогичному в Марбурге.
Источник
