Хрусталик на поврежденную роговицу
Описание

Этиология и классификация
Повреждения радужки и хрусталика могут быть следствием как тупых травм, так и проникающих ранений глазного яблока. Так, возможно возникновение травматического мидриаза вследствие пареза сфинктера, частичного и полного иридодиализа, следствием последнего является возникновение аниридии (рис. 53).
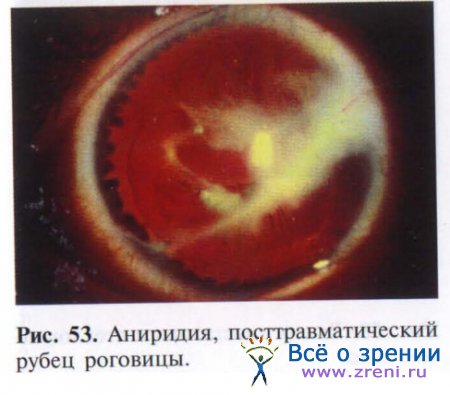
Кроме того, возможны радиальные разрывы радужки и отрыв ее части с образованием секторальных дефектов. При повреждении сосудов радужки возникает гифема, которая может быть частичной и полной.
Любое травмирующее воздействие на хрусталик достаточно интенсивности даже без нарушения целостности капсулы приводит к возникновению помутнений различной степени выраженности. При сохранении капсульного мешка чаще развивается субкапсулярная катаракта с локализацией помутнений в проекции приложения травмирующей силы. При тупой травме глаза возможно образование на передней капсуле хрусталика отпечатка пигментного листка радужки — кольца Фоссиуса.
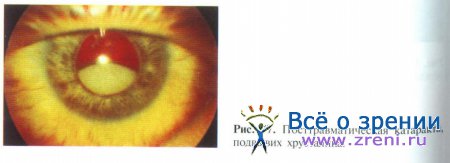
При разрыве хрусталиковой сумки, что, как правило, имеет место при проникающем ранении, возникает быстрое помутнение всех хрусталиковых волокон с их набуханием. При этом весьма частым осложняющим фактором является выход волокон хрусталика в зоне дефекта в переднюю камеру и при сквозном ранении хрусталика с повреждением передней гиалоидной мембраны — в стекловидное тело.
Следствием механической травмы нередко является патология связочного аппарата хрусталика. Так, после воздействия повреждающего фактора возникает подвывих (сублюксация), при котором происходит разрыв части цинновых связок, но, тем не менее, при помощи оставшихся участков ресничного пояска хрусталик удерживается на своем месте. Более тяжелым состоянием является вывих (люксация) хрусталика в переднюю камеру или в стекловидное тело. Люксация в переднюю камеру вызывает развитие вторичной факотопической глаукомы с очень высокими значениями офтальмотонуса вследствие полной блокады оттока жидкости из глаза.
При проникающих ранениях весьма частым является наличие инородных тел в передней камере, на радужке и в веществе хрусталика.
Клинические признаки и симптомы
При травмах глаза одним из типичных синдромов является синдром раздражения первой ветви тройничного нерва, который проявляется блефароспазмом, слезотечением и светобоязнью, а также может характеризоваться возникновением болевого синдрома различной степени выраженности.
Травматический мидриаз представляет собой парез сфинктера зрачка (рис. 54).
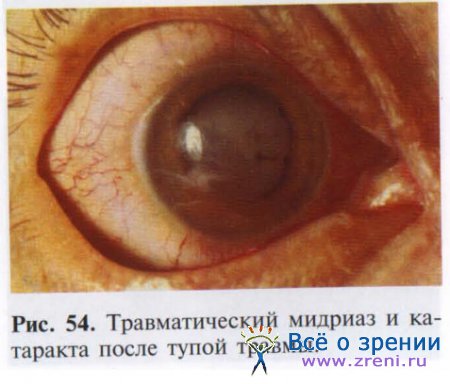
Возникает практически сразу после травмирующего воздействия и характеризуется отсутствием реакции зрачка на свет и увеличением его размера до 7-10 мм. Больные предъявляют жалобы на светобоязнь и снижение остроты зрения вследствие отсутствия эффекта диафрагмы.
Иридодиализ характеризуется частичным или полным отрывом корня радужки, что также нарушает функционирование автоматической диафрагмы глазного яблока (рис. 55).
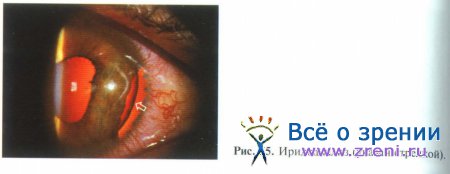
Весьма частым спутником этого патологического состояния является кровотечение из поврежденных сосудов, что является причиной образования частичной или полной гифемы. Полный отрыв корня радужки ведет к формированию аниридии. Больные жалуются в основном на снижение зрения различной степени, светобоязнь.
Радиальные разрывы радужки и секторальные дефекты образуются, как правило, при проникающих ранениях глаза. Причиной их является непосредственно ранящее воздействие инородного тела. Также возможно образование гифемы. Кроме того, частным случаем, приводящим к образованию дефектов ткани радужки, является ее ущемление в ране при проникающем ранении. Это ведет к значительным повреждениям иридальной ткани, ее разволокнению, ишемизации и некрозу вставленных в рану участков.
Кольцо Фоссиуса представляет собой отложения пигмента на передней капсуле хрусталика в проекции зрачка и является следствием компрессии радужки во время тупой травмы (рис. 56).
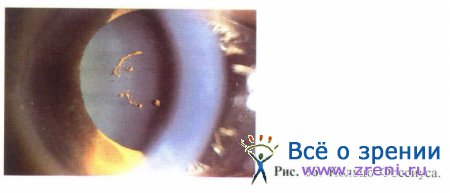
Само по себе данное состояние не является опасным и не служит причиной появления специфических жалоб.
Субкапсулярные помутнения хрусталикового вещества также могут быть следствием тупой травмы глаза. Причиной их возникновения является компрессионная травма хрусталиковых волокон, приводящая к их патологическому изменению. В зависимости от локализации помутнений они могут быть причиной значительного снижения зрения (при центральном расположении) либо не вызывают каких-либо жалоб со стороны больного.
Травматическая катаракта с нарушением целостности хрусталиковой сумки возникает чаще после проникающего ранения, но возможно развитие этого патологического состояния и после тупой травмы. В зависимости от локализации и величины дефекта капсулы хрусталика формирование катаракты вследствие интенсивного оводнения хрусталиковых волокон происходит через 1-7 сут. Осложняющим фактором является выраженное набухание вещества хрусталика, что приводит к увеличению объема волокон и достаточно часто — к выходу некоторого их количества в переднюю камеру, а при наличии дефекта задней капсулы и передней гиалоидной мембраны — в стекловидное тело. Это может приводить к потере эндотелиальных клеток роговицы вследствие механического контакта хрусталикового вещества с последней, развитию факогенного увеита и вторичной глаукомы. Жалобы больных сводятся к прогрессирующему ухудшению зрительных функций.
Подвывих хрусталика возникает вследствие разрыва части волокон цинновой связки хрусталика. Основным в диагностике этого патологического состояния является анализ биомикроскопических признаков: факодонеза, иридодонеза, асимметрии глубины передней камеры, смещения хрусталика (рис. 57).
Различают 3 степени сублюксации.
При подвывихе I степени: в условиях максимального мидриаза при биомикроскопии край хрусталика не виден; равномерно увеличена или уменьшена глубина передней камеры; иридодонез и факодонез незначительные.
При подвывихе II степени: край хрусталика не заходит за оптическую ось; передняя камера неравномерная; иридодонез и факодонез выраженные.
При подвывихе III степени: край хрусталика заходит за оптическую ось; разрыв цинновой связки распространяется более чем на 180° окружности; иридодонез и факодонез выраженные.
При сублюксации наблюдается расстройство аккомодации, возможно возникновение хрусталикового астигматизма вследствие неравномерного натяжения хрусталиковой сумки со стороны сохранившихся связок. Уменьшение глубины передней камеры при сублюксации может затруднять отток водянистой влаги и быть причиной развития вторичной факотопической глаукомы.
Вывих хрусталика происходит в случае разрыва всех цинновых связок. При этом хрусталик может быть люксирован как в стекловидное тело (рис. 58), так и в переднюю камеру.
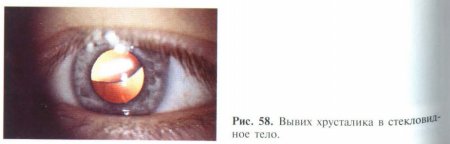
Если вывихивание в витре-альную полость протекает относительно благоприятно и сопровождается лишь ухудшением зрения, то его смещение в переднюю камеру вызывает блокаду оттока водянистой влаги из глаза, что сопровождается резким повышением внутриглазного давления (факотопическая глаукома), а контакт с эндотелием роговицы может стать причиной эпителиально-эндотелиальной дистрофии роговицы.
Инородные тела, локализующиеся в передней камере, на радужке и в хрусталике, требуют быстрого удаления во избежание дополнительного повреждения внутриглазных структур, развития инфекционных осложнений и возможного токсического влияния материала инородного тела (металлоз).
Диагноз и рекомендуемые клинические исследования
Для диагностики повреждений радужки и хрусталика в первую очередь проводят биомикроскопию. В качестве дополнительных методов применяют двух- и трехмерное ультразвуковое сканирование, позволяющее определить наличие и расположение инородных тел в глазу. С этой же целью выполняется рентгенография по Балтину и по Фогту. Одним из наиболее современных методов является ультразвуковая биомикроскопия, позволяющая оценить состояние связочного аппарата и капсулы хрусталика.
Дополнительные данные могут быть получены на основании анамнеза (материал инородного тела, направление и сила удара и т.п.)
Клинические рекомендации
При лечении повреждений радужки и хрусталика применяют медикаментозные и хирургические методы.
Терапевтические мероприятия направлены в первую очередь на купирование воспалительного процесса, а при наличии проникающего ранения — и на профилактику и лечение инфекционных осложнений. При наличии гифемы дополнительно назначают препараты, ускоряющие ее рассасывание.
Учитывая тот факт, что радужка имеет богатую иннервацию является важнейшей рефлексогенной зоной, а также то, что вещество хрусталика обладает аутоантигенными свойствами, больным с повреждениями этих структур даже без нарушения целостности глаза назначают интенсивную противовоспалительную терапию.
В конъюнктивальный мешок закапывают в 1-е сутки каждый час, затем 3—6 р/сут: дексаметазона 0,1% р-р (Максидекс); бетаметазона 0,1% р-р (Бетам-Офталь); дезонид-21-натрия фосфата 0,25% р-р (Пренацид). Параллельно назначают инстилляции 3—6 р/сут НПВС: диклофенак натрия 0,1% р-р (Дикло-Ф, Наклоф).
С целью уменьшения экссудации из сосудов радужки и риска образования синехий закапывают мидриатики непрямого и прямого действия в 2 р/сут: атропина сульфата 1% р-р (Атромед); фенилэфрина 2,5% и 10% р-р (Ирифрин).
В качестве антибактериальной терапии назначают антибиотики в виде инстилляции 3—6 р/сут: гентамицина 0,3% р-р (Гентамицин); тобрамицина 0,3% р-р (Тобрекс); ципрофлоксацина 0,3% р-р (Ципромед); офлоксацина 0,3% р-р («…»).
Кроме того, широкое распространение получили глазные капли, представляющие комбинированные препараты, содержащие антибиотики и ГКС (инсталлируют 3—6 р/сут): неомицин/полимиксин В/дексаметазон р-р (Макситрол); гентамицин/дексаметазон р-р (Декса-гентамицин); гентамицин/бетаметазон р-р (Гаразон).
При наличии выраженного воспаления и при присоединении инфекционного процесса назначают периокулярные инъекции ГКС и антибиотиков 1—2 р/сут: дексаметазона 4 мг/мл по 0,5 мл; гентамицина 40 мг/мл по 0,5 мл. В этом случае системно назначают мощные НПВС: целексоксиб (Целебрекс, таблетки 200 мг) по 1 таблетке 2 р/сут.
С целью ускорения рассасывания гифемы применяют ежедневно периокулярные инъекции по 1 мл гистохрома 0,02% р-р (Гистохром) и назначают аутогемотерапию по обычной схеме.
Хирургическая коррекция может быть проведена только после купирования воспалительных и инфекционных осложнений. Исключение составляет первичная хирургическая обработка, направленная на удаление доступных визуальному контролю инородных тел и восстановление целостности глаза. Кроме того, в ряде случаев удаляют травматическую катаракту на фоне факогенного увеита с целью устранения причины воспаления.
При выполнении реконструктивных вмешательств при повреждении радужки и хрусталика, как правило, в первую очередь производят манипуляцию с хрусталиковыми структурами с целью удаления травматической катаракты, имплантации интраокулярной линзы, ее фиксации в глазу. Следующим этапом выполняют пластику радужки, устраняют травматический мидриаз, а в случае аниридии — подшивают искусственную радужную оболочку.
Хирургическое лечение травматических катаракт в последнее время все чаще проводят с использованием технологий малых разрезов и факоэмульсификационной техники. При полной или частичной сохранности связочного аппарата весьма полезной для уменьшения силы воздействия на связочный аппарат и стабилизации самого капсульного мешка является имплантация капсульного кольца сразу после выполнения капсулорексиса или вскрытия передней капсулы при невозможности его выполнения. Удаление хрусталика весьма часто производят в режиме ирригации-аспирации без применения ультразвука ввиду низкой плотности травматических катаракт. Важным моментом является использование вискоэластиков, защищающих эндотелий во время вмешательства. В то же время имеющиеся повреждения капсульного мешка обуславливают использование минимальной интенсивности аспирационных потоков. При выпадении стекловидного тела через дефект в задней капсуле выполняют переднюю витрэктомию.
При вывихе хрусталика в стекловидное тело наиболее оптимальными являются проведение передней витрэктомии и перемещение хрусталика в переднюю камеру, где, как и при первичной люксации вперед, может быть произведена факоэмульсификация. При этом во избежание его повторного погружения в витреальную полость, может быть достигнут интраоперационный миоз путем введения раствора ацетилхолина (готовится ex temporae) в переднюю камеру или при повреждении радужки хрусталик может поддерживаться широким шпателем.
При сохранении капсульного мешка в него производят имплантацию интраокулярной линзы. При подвывихе II и особенно III степени линзу подшивают к прикорневой трети радужки узловым швом 10-0. При отсутствии капсульного мешка возможно несколько вариантов фиксации искусственного хрусталика в глазу. Наиболее простым способом при сохранной радужке является фиксация хрусталика к ее прикорневой трети 2 узловыми швам на 3 и 9 ч условного циферблата. Другим способом является транссклеральная фиксация линзы в цилиарную борозду, которая является единственно возможной при выраженном повреждении радужки, а также ее отсутствии.
В некоторых случаях до сих пор имплантируют ирис-клипс линзы и переднекамерные модели искусственных хрусталиков, при использовании которых риск возникновения таких осложнений, как дислокация линзы, эпителиально-эндотелиальная дистрофия и вторичная глаукома, существенно повышается.
Вмешательства на радужке имеют целью восстановление целостности и функций этой структуры. При возникновении иридодиализа с помощью специальных игл с нитью 8-0 осуществляют фиксацию корня радужки к склере. Дефекты радужной оболочки по возможности сшивают узловыми швами без избыточного натяжения (во избежание развития хронического ирита) с целью формирования центрально расположенного зрачка и’устранения поликории. Травматический мидриаз может быть устранен путем наложения у зрачкового края кисетного шва. При аниридии возможна имплантация искусственной радужки, которая фиксируется к склере несколькими швами. В то же время при невозможности проведения по той или иной причине столь масштабной операции, выходом из положения может служить подбор контактной линзы, окрашенной по периферии, с прозрачным центром, заменяющей природную диафрагму.
Удаление инородных тел, находящихся в передней камере, на радужке и в области хрусталика, является первостепенной задачей и может быть осуществлено с помощью пинцетной техники, магнитом, шприцем с канюлей Simkoe или аспирационно-ирригационного наконечника факоэмульсификатора.
—
Статья из книги: Неотложная офтальмология | Е.А. Егоров, А.В. Свирин, Е.Г. Рыбакова и др.
Источник
Операция по замене хрусталика, помутневшего при катаракте, является единственным возможным способом лечения заболевания. Такие оперативные вмешательства проводятся часто и во многих клиниках. Тем не менее осложнения после замены хрусталика глаза возможны. Какими они бывают и можно ли их избежать?
Почему возникают негативные последствия после замены хрусталика?
Если операция по замене хрусталика при катаракте выполнена опытным офтальмохирургом, то она не влечет за собой особых проблем. Для профессионалов, которые провели не одно оперативное вмешательство, удаление хрусталика и размещение на его месте импланта — интраокулярной линзы — простая и быстрая операция. Процесс выздоровления проходит спокойно у большинства пациентов. Вероятность осложнений возникает нечасто. Но все же их нельзя исключать, хоть они и являются достаточно редкими явлениями.
Любой из видов осложнений имеет конкретные причины происхождения. После проведения оперативного вмешательства часто возникает отек глаза. С такой неприятностью сталкиваются многие пациенты в послеоперационный период. Обычно она связана с ослабленным состоянием роговицы. Еще одна причина — особенность реакции организма на ультразвук. Он применяется в тех случаях, когда пациент слишком поздно обратился за медицинской помощью. Если катаракта была запущена, то офтальмохирургам требуется использовать более мощные ультразвуковые волны. Часто это оказывает повышенное воздействие на глазное яблоко.
Возможной причиной возникновения осложнений после замены хрусталика при катаракте может стать и врачебная ошибка. Такие ситуации не так часто встречаются в медицинской практике, но исключать их нельзя. Проблемы могут возникнуть из-за технических или тактических ошибок врача, который проводил операцию. Обычно врачебные ошибки совершаются случайно. Потому и предугадать их риск сложно. Проведение операции при катаракте — единственный возможный метод лечения и офтальмохирурги имеют достаточный опыт в ее выполнении. Но это не отменяет вероятности осложнений, возникших по вине врача.
Какие бывают интраоперационные осложнения при замене хрусталика?
Замена хрусталика при катаракте считается хорошо отлаженной процедурой. Но даже при проведении этой высокотехнологичной операции возможны осложнения. Одним из них является разрыв стенки капсулы, внутри которой прежде располагался помутневший хрусталик глаза, и выпадение его раздробленных частиц в область стекловидного тела. Это осложнение часто влечет за собой развитие глаукомы и поражение сетчатки. Исправить ситуацию может помочь проведение повторной операции. Обычно окулисты наблюдают за пациентом в течение 2-3 недель. После этого хирургическим способом происходит удаление засоренного стекловидного тела.
Смещение интраокулярной линзы в сторону сетчатки — еще один вид осложнений, возможных после замены хрусталика при катаракте. Происходит это из-за неправильного расположения импланта. Это и провоцирует отек макулы — самого центра сетчатой оболочки глаза, в которой фокусируются световые лучи. В этом случае единственным возможным способом устранения этой проблемы является проведение повторной операции и замена «неправильного» хрусталика новым.
Особым видом осложнения является супрахориоидальное кровоизлияние. Это скопление геморрагического содержимого в пространстве между склерой — белковой оболочкой глаза и сосудистой. В большинстве случаев кровоизлияние при катаракте возникает у пациентов преклонного возраста или сопутствующих заболеваниях: глаукоме или гипертонии. Опасность такого осложнения в том, что оно может привести к стремительному снижению зрения и потере глаза.
Воспалительные процессы как осложнения после замены хрусталика
Применять их следует на протяжении 2-3 недель. Регулярность использования подбирается индивидуально.
Если иммунитет пациента был ослаблен еще до постановки диагноза «катаракта», то обычные признаки воспаления могут сопровождаться симптомами увеита или иридоциклита. При увеите воспаляются различные части сосудистой оболочки глаза:
- радужка;
- цилиарное тело;
- хориоидеа.
Проявляется это заболевание покраснением, болезненными ощущениями в области зрительных органов, светочувствительностью, затуманенностью зрения, повышенной слезливостью. В некоторых случаях перед глазами могут возникать мушки, плавающие пятна. Основа лечения увеита заключается в применение мидриатиков, стероидных, иммуносупрессивных препаратов.
Другим офтальмологическим заболеванием, которое может стать последствием воспалительного процесса является иридоциклит. Эта патология затрагивает собой радужную оболочку глаза и цилиарное тело. Болезнь «дает о себе знать» отеком, покраснением, болевыми ощущениями. В особо сложных случаях и при запущенной катаракте радужка может изменять окраску, зрачок — сужаться и деформироваться.
Консервативное лечение иридоциклита включает в себя следующие виды терапии:
- антибактериальную;
- противовоспалительную;
- противовирусную.
Виды осложнений, которые можно лечить консервативно
Гифема — негативное последствие, которое может возникать после операции по удалению катаракты. Это кровоизлияние в переднюю камеру глазного яблока, заполненную внутриглазной жидкостью. То есть, возникает скопление крови между хрусталиком и радужкой. Гифема возникает из-за того, что при проведении операции офтальмохирург нечаянно повредил сосуды цилиарного тела или радужной оболочки глаза. Такое состояние не представляет серьезной опасности для пациента, хотя может сохраняться несколько месяцев. Гифема не вызывает болевых ощущений и не нарушает зрение. Лечится она с помощью дополнительных промываний. Врачи чаще всего назначают гормональные капли, например, «Дексаметазон», и мидриатики, например, «Атропин».
Неудачно проведенная операция по удалению катаракты может стать причиной повышения внутриглазного давления. Такое состояние часто называют «послеоперационной глаукомой».

К причинам, которые вызывают повышение внутриглазного давление, относятся:
- воспалительные процессы или кровоизлияния внутри глаза;
- недостаточно хорошо смытые гелеобразные суспензии, применяемые при операции;
- смещение искусственного хрусталика ближе к радужке и его давление на зрачок;
- попадание влаги в прооперированный глаз в течение недели после операции;
- воздействие слишком яркого освещения на радужную оболочку глаза.
Пациенты с послеоперационной глаукомой отмечают возникновение болевых ощущений в глазах, повышенное слезотечение, затуманенную видимость. Давление нормализуется после использования специальных капель, например: «Тимолол», «Бринзопт», «Пилокарпин». Если лечение при помощи капель не помогает, то окулист назначает проведение пункции с промыванием засоренных протоков глазного яблока.
Послеоперационный астигматизм — еще одно возможное осложнение, которое может возникнуть после удаления катаракты. При замене хрусталика изменяется форма роговицы. Из-за этого нарушается рефракция глаза и зрение становится нечетким. Корректируется послеоперационный астигматизм контактными линзами, которые имеют торический дизайн, цилиндрическими или сфероцилиндрическими очками.
Очень важно различать симптомы астигматизма, который может развиться спустя несколько месяцев после установки импланта, и диплопию, которая является побочным эффектом хирургического вмешательства. При диплопии нарушаются функции мышц глаза, из-за чего изображение раздваивается. Это состояние проходит через несколько дней и не требует лечения.
Какие осложнения после замены хрусталика требуют проведения операции?
После удаления катаракты возможно возникновение серьезных осложнений. Они требуют проведения повторного оперативного вмешательства. При неправильной фиксации интраокулярной линзы, которая размещается внутри капсульного мешка вместо помутневшего хрусталика, ИОЛ может самостоятельно смещаться назад, вперед или в сторону. В таких ситуациях пациент жалуется на двоящееся изображение отдаленных предметов, быструю усталость зрительных органов. Этот вид осложнения считается довольно тяжелым. Его опасность в том, что при отсутствии принятых мер у пациента может развиться глаукома или отслоиться сетчатка. Консервативное лечение в этом случае будет бесполезно. Исправить ситуацию сможет только повторное проведение операции. Во время нее офтальмохирург скорректирует положение искусственного хрусталика.
Одним из возникающих после удаления катаракты осложнений является регматогенная отслойка сетчатки. Это довольно серьезная патология, которая требует хирургического вмешательства. Регматогенная отслойка происходит из-за того, что слой сетчатки при отделении от стенки глазного яблока, утрачивает доступ к питательным веществам и начинает отмирать. Опасно это состояние тем, что оно может привести к полной потере зрения. Выявить его можно по жалобам пациента на возникновение пелены перед глазами. Лечение осуществляется с помощью проведения:
- лазерной коагуляции — лечебной процедуры, при помощи которой офтальмохирурги устраняют дистрофические и дегенеративные изменения сетчатки;
- витрэктомии — хирургической операции, применяющейся при кровоизлияниях в стекловидное тело, отслоении сетчатки, травмах зрительного анализатора;
- экстрасклерального пломбирования — метода лечения патологий сетчатки путем сдавливания ее специальной пломбой, зафиксированной с наружной стороны склеры.
Редким, но весьма опасным осложнением после удаления катаракты глаза, является эндофтальмит. Это тяжелый воспалительный процесс, при котором происходит скопление гноя в стекловидном теле. Он возникает из-за попадания внутрь глаза инфекции во время операции, при инфицировании слезных протоков. Эндофтальмит часто развивается у людей с ослабленным иммунитетом и у тех, кто перенес другие офтальмологические патологии, например: блефарит, конъюнктивит и т. д. Симптомы заболевания:
- резкая боль в глазах;
- отечность в области век;
- существенное снижение зрения;
- покраснение склеры.

При эндофтальмите необходима экстренная госпитализация в офтальмологическое отделение. Если необходимые меры по лечению заболевания не будут своевременно приняты, это может привести к потере глаза или развитию менингита.
Могут ли осложнения возникнуть спустя несколько месяцев?
Некоторые виды осложнений могут «дать о себе знать» через несколько месяцев после операции. Основным из них является развитие вторичной катаракты. Обычно это состояние возникает спустя от 6 месяцев до года. В таком случае помутнение образуется не на хрусталике. Страдает капсула, внутри которой располагается интраокулярная линза. Пациенты отмечают симптомы, присущие катаракте. Осложнение характеризуется:
- размытостью очертаний изображения;
- ослабленной цветопередачей предметов;
- возникновением «мушек» перед глазами.
Лечение вторичной катаракты осуществляется двумя методами. Первый — хирургическая капсулотомия. Эта операция позволяет удалить засоренную пленку капсульного мешка. Второй способ — очистка задней стенки капсулы при помощи лазера.
Другой вид осложнения, который может возникнуть после замены хрусталика, помутневшего при катаракте, это кистоидный макулярный отек. Воспалительный процесс развивается в центральной части сетчатки. Его причиной является разрыв капсулы хрусталика или инфекций в стекловидном теле. При кистоидном макулярном отеке происходит поражение желтого тела — самой важной части сетчатки, в которой фокусируются лучи света.
Опасность этого состояния еще и в том, что ранняя диагностика затруднена. Симптомы выражены нечетко. Поставить точный диагноз возможно только при проведении оптической томографии глаза и ангиографии сетчатки. В лечении заболевания важную роль играет прием противовоспалительных препаратов.
Как избежать осложнений после замены хрусталика?

Для того, чтобы избежать осложнений после удаления катаракты, следует соблюдать рекомендации окулиста. Это позволит ускорить процесс реабилитации и избежать осложнений.
- Не следует резко наклонять голову.
- Спать лучше на том боку, где находится здоровый глаз.
- Следить за тем, чтобы во время гигиенических процедур в прооперированный глаз не попадала вода.
- Избегать зрительных нагрузок. Меньше читать, смотреть телевизор, работать за компьютером.
- Принимать витамины, употреблять больше фруктов и овощей.
- Отказаться от вредных привычек, особенно от курения.
- Не поднимать тяжести, вес которых более 10 кг.
- Отказаться от управления автомобилем.
При соблюдении рекомендаций, данных врачом после замены хрусталика, осложнений удастся избежать.
Источник


