Хирургическое лечение при язве роговицы
Смирнова А.Ф., Котлубей Г.В., Голубов К.Э., Перекрестов М.Б.
Несмотря на достижения современной офтальмологии в лечении пациентов с язвой роговицы (ЯР), проблема остается актуальной, поскольку гнойные воспалительные процессы в роговице приводят к значительному снижению зрения и даже к гибели глаза. Разработка новых способов хирургического лечения пациентов с ЯР с применением альтернативных донорской роговице пластических материалов является актуальной. В отечественной и зарубежной литературе имеются единичные сообщения о применении для пластики роговицы аутосклеральных лоскутов [Красюк Е.Ю., 1997; Abreu P. et al., 2000].
Цель – повысить эффективность лечения пациентов с гнойной язвой роговицы путем применения разработанной новой методики лечебно-тектонической кератопластики аутосклеральными лоскутами (ЛТКА).
Материал и методы. Под наблюдением находилось 85 чел. (85 глаз) в возрасте от 51 до 83 лет с перфорирующими язвами роговицы, которым была произведена ЛТКА по предложенной методике (патент на изобретение UA 70246A, МКИ А61 F9/00).
Методика операции состояла в следующем: L-образным разрезом конъюнктиву отсекают у лимба и по направлению к экватору и вместе с теноновой оболочкой отсепаровывают в сторону экватора вначале в одном квадранте (рис. 1а). Циркулем отмечают необходимые размеры аутосклерального лоскута, после чего при помощи лезвия выкраивают лоскут склеры прямоугольной формы толщиной ½-⅔ толщины склеры, с основанием у лимба (рис. 1б). Выкроенный склеральный лоскут переворачивают через основание и укладывают на роговицу (рис. 1в). Размеры лоскута рассчитывают таким образом, чтобы он заходил за середину роговицы и перекрывал имеющийся дефект роговицы по ширине. В противоположном первому этапу операции квадранте используют L-образный разрез конъюнктивы у лимба и в сторону экватора, затем конъюнктиву вместе с теноновой оболочкой отсепаровывают в сторону экватора, циркулем отмечают необходимые размеры аутосклерального лоскута, после чего при помощи лезвия выкраивают лоскут склеры прямоугольной формы на ½-⅔ ее толщины с основанием у лимба (рис. 1г). Выкроенный склеральный лоскут переворачивают через основание на роговицу, аутосклеральные лоскуты сшиваются между собой, накладывают швы на слизистую (рис. 1д).
Критериями клинической эффективности данной операции служили состояние роговицы, трансплантатов, выраженность воспаления и сроки его исчезновения, частота развития осложнений, частота успеха применяемого лечения и его сроки, частота повторных операций.
Результаты и обсуждение. Заживление роговицы при ЯР является длительным процессом, проходящим несколько фаз по данным морфологических исследований. При этом клинически улучшение или ухудшение состояния роговицы в разные сроки наблюдения характеризуются разными проявлениями.
Анализ состояния роговицы в динамике показал, что уже через 3 суток после операции улучшение было отмечено в 97,17% случаев и характеризовалось тем, что язвенный дефект или зона перфорации роговицы полностью закрыты трансплантатом, отмечался регресс перифокального отека и инфильтрации, а также просветление роговицы, эпителизация перифокального дефекта.
Ухудшение состояния роговицы проявлялось в увеличении площади дефекта за пределы трансплантата, увеличении глубины дефекта, усилении перифокального отека, гнойной инфильтрации стромы. Клинически состояние роговицы у пациентов улучшалось быстрее, что, вероятнее всего, связано с лечебным эффектом аутосклеральных лоскутов на роговицу благодаря наличию кровоснабжения, иннервации, участию лоскутов в воспалении, доставке к язвенному дефекту системных антибиотиков.
Через 7 суток после операции состояние роговиц практически не изменилось. Так, в 95,24% случаев наблюдался регресс перифокального отека, рассасывание инфильтратов, эпителизация видимой части роговицы, язвенный дефект был полностью закрыт трансплантатом. Ухудшение состояния роговицы в 4,76% проявлялось обнажением язвенного дефекта за счет лизиса или дислокации трансплантата, увеличением площади и глубины язвенного дефекта, усилением гнойной инфильтрации роговицы.
Через 14 суток после операции в основной группе в большинстве случаев состояние роговицы продолжало улучшаться (полная эпителизация видимой части роговицы, регресс десцеметита, отека, инфильтрации, заживление язвенного дефекта роговицы под трансплантатом).
На 21 сутки после операции у 97,33% больных состояние роговицы характеризовалось эпителизацией и восстановлением прозрачности перифокальной части роговицы, исчезновением десцеметита, отека, инфильтрации, заживлением язвенного дефекта роговицы под трансплантатом. В 2,67% случаев ухудшением состояния роговицы считали увеличение площади и глубины язвенного дефекта, его обнажение за счет лизиса или дислокации трансплантата до момента эпителизации язвы.
Через 1 мес. после операции в 95,66% случаев наблюдалось заживление роговицы под трансплантатом, что обеспечивалось адекватным положением трансплантата, отсутствием его лизиса и подвижности. В 4,34% случаев отмечено обнажение язвы до момента полной ее эпителизации в связи с преждевременным лизисом трансплантата, его дислокацией.
По прошествии 2 мес. после операции отмечена полная эпителизация роговицы. У пациентов на роговице сохранялись остатки аутосклеральных лоскутов, сращенные с язвенным дефектом роговицы и частично покрытые роговичным эпителием.
Через 1 год после операции отмечались незначительные изменения в состоянии роговицы с тенденцией к незначительному просветлению в связи с перестройкой рубца.
В отдаленные сроки после операции в 2,67% случаев было отмечено развитие вторичной глаукомы. Повторная лечебная кератопластика была произведена в 2,65% случаев.
Для иллюстрации возможности пластики роговицы лоскутами аутосклеры и особенностей послеоперационного течения ЯР у пациентов после ЛТКА представлен клинический пример.
Пациент Л., 67 лет. Диагноз: язва роговицы травматической этиологии правого глаза. Поступил в отделение через 1 мес. после бытовой травмы. Консервативное лечение в стационаре по месту жительства оказалось неэффективным. В связи со значительным истончением роговицы до десцеметовой оболочки, наличием сопутствующей глаукомы и высокого риска перфорации роговицы произведена ЛТКА.
Состояние глаза при поступлении: глаз раздражен, парацентрально с 10 до 12 часов – гнойная язва роговицы овальной формы, 4х6 мм, с инфильтрированными, подрытыми краями, истончением до десцеметовой оболочки в центре.
Таким образом, анализируя в целом эффективность применения методики лечебно-тектонической кератопластики аутосклеральными лоскутами, следует признать ее эффективным методом лечения язв роговицы, имеющим высокую частоту успеха и способствующим уменьшению числа осложнений.
Источник
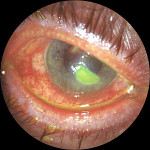
Язва роговицы – это деструктивный процесс в роговой оболочке глаза, сопровождающийся образованием кратерообразного язвенного дефекта. Язва роговицы сопровождается резко выраженным роговичным синдромом, болью и значительным снижением зрения пораженного глаза, помутнением роговой оболочки. Диагностика язвы роговицы основывается на данных осмотра глаза с помощью щелевой лампы, проведения инстилляционной пробы с флюоресцеином, бактериологического и цитологического исследования соскобов с конъюнктивы, ИФА слезной жидкости и сыворотки крови. Принципы лечения язвы роговицы требуют проведения специфической (противовирусной, антибактериальной, противогрибковой, антипаразитарной), метаболической, противовоспалительной, иммуномодулирующей, гипотензивной фармакотерапии. При угрозе перфорации язвы роговицы необходимо проведение кератопластики.
Общие сведения
Роговица глаза имеет пятислойную структуру и включает эпителиальный слой, боуменову оболочку, строму, десцеметову оболочку и нижний слой эндотелия. При повреждении эпителия возникает эрозия роговицы. О язве роговицы говорят в том случае, если разрушение тканей роговицы распространяется глубже боуменовой оболочки. Язвенные поражения роговицы относятся в клинической офтальмологии к числу тяжелых поражений глаза, которые трудно поддаются лечению и часто приводят к значительным нарушениям зрительной функции, вплоть до слепоты.
Исходом язвы роговицы во всех случаях служит формирование рубца роговицы (бельма). Язвенный дефект может локализоваться в любой части роговицы, однако наиболее тяжело протекает поражение центральной зоны: оно сложнее поддается лечению, а рубцевание этой области всегда сопровождается потерей зрения.
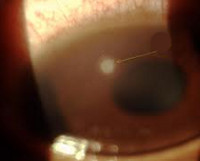
Язва роговицы
Причины
Для развития язвы роговицы необходимо сочетание ряда условий: повреждение роговичного эпителия, снижение местной резистентности, колонизация дефекта инфекционными агентами. Язвы роговицы могут иметь инфекционную и неинфекционную этиологию:
- Инфекционные факторы представлены герпесвирусным, бактериальным, грибковым, паразитарным поражением роговицы. С поверхности язвы роговицы в большинстве случаев выделяются стафилококки, диплококки, стрептококки, пневмококки, синегнойная палочка, вирус простого герпеса и ветряной оспы, микобактерии туберкулеза, акантамебы, грибки, хламидии.
- Неинфекционные факторы могут включать аутоиммунный генез, синдром сухого глаза, первичную или вторичную дистрофию роговицы.
Факторы риска
К экзогенным факторам, способствующим развитию язвы роговицы, относятся:
- длительное ношение контактных линз (в т. ч. использование загрязненных растворов и контейнеров для их хранения);
- нерациональная топическая фармакотерапия кортикостероидами, анестетиками, антибиотиками;
- использование загрязненных глазных препаратов и инструментов при проведении лечебных офтальмологических процедур.
- ожоги глаз,
- попадание в глаза инородных тел, фотоофтальмии, механические повреждения глаз,
- ранее проводимые хирургические вмешательства на роговице и др.
Благоприятным фоном для развития язвы роговицы могут являться различные нарушения вспомогательного аппарата глаза: конъюнктивиты, трахома, блефариты, каналикулит и дакриоцистит, трихиаз, выворот или заворот век, поражения глазодвигательного и тройничного черепно-мозговых нервов. Опасность язвы роговицы существует при любых формах кератита (аллергическом, бактериальном, вирусном, мейбомиевом, нейрогенном, нитчатом, хламидийном и др.), а также невоспалительных поражениях роговицы (буллезной кератопатии).
Кроме местных факторов, в патогенезе язвы роговицы важная роль принадлежит общим заболеваниям и нарушениям: сахарному диабету, атопическому дерматиту, аутоиммунным заболеваниям (синдрому Шегрена, ревматоидному артриту, узелковому полиартриту и др.), истощению и авитаминозу, иммуносупрессии.
Классификация
По течению и глубине поражения язвы роговицы классифицируются на острые и хронические, глубокие и поверхностные, непрободные и прободные. По расположению язвенного дефекта различают периферическую (краевую), парацентральную и центральную язву роговицы. В зависимости от тенденции к распространению язвенного дефекта в ширину или в глубину выделяют:
- Ползучую язву роговицы. Распространяется в сторону одного из своих краев, тогда как с другого края дефект эпителизируется; при этом происходит углубление язвы с вовлечением глубоких слоев роговицы и радужки, формированием гипопиона. Обычно развивается на фоне инфицирования микротравм роговицы пневмококком, диплобациллой, синегнойной палочкой.
- Разъедающую язву роговицы. Этиология неизвестна; патология характеризуется образованием нескольких периферических язв, которые затем сливаются в единый полулунный дефект с последующим рубцеванием.
В числе основных, наиболее часто встречающихся клинических форм выделяют язвы роговицы:
- инфекционные (герпесвирусную, бактериальную, грибковую, паразитарную, краевую инфекционно-аллергическую, трахоматозную)
- неинфекционные, ассоциированные с весенним конъюнктивитом, системными иммунными заболеваниями, синдромом сухого глаза, первичной дистрофией роговицы, рецидивирующей эрозией роговицы.
Симптомы язвы роговицы
Язва роговицы, как правило, имеет одностороннюю локализацию. Наиболее ранним признаком, сигнализирующим об опасности развития язвы роговицы, является боль в глазу, которая возникает еще на стадии эрозии и усиливается по мере прогрессирования изъязвления. Одновременно развивается выраженный роговичный синдром, сопровождающийся обильным слезотечением, фотофобией, отеком век и блефароспазмом, смешанной инъекцией сосудов глаза.
При расположении язвы роговицы в центральной зоне отмечается значительное снижение зрения, обусловленное помутнением роговицы и последующим рубцеванием дефекта. Рубец на роговице, как исход язвенного процесса, может быть выражен в различной степени — от нежного рубчика до грубого бельма.
Клиника ползучей язвы роговицы характеризуется сильными болями режущего характера, слезотечением, гноетечением из глаза, блефароспазмом, хемозом, смешанной инъекцией глазного яблока. На роговице определяется инфильтрат желтовато-серого цвета, который, распадаясь, образует кратерообразную язву с регрессирующим и прогрессирующим краями. За счет прогрессирующего края язва быстро «расползается» по роговице в ширину и вглубь. При вовлечении внутриглазных структур возможно присоединение ирита, иридоциклита, панувеита, эндофтальмита, панофтальмита.
При туберкулезной язве роговицы в организме всегда имеется первичный очаг туберкулезной инфекции (легочный туберкулез, генитальный туберкулез, туберкулез почек). В этом случае на роговице обнаруживаются инфильтраты с фликтенозными ободками, которые в дальнейшем прогрессируют в округлые язвы. Течение туберкулезной язвы роговицы длительное, рецидивирующее, сопровождающееся образованием грубых роговичных рубцов.
Герпетические язвы образуются на месте древовидных инфильтратов роговицы и имеют неправильную, разветвленную форму. Изъязвление роговицы, обусловленное недостаточностью витамина А (кератомаляция), развивается на фоне молочно-белого помутнения роговицы и не сопровождается болевыми ощущениями. Характерно образование сухих ксеротических бляшек на конъюнктиве. При гиповитаминозе В2 развиваются дистрофия эпителия, неоваскуляризация роговицы, язвенные дефекты.
Осложнения
При своевременно предпринятых лечебных мерах удается добиться регресса язвы роговицы: очищения ее поверхности, организации краев, заполнения дефекта фибринозной тканью с последующим образованием рубцового помутнения — бельма.
Стремительное прогрессирование язвы роговицы может приводить к углублению дефекта, формированию десцеметоцеле (грыжеподобного выпячивания десцеметовой мембраны), перфорации роговицы с ущемлением радужной оболочки в образовавшемся отверстии. Рубцевание прободной язвы роговицы сопровождается образованием передних синехий и гониосинехий, которые препятствуют оттоку ВГЖ. Со временем это может привести к развитию вторичной глаукомы и атрофии зрительного нерва.
В том случае, если перфорационное отверстие в роговице не тампонируется радужкой, гнойная инфекция беспрепятственно проникает в стекловидное тело, приводя к возникновению эндофтальмита или панофтальмита. В самых неблагоприятных случаях возможно развитие флегмоны глазницы, тромбоза пещеристой пазухи, абсцесса мозга, менингита, сепсиса.
Диагностика
Для обнаружения язвы роговицы прибегают к инструментальной диагностике, проведению специальных офтальмологических проб и лабораторных анализов. Основные методы:
- Осмотр глаза. Первичный осмотр выполняется с помощью щелевой лампы (биомикроскопии). Реакцию глубоких структур глаза и их вовлеченность в воспалительный процесс оценивают с помощью диафаноскопии, гониоскопии, офтальмоскопии, УЗИ глаза.
- Исследование функции слезного аппарата. При проведении флюоресцеиновой инстилляционной признаком наличия язвы роговицы служит окрашивание дефекта ярко-зеленым цветом. В этом случае осмотр позволяет выявить даже незначительные язвы роговицы, оценить количество, обширность и глубину повреждений роговицы.При необходимости производится цветная слезно-носовая проба, проба Норна, тест Ширмера.
- Лабораторные исследования. Для идентификации этиологических факторов, вызвавших язву роговицы, необходимо цитологическое и бактериологическое исследование мазка с конъюнктивы, определение иммуноглобулинов в сыворотке крови и слезной жидкости, микроскопия соскоба с поверхности и краев язвы роговицы.
Лечение язвы роговицы
При язве роговицы необходимо оказание специализированной стационарной помощи под контролем офтальмолога. Лечение включает топическую терапию, системную лекарственную терапию, физиопроцедуры, при необходимости — хирургические методы.
- Офтальмологические манипуляции. С целью недопущения углубления и расширения язвы роговицы производится туширование дефекта спиртовым раствором бриллиантовой зелени или йодной настойкой, диатермо- или лазеркоагуляция язвенной поверхности. При язве роговицы, обусловленной дакриоциститом, необходимо срочное промывание слезно-носового канала или выполнение экстренной дакриоцисториностомии для устранения гнойного очага в непосредственной близости к роговице.
- Медикаментозная терапия. В зависимости от этиологии язвы роговицы назначается специфическая (антибактериальная, противовирусная, антипаразитарная, противогрибковая) терапия. Патогенетическая терапия язвы роговицы включает назначение мидриатиков, метаболических, противовоспалительных, антиаллергических, иммуномодулирующих, гипотензивных препаратов. Лекарственные препараты вводят местно — в виде инстилляций, мазевых аппликаций, субконъюнктивальных, парабульбарных инъекций, а также системно — внутримышечно и внутривенно.
- Физиотерапия. По мере очищения язвы роговицы для стимуляции репаративных процессов и предотвращения формирования грубого рубца назначается рассасывающая физиотерапия: магнитотерапия, электрофорез, ультрафонофорез.
- Хирургическое лечение. При угрозе прободения язвы роговицы показано проведение сквозной или послойной кератопластики. После заживления язвы может потребоваться эксимерлазерное удаление поверхностных рубцов роговицы.
Прогноз и профилактика
Так как в исходе язвы роговицы всегда образуется стойкое помутнение (бельмо), перспектива для зрительной функции неблагоприятна. При отсутствии осложнений, после стихания воспаления, может потребоваться проведение оптической кератопластики с целью восстановления зрения. При панофтальмите и флегмоне глазнице высока опасность потери органа зрения. Грибковые, герпетические и другие язвы роговицы трудно поддаются излечению и имеют рецидивирующее течение.
В целях профилактики язвы роговицы необходимо избегать микротравм глаза, соблюдать необходимые правила при использовании и хранении контактных линз, проводить превентивную антибактериальную терапию при угрозе инфицирования роговицы, проводить лечение общих и глазных заболеваний на ранних стадиях.
Источник