Глазной протез и конъюнктивит
Цурова Л.М., Татаренко И.Г., Братко О.В., Милюдин Е.С., Муриева И.В., Кондрова К.Ю.
Нередко у пациентов, пользующихся глазными протезами, возникают осложнения в виде воспалительной реакции со стороны конъюнктивальной полости. По данным отечественных и зарубежных авторов, бактериальные конъюнктивиты составляют от 40,2 до 73% всех воспалительных заболеваний глаз [1, 2]. Наиболее частыми возбудителями данной патологии у взрослых являются бактерии, принадлежащие к группе грамположительных микроорганизмов – коагулазонегативные стафилококки, золотистый стафилококк, стрептококки. Реже встречаются грамотрицательные микроорганизмы [3]. Воспалительные заболевания глаз инфекционной природы продолжают оставаться актуальной офтальмологической проблемой [1, 4].
Пациенты, пользующиеся глазными протезами – особая категория больных, у которых течение конъюнктивита может принять хронический характер, нередко с присоединением бактериальной микрофлоры, дрожжеподобных грибов и, зачастую, развитием аллергической реакции. Нашей задачей является обеспечить максимальную медицинскую и косметическую реабилитацию данных пациентов.
Как известно, современные глазные протезы изготовляют из специальных материала-полметилметакрилата (пластмасса АКР-7). Стеклянные протезы (из силикатных стёкол) в настоящее время практически не изготовляются, но все же в нашей практике встречаются пациенты, которые ими пользуются. При их ношении со временем происходит выщелачивание стекла под влиянием жидкой среды конъюнктивальной полости, особенно в местах нанесения сосудов на склеру, и в результате образуются бороздки на поверхности протеза, что вызывает раздражении слизистой полости и развитие острого или хронического конъюнктивита.
При пользовании протезов с гладкой поверхностью и закруглёнными краями, соответствующими конъюнктивальной полости размерами и формой, воспалительной реакции со стороны слизистой возникать не должно. Однако, конъюнктива часто может быть гиперемированной в виду контакта ее с протезом. Риск воспалительных осложнений повышается при ношении протезов с дефектами поверхности или при несоответствии размерам и конфигурации конъюнктивальной полости.
Нельзя забывать, что для данной категории пациентов на первое место выступает косметическая сторона проблемы, а при наличии хронического воспалительного процесса в конъюнктивальной полости со слизисто–гнойным отделяемым, что нередко сопровождается зудом и ощущением сухости, пациенты находятся в состоянии постоянного физического и косметического дискомфорта [5]. К сожалению, рациональный выбор антибактериальных препаратов с учётом этиологии воспалительного процесса нередко бывает затруднён в виду отсутствия возможности проведения лабораторных методов исследования при первичном обращении пациента в поликлинику.
В настоящее время антибиотики фторхинолонового ряда заняли центральное место в лечении глазных инфекций в связи с высоким числом устойчивых возбудителей к другим антибиотикам: гентамицину, тетрациклину, хлорамфениколу, эритромицину и др. Первое в отечественной литературе сообщение о местном применении фторхинолонов при глазной инфекции было опубликовано в 1991 г. [6]. Отличительным свойством фторхинолонов четвёртого поколения является их высокая эффективность в отношении основных возбудителей глазной инфекции, как грамотрицательных бактерий, так и грамположительных, что выгодно отличает их от фторхинолонов предыдущих поколений. Адекватно и рационально назначенная противомикробная и противовоспалительная, а при необходимости и противовирусная терапия позволяет решить еще и психологический аспект медицинской реабилитации данных пациентов.
Цель
Изучить особенности течения, диагностики и лечения конъюнктивитов у пациентов с анофтальмом.
Материал и методы
Под наблюдением в лаборатории глазного протезирования ГБУЗ «СОКОБ им. Т.И. Ерошевского» находилось 42 пациента с анофтальмом и различными степенями выраженности хронического воспалительного процесса конъюнктивы на стороне анофтальма: 23 (55,0%) мужчин и 19 (45,0%) – женщин в возрасте от 14 до 77 лет. Нами проводилось изучение возможных причин развития острых и хронических причин воспалительных изменений конъюнктивы при ношении пластмассовых и стеклянных протезов.
Всем пациентам проводилось стандартное офтальмологическое обследование: сбор анамнеза (жалобы и субъективные ощущения больного, начало заболевания, время обращения к врачу, вид и продолжительность самостоятельного лечения до обращения к врачу и т.д.), биомикроскопия конъюнктивальной полости и глазного протеза, оценка выраженности воспалительного поражения краев век и слизистой по следующим признакам: гиперемия и отек слизистой оболочки, фолликулярная реакция конъюнктивы, наличие отделяемого (слизистого, гнойного, слизисто-гнойного). Для определения микрофлоры использовали метод бактериологической диагностики, который заключался в микроскопическом исследовании соскобов с конъюнктивы, а при необходимости и посевов со слизистой оболочки на чувствительность к антибиотикам. Данный вид исследования способствует назначению адекватной противомикробной терапии. Соскоб поверхностных слоев эпителия брали с конъюнктивы век и переходных конъюнктивальных складок после предварительной инстилляции анестетиков.
Результаты и обсуждение
Клинически воспалительный процесс конъюнктивы при анофтальме проявляется в виде выраженной гиперемии, фолликулярной реакции слизистой век и переходных складок, часто с развитием полипов, кистозных разрастаний в виде грануляций и появлением слизисто-гнойного отделяемого. У пациентов с нарушением режима замены протезов (в 27,3% случаев), в частности, носящих протезы более 5 лет, наблюдались выраженная гиперемия с образованием крупных фолликулов конъюнктивы сводов, нередко в сочетании со снижением секреции слезной жидкости, вследствие чего развивалась выраженная сухость слизистой с формированием спаек в области сводов, приводящих к сокращению полости и развитию симптомов анофтальмического синдрома. Было отмечено, что у пациентов, страдающих такими общими заболеваниями, как сахарный диабет, системная красная волчанка и т.п., склонность к развитию конъюнктивитов увеличивается.
В ходе исследования мы отметили, что пластмассовые протезы меньше стеклянных подвержены разрушающему действию жидкой среды полости. Отрицательное воздействие их на конъюнктиву проявляется при наличии дефектов на поверхности протеза или при несоответствии размеров и формы конфигурации полости. Данный фактор имеет большое значение в развитии воспалительной реакции со стороны конъюнктивы, так как при использовании протеза большого размера глазная щель расширена, моргание затруднено, нередко отмечается лагофтальм и имеется обильное гнойное отделяемое (в 12,3% случаев). При ношении же протезов маленького размера, не соответствующего конфигурации полости, глазная щель сужена, протез может переворачиваться, в свободном пространстве за ним скапливается отделяемое.
У всех пациентов были взяты соскобы из конъюнктивальной полости на микрофлору, в результате исследования которых была обнаружена выраженная иммунная реакция (у части пациентов с аллергическим компонентом – 13,8%), наличие банальной микрофлоры и клеток дрожжеподобного грибка у превалирующего большинства пациентов (71,5%), а также большое количество слизи и детрита (14,7%), присутствующих в конъюнктивальной полости. При проведении посевов для определения роста микрофлоры и чувствительности к антибиотикам, в большинстве случаев обнаруживался скудный рост золотистого стафилококка. Была установлена высокая чувствительность к антибиотикам группы фторхинолонов 4 поколения – моксифлоксацину.
Лечение пациентов с воспалением конъюнктивы при анофтальме требует назначения антибиотиков широкого спектра действия в соответствии с данными антибиотикограммы. Мы проводили комплексное лечение, которое включало назначение антибактериальной, противовирусной, антиаллергической и противовоспалительной терапии. В качестве базовых препаратов в антимикробной терапии применяли глазные капли – окомистин (антисептик) и моксифлоксацин (вигамокс). Окомистин обладает выраженным вирулицидным, фунгицидным и бактерицидным эффектами и является хорошим синергистом в отношении других антибактериальных препаратов. Моксифлоксацин (вигамокс) обладает более высокой, чем предыдущие поколения фторхинолонов, активностью против грамположительных кокков, микоплазм и хламидий, хорошо действует на синегнойную палочку. В качестве противовирусного препарата назначали актипол, представляющий собой индуктор эндогенных интерферонов и обладающий иммуномодулирующим действием.
Следует отметить, что у пациентов с анофтальмом часто присутствует недостаточность слезы, что при ношении протеза создает неприятные ощущения при моргании, чувство его «залипания» (в 27,4% случаев). Следовательно, пациенты данной группы нуждаются в постоянной слезозаместительной терапии. Для устранения симптомов сухости назначали увлажняющиеся препараты (преимущественно в виде гелей или суспензий), предотвращающие быстрое испарение влаги с поверхности протеза.
В случае наличия выраженного воспалительной и аллергической реакции процесса, назначали противовоспалительные средства (нестероидные или стероидные препараты).
На фоне проводимого лечения все пациенты отмечали уменьшение неприятных ощущений при ношении протеза, также уменьшение отделяемого уже на 3-4 сутки после начала лечения. К концу первой недели уменьшались отек и гиперемия слизистой, снижение фолликулярной реакции конъюнктивы. Очень важно, что пациенты, пользующиеся глазными протезами, в дальнейшем постоянно должны соблюдать определённые санитарно-гигиенические требования, а именно: регулярно проводить туалет конъюнктивальный полости, обрабатывать протез и полость в водном растворе 0,05% хлоргексидина или мирамистина.
Заключение
Для достижения хороших результатов в комплексном лечении хронических конъюнктивитов при анофтальме важно проведение лабораторных исследований для определения причины воспалительного процесса с последующим назначением рациональной терапии, включающей адекватное антибактериальное, противовоспалительное и противовирусное лечение. Это позволяет получить быстрый и хороший клинический эффект, способствует купированию воспалительного процесса и сокращению сроков реабилитации данной группы пациентов.
Источник
Бережное обращение с глазным протезом продлевает срок его службы и защищает глаз от воспалительных заболеваний, которые нередко сопутствуют инородному телу.
Вопрос 1. Как часто промывать протез?
Частота обработки протеза индивидуальна. Своим пациентам мы советуем промывать протез от 1 раза в неделю до 1 раза в месяц при условии, что отделяемое в норме — скудное и прозрачное.
Если врач-офтальмолог рекомендовал вынимать протез на ночь, гигиена должна быть ежедневной!
Появление белых, желтоватых или зеленоватых подтеков в уголках глаз, обильное мутное отделяемое — признак инфекции в глазной полости. В таком случае нужны не только частые гигиенические процедуры, но и лечение по назначению врача-протезиста. Необычные выделения бывают при аллергической реакции на лекарственные препараты или бытовые “провокаторы” — это состояние также должен диагностировать специалист.
Вопрос 2. Чем обрабатывать протез?
Глазной протез и палочку (присоску) для его извлечения промывают проточной водой (можно с детским мылом), удаляя налет от слезы и отделяемого специально выделенной марлевой салфеткой. Хорошо очищенный протез имеет гладкую поверхность с глянцевым блеском. Если пренебрегать салфеткой, со временем пластмасса приобретает желтый цвет, покрывается толстым слоем осадка, придающего материалу вид старой резины.
Если есть отделяемое, на поверхность чистого протеза и в конъюнктивальную полость перед установкой нужно брызнуть раствор мирамистина. Не заменяйте его на фурацилин: при постоянном использовании он сушит слизистую оболочку, и ношение протеза становится дискомфортным.
Вопрос 3. Можно ли спать без глазного протеза?
Тонкостенный протез, который устанавливается при субатрофии или врожденном микрофтальме, удаляют из полости и на ночь заворачивают в стерильную салфетку. Не следует оставлять его жидкости. Разрешается не снимать тонкостенный протез на время сна, если Вы находитесь в пути или нет достаточных гигиенических условий по иным причинам.
Протезы, полностью заменяющие отсутствующее глазное яблоко, не удаляют даже на несколько часов ночного отдыха из-за риска быстрого сокращения объема конъюнктивальной полости.
Вопрос 4. Как самостоятельно снять глазной протез?
Подготовьте “рабочее” место: застелите стол чистой мягкой тканью, поставьте зеркало, обеспечьте достаточное освещение. Вымойте руки с мылом. Вынимать протез можно непосредственно пальцами или стеклянной лопаткой (палочкой) либо присоской. Глядя вверх, подтолкните пальцами протез в свободную сторону. Открывшийся край осторожно подденьте и извлеките изделие из полости. Стеклянной палочкой легче поддеть нижний край протеза, а затем, проведя ею в сторону, извлечь его целиком.
Вопрос 5. Как самостоятельно одеть глазной протез?
Чтобы пластмассовое изделие легко “заскользнуло” в конъюнктивальную полость, его нужно смочить прохладной кипяченой водой или “физраствором” (0,9% раствор хлорида натрия). Возьмите протез широким краем в сторону уха, узким — к носу. Приподнимите верхнее веко и “подсадите” под него верхний край изделия. Аккуратно расправьте нижнее веко, не растягивая кожу.
Вопрос 6. Нужно ли промывать конъюнктивальную полость?
Глазную полость промывают кипяченой водой температуры тела. При наличии отделяемого в полости используют раствор мирамистина. Другие лекарственные препараты применяются только по назначению врача.
Вопрос 7. Как вводить лекарства?
Если назначены глазные капли, их можно использовать, не извлекая протез. Для этого приподнимите верхнее веко и закапайте назначенную дозу.
Для введения глазной мази извлеките и промойте протез и глазную полость. Затем нанесите мазь на внутреннюю поверхность протеза и вставьте его в полость на ночь. Излишки мази промокните ватным диском. Утром проведите гигиенические процедуры.
Вопрос 8. Когда пора к врачу?
Обязательно запишитесь на прием в следующих случаях:
- на поверхности протеза появились неровности, царапины, потертости и т.д.,
- изображение радужной оболочки и сосудов стало мутнеть,
- протез постоянно переворачивается, и Вы вынуждены его часто поправлять,
- появилось обильное отделяемое — особенно, мутно-белое, желтое или зеленое,
- ощущается дискомфорт или боль в области отсутствующего глаза, головные боли на той же стороне,
- пластмассовому протезу более 2 лет.
Что еще важно знать?
- Опасно мыть протез над раковиной — при падении он может получить микротрещины или упасть в сточное отверстие.
- Нельзя ремонтировать протез подручными средствами — подпиливать, полировать, заливать сколы парафином и т.д. Ношение кустарного изделия опасно! Для любой коррекции обращайтесь к специалисту.
- Не вводите в глазную полость не предназначенные для этого предметы — ватные шарики, кусочки ткани и т.п. Это увеличивает риск инфекционного процесса в конъюнктивальной полости!
- Избегайте удаления протеза в поезде, автобусе и т.д.
- Если протез переворачивается, носите карманное зеркало, чтобы поместить его в правильное положение. Обратитесь к своему протезисту, чтобы скорректировать изделие.
- Купаясь в естественных водоемах или бассейне, защищайте глаза водолазной маской или очками для плавания. При умывании плотно смыкайте веки.
- Не промывайте протез раствором перманганата калия (марганцовки) — от этого он мутнеет.
- Если офтальмолог назначил вам капли сульфацил-натрия, не наносите их непосредственно на пластмассовое изделие — лекарство кристаллизуется и повредит поверхность. Можно закапать препарат в конъюнктивальную полость, подождать несколько минут, пока средство равномерно распределится по слизистой оболочке, а затем установить протез.
- Для гигиены протеза не подходят спиртосодержащие жидкости и растворители.
- Протирайте веки только по направлению от виска к носу. Нарушение этого правила способствует быстрому растяжению нижнего века.
Уход за глазным протезом поначалу вызывает много вопросов у пациентов, но со временем становится простым и обыденным, как чистка зубов. Соблюдение рекомендаций по гигиене существенно продлевает срок службы глазного протеза и защищает от инфекционных осложнений.
 21.09.2018, 5291 просмотр.
21.09.2018, 5291 просмотр.
Источник
В статье обсуждаются клиника и лечение различных клинических форм аллергического конъюнктивита. Рассмотрены возможности применения антигистаминных препаратов (азеластин).
В последние десятилетия отмечается интенсивный рост распространенности заболеваний аллергической природы. В настоящее время они занимают 3-е место после сердечно-сосудистой и онкологической патологии, а в некоторых экологически неблагоприятных регионах выходят на 1-е место [1]. Сегодня аллергию называют болезнью цивилизации: в большинстве экономически развитых стран удельный вес населения, страдающего аллергическими заболеваниями, значительно выше, чем в развивающихся и слаборазвитых странах.
Особую проблему представляют аллергические заболевания органа зрения: глаза вовлекаются в аллергический процесс почти в каждом втором случае [2]. Наиболее распространенным заболеванием аллергической природы является аллергический конъюнктивит: им страдают примерно 15% всего населения экономически развитых стран [2, 3]. Реже встречаются аллергические блефарит, дерматит век, кератит, ирит, увеит, ретинит и неврит зрительного нерва.
Основные клинические формы аллергического конъюнктивита [3–5]:
сезонный аллергический (поллинозный);
крупнопапиллярный;
лекарственный аллергический;
весенний кератоконъюнктивит (весенний катар);
инфекционно-аллергический кератоконъюнктивит;
хронический аллергический.
Клиника и лечение
Поллинозный конъюнктивит представляет наибольшую значимость из числа перечисленных. Подъем заболеваемости им соответствует периодам опыления растений. Для средней полосы России выделяют три таких периода:
весенний (конец апреля — начало мая) — 7% больных;
летний (начало июня — конец июля) — 75% больных;
летне-осенний (конец июля — середина сентября) — 6,3% больных.
Клинические признаки поллинозного конъюнктивита также регистрируют более чем у 90% пациентов с общим поллинозом (ринит, бронхиальная астма и пр.) [3, 4].
Клинический поллинозный конъюнктивит характеризуется острым началом с ураганным развитием роговичного синдрома, зудом век и выраженным хемозом конъюнктивы, обычно на обоих глазах (рис. 1). В тяжелых случаях в процесс вовлекается роговица, на лимбе формируются инфильтраты с тенденцией к слиянию и изъязвлению. Реже конъюнктивит протекает хронически с легким жжением за веками и умеренными проявлениями роговичного синдрома, но с фолликулезом конъюнктивы.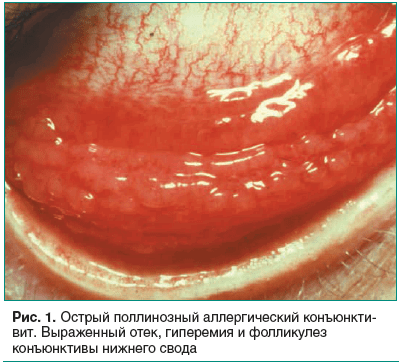
Лечение больных с поллинозным конъюнктивитом прежде всего заключается в максимально возможном ограничении контакта пациента с аллергеном. Не меньшее значение имеют местные глазные противоаллергические препараты, относящиеся к различным группам. Тактика их применения определяется остротой процесса.
Местные противоаллергические препараты, наиболее широко используемые в офтальмологии, представлены в таблице 1.
При остром конъюнктивите лечение начинают с инстилляций антигистаминных препаратов, эффект которых проявляется уже с первых минут после закапывания. При выборе препарата из большого их перечня следует ориентироваться на присутствие в составе веществ, обладающих сосудосуживающим, увлажняющим, пролонгирующим действием.
В частности, глазные капли Аллергодил® (MEDA Pharma, Германия), наряду с 0,05% раствором антигистаминного препарата II поколения азеластина, содержат в своем составе гидроксипропилметилцеллюлозу (гипромеллозу) [5].
Такая модификация препарата придает ему дополнительный кератопротекторный эффект, с одной стороны, и увеличивает продолжительность пребывания раствора в конъюнктивальной полости — с другой. Клинический эффект Аллергодила в большинстве случаев проявляется уже через 3 мин после закапывания, а благодаря наличию в составе пролонгатора сохраняется в течение 10 часов. Кератопротекторные свойства входящей в состав препарата гипромеллозы позволяют применять препарат на протяжении 8 нед.
Важной особенностью препарата является возможность назначения Аллергодила детям с четырехлетнего возраста.
Наряду с антигистаминными препаратами хороший и быстрый эффект дают инстилляции в конъюнктивальную полость дексаметазона, в т. ч. в пониженной (до 0,01%) концентрации.
Пациентам с затяжным и хроническим течением поллинозного конъюнктивита показаны инстилляции препаратов кромоглициевой кислоты или олопатадина. И только при особо торпидном течении аллергического конъюнктивита назначают антигистаминные препараты системно: например, внутрь лоратадин или цетиризин по 10 мг 1 р./день либо хлоропирамин по 25 мг 3–4 р./день.
Прогноз поллинозного конъюнктивита в целом благоприятный. Однако у многих пациентов заболевание повторяется с очередным сезоном цветения причинных растений. В целях профилактики рецидива (или обострения) конъюнктивита перед наступлением сезона цветения пациент должен самостоятельно закапывать препарат кромоглициевой кислоты или олопатадина.
Крупнопапиллярный (гигантососочковый) конъюнктивит представляет собой воспаление тарзальной конъюнктивы в ответ на длительный контакт с инородным телом с образованием крупных плоских сосочков. Наиболее частой причиной заболевания является длительное механическое раздражение конъюнктивы верхнего века контактной линзой (мягкой или жесткой), глазным протезом, неприкрытыми конъюнктивой узелками швов, отложениями кальция в роговице и др. Развивается в любом возрасте, в т. ч. у пациентов, не склонных к аллергии.
Клиническая картина развивается медленно: у больного появляются и постепенно нарастают ощущение инородного тела за верхним веком, зуд и слизистое отделяемое из глаз. На гиперемированной конъюнктиве верхнего века определяются разнокалиберные (размером 1 мм и более) сосочки (рис. 2). Поражение роговицы не характерно.
Лечение крупнопапиллярного конъюнктивита заключается в устранении раздражающего конъюнктиву инородного тела: временном отказе от контактных линз или глазного протеза, удалении неснятого ранее шва и т. п.
Больному закапывают прежде всего препараты кромоглициевой кислоты или олопатадина 2–3 р./день [6, 7]. Назначают препараты «искусственной слезы» [8]. Как правило, клинические признаки конъюнктивита вскоре купируются. Ношение контактных линз или глазного протеза возобновляют только после полного исчезновения воспалительной реакции и тщательного повторного подбора новых контактных линз или протеза.
Лекарственный конъюнктивит представляет собой одно из наиболее распространенных проявлений аллергических заболеваний глаз и, по сути, является контактным аллергическим конъюнктивитом. Наиболее часто (90,1% случаев) он развивается в ответ на инстилляции глазных капель, содержащих аллерген (обычно им является консервант), заметно реже (9,9%) — на системное применение медикаментозных препаратов [3].
Лекарственный конъюнктивит может протекать остро, подостро или хронически. Острый лекарственный конъюнктивит развивается в течение 1 часа после закапывания аллергена (рис. 3). Клиническая картина соответствует острому конъюнктивиту, лишь более выраженный отек (иногда имеющий стекловидный характер) и фолликулез конъюнктивы отличают это заболевание от острого конъюнктивита прочей этиологии. При этом характерен выраженный зуд за веками и наличие слизистого отделяемого в виде тонких тянущихся нитей.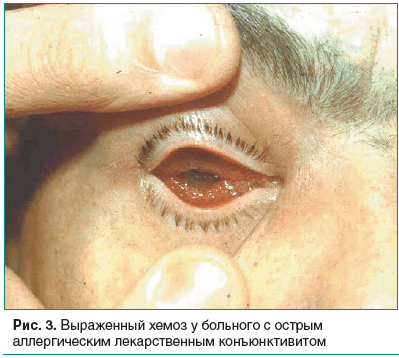
Подострый конъюнктивит развивается в течение суток после контакта с аллергеном, а хронический (до 90% случаев лекарственного конъюнктивита) — после нескольких дней или недель, обычно на фоне длительной местной медикаментозной терапии. Характерны сосочковая гипертрофия конъюнктивы и выраженный фолликулез, в т. ч. бульбарной конъюнктивы и лимба, а также выраженный зуд за веками.
Лечение лекарственного конъюнктивита прежде всего заключается в отмене инстилляций препарата, возможного виновника аллергии. При обязательности применения такого препарата следует заменить его на бесконсервантную форму. Начинают местную терапию с инстилляций антигистаминных препаратов (Аллергодил®). Пациентам с подострым и хроническим течением конъюнктивита показаны препараты кромоглициевой кислоты или олопатадина. В обоих случаях эффективны инстилляции дексаметазона, преимущественно в пониженной (до 0,01%) концентрации. При затяжном течении заболевания целесообразно назначать антигистаминные препараты системно: например, внутрь лоратадин или цетиризин по 10 мг 1 р./день, хлоропирамин по 25 мг 3–4 р./день.
Весенний конъюнктивит (весенний катар, весенний кератоконъюнктивит) чаще встречается в детском возрасте (в 82% случаев в первом десятилетии жизни) и крайне редко у лиц старше 20–25 лет [9]. При этом у 95% детей в период полового созревания, к среднему и старшему школьному возрасту, заболевание постепенно регрессирует [10].
Заболеваемость среди мальчиков существенно выше, чем среди их сверстниц, и это различие уменьшается с возрастом [9, 11]. Если в Африке и на Ближнем Востоке им страдают 3–10% детей, то в Западной Европе — только 0,03%. Сегодня в Европе распространенность весеннего кератоконъюнктивита колеблется в диапазоне 1:30000 – 1:80000 [12]. Заболевание проявляется главным образом сезонно (в весенне-летний период), однако может быть многолетним, хроническим или протекать с частыми обострениями [9, 13].
Развивается двусторонний конъюнктивит (как правило, в сочетании с кератитом) с образованием характерных сосочков. Различают тарзальную, лимбальную и смешанную формы весеннего катара. Однако общими симптомами для всех форм являются нарастающий зуд, выраженная светобоязнь и слезотечение [13].
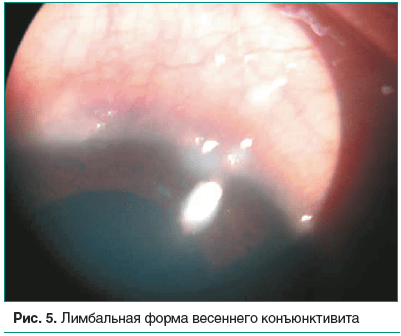
Большие сосочки различной формы и размера, обычно более 1 мм в диаметре, напоминающие на тарзальной конъюнктиве верхнего века «булыжную мостовую» (рис. 4), характеризуют соответственно тарзальную, а точки (узелки) Трантаса и инфильтраты на лимбе (рис. 5) — лимбальную форму весеннего катара. Для смешанной формы характерны одновременно все перечисленные симптомы в одном и том же глазу.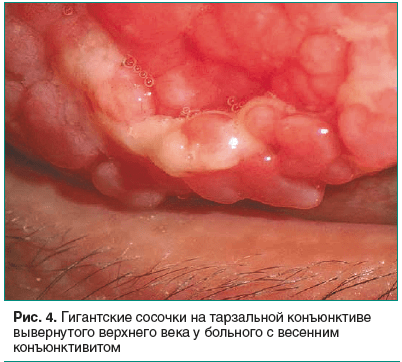
Поражение роговицы наблюдается почти у всех детей с весенним катаром. Оно имеет различную форму и выраженность: от поверхностной точечной кератопатии до язвы роговицы, локализующейся в верхних ее отделах у 3–11% таких больных [14]. Эта язва, называемая катаральной, весенней, щитовидной, связана как с непосредственным повреждением эпителия роговицы гигантскими сосочками тарзальной конъюнктивы верхнего века, так и с воспалительной нейропатией роговицы [14]. Обычным ее исходом служит стойкое помутнение передних слоев роговицы кольцевидной формы, соответствующей площади язвы.
Несмотря на то что в основе лечения больных с весенним катаром лежит медикаментозная терапия, большое значение имеет избегание контакта ребенка с аллергеном, а также с неспецифическими триггерами, которые могли бы утяжелить клиническое течение заболевания: с ярким солнечным светом, сильным ветром, пылью, загрязнителями воздуха и пр. Другим немаловажным аспектом лечения рассматриваемой патологии служат частые промывания конъюнктивальной полости индифферентными жидкостями в целях вымывания детрита и отделяемого, содержащего токсичные вещества.
Вместе с тем рассмотренные мероприятия служат лишь фоном для комбинированного применения местных лекарственных препаратов: антигистаминных (азеластин и др.) в сочетании со стабилизаторами мембран тучных клеток (кромогликат натрия) или препаратов с комбинированным эффектом (олопатадин, кетотифен). В случаях торпидного течения заболевания лечение дополняют инстилляциями кортикостероидов и циклоспорина А [13]. Относительно пациентов, страдающих весенним катаром не один год, такая терапия должна планироваться заранее и начинаться ранней весной или продолжаться весь год, в зависимости от воздействия аллергена и продолжительности симптомов.
Инфекционно-аллергический кератоконъюнктивит, как правило, сопровождает перенесенное пациентом местное (конъюнктивит) или системное заболевание инфекционной природы: его провоцируют бактериальные, вирусные, грибковые и паразитарные аллергены [15]. Заболевание относят к аллергическим реакциям замедленного типа.
Характерно хроническое течение с выраженными субъективными симптомами, умеренным раздражением глазного яблока и наличием множественных фолликулов на тарзальной и бульбарной конъюнктиве. В процесс нередко вовлекается роговица: на лимбе формируются инфильтраты с тенденцией к слиянию, характерна легкая перикорнеальная или смешанная инъекция глазного яблока (рис. 6). Сходную, но более выраженную симптоматику имеет туберкулезно-аллергический фликтенулезный ке-ратоконъюнктивит, что следует учитывать при лечении таких больных.
Лечение инфекционно-аллергического кератоконъюнктивита включает мероприятия по элиминации возбудителя инфекционного процесса (при его обнаружении) в сочетании с инстилляциями глазных капель с антигистаминным (азеластин и др.) и стабилизирующим мембраны тучных клеток (кромогликат натрия) эффектом. Терапию также можно начать с препаратов, обладающих комбинированным эффектом (олопатадин, кетотифен) [16–18].
Хронический аллергический конъюнктивит на сегодня составляет около 23% аллергических заболеваний глаз [3, 4].
Он более свойствен городским жителям, особенно женщинам молодого и среднего возраста. Часто такие больные страдают общими аллергическими заболеваниями, экземой, бронхиальной астмой. Причиной этой формы конъюнктивита служит систематический контакт с бытовыми аллергенами, к которым сенсибилизирован организм пациента. К ним относятся домашняя (особенно книжная) пыль, косметические средства, шерсть (пух) животных, перья (в подушках), корм для рыб, пыльца домашних растений, факторы холодовой аллергии. Имеют также значение пищевая аллергия, сенсибилизация к длительно применяемым лекарственным препаратам, средствам для обработки контактных линз, глазных протезов и т. п.
В патогенезе хронического аллергического конъюнктивита лежит аллергическая реакция замедленного (IV) типа.
Клиническая картина заболевания характеризуется упорным периодическим зудом и жжением в сочетании с минимальными объективными проявлениями: незначительным фолликулезом слегка гиперемированной тарзальной конъюнктивы, периодическим отеком конъюнктивы переходных складок. Течение такого конъюнктивита волнообразное, более выраженное зимой, однако с периодическими сезонными обострениями в весенне-летний период.
Лечение хронического аллергического конъюнктивита, прежде всего, традиционно заключается в максимально возможном ограничении контакта пациента с аллергеном. Местную терапию начинают с инстилляций кромогликатов, олопатадина или кетотифена. Лечение таких больных
можно дополнить инстилляциями антигистаминных препаратов, дексаметазона в пониженной (до 0,01%) концентрации. При затяжном течении заболевания целесообразно назначать антигистаминные препараты системно: внутрь лоратадин или цетиризин по 10 мг 1 р./день либо хлоропирамин по 25 мг 3–4 р./день.
Заключение
Таким образом, лечение больных с аллергическим конъюнктивитом предусматривает предотвращение контакта с аллергеном и инстилляции в конъюнктивальную полость противоаллергических глазных капель. Что же касается выбора конкретного препарата из достаточно большого их перечня, то он во многом определяется характером клинического течения аллергического конъюнктивита (рис. 7). Так, при его остром течении (поллинозный конъюнктивит, обострение инфекционно-аллергического, весеннего и хронического круглогодичного конъюнктивита) терапию начинают с инстилляций антигистаминных препаратов (Аллергодил® и др.).
При хроническом течении конъюнктивита препаратами первого ряда являются стабилизаторы мембран тучных клеток (кромогликаты и др.) или глазные капли, обладающие комбинированным эффектом (олопатадин, кетотифен) [19].
Безусловно, в ходе лечения больных с различными клиническими формами аллергического конъюнктивита в ряде случаев представляется целесообразным комбинировать препараты различных групп, а в случаях торпидного течения заболевания — дополнять терапию инстилляциями кортикостероидов, циклоспорина А и системной терапией [20].
В целом рациональный выбор противоаллергических глазных капель из достаточно большого их арсенала лежит в основе успешного лечения таких больных.
Источник

