Дистрофия сетчатки глаза лечение каплями
На сегодняшний день лечение дистрофии сетчатки не позволяет полностью избавиться от заболевания. С помощь различных методик врачи могут лишь приостановить развитие дистрофических процессов. В некоторых случаях офтальмологам удается добиться временного повышения остроты зрения. Однако при отсутствии поддерживающей терапии болезнь вскоре снова начинает усугубляться.

Любая дистрофия вызывает необратимые органические повреждения сетчатки глаза, из-за чего она перестает нормально функционировать. Поскольку сетчатая оболочка имеет сложное строение, восстановить ее структуру и функции практически невозможно. Это значит, что человек с дистрофией вряд ли сможет снова хорошо видеть.
Какой врач занимается лечением дистрофии сетчатки?
Диагностикой и лечением патологии занимается ретинолог – офтальмолог, который специализируется на заболеваниях сетчатки. При необходимости хирургического вмешательства ему на помощь приходит витреоретинальный хирург. Этот специалист выполняет сложные операции на заднем отрезке глазного яблока.
Методы
С помощью каких методов и как лечить дистрофию сетчатки глаза? Врачебная тактика зависит от локализации дистрофических очагов, их размера и вида. На выбор метода лечения также влияет наличие (или отсутствие) сопутствующих заболеваний и осложнений.
Неосложненные периферические дистрофии обычно лечатся с помощью лекарственных препаратов. Если у больного выявили чрезмерное истончение или разрывы сетчатки глаза – ему проводят лазерное лечение. А вот при макулодистрофиях лазер не используют, поскольку это чревато серьезными осложнениями.
На начальных стадиях для борьбы с центральными дегенерациями используют лекарственные препараты. При развитии влажной формы макулодистрофии или появлении макулярного отека больному вводят anti-VEGF-препараты.
Из-за обилия форм и видов ретинальных дистрофий вопрос о тактике лечения каждой из них решается в индивидуальном порядке. Сначала врач тщательно обследует больного и ставит диагноз. После этого он детально рассказывает пациенту о его болезни и возможных методах борьбы с ней.
На основе полученной информации человек сам принимает окончательное решение. Насильно заставлять больного покупать недешевые лекарства или соглашаться на дорогую операцию никто не имеет права.
Медикаментозные
Медикаментозное лечение используют при возрастной, пигментной и периферических дистрофиях сетчатки глаза. Больным назначают препараты, которые улучшают кровоснабжение в тканях глазного яблока и насыщают сетчатую оболочку питательными веществами. Лекарства можно принимать внутрь или вводить парабульбарно.

Препараты, которые используют для борьбы с дегенерацией сетчатки
| Препарат | Действие | Особенности применения |
|---|---|---|
| Эуфиллин | Оказывает спазмолитическое действие, то есть снимает спазм с сосудов, кровоснабжающих сетчатую оболочку глаза. Улучшает кровообращение в тканях глазного яблока, тем самым замедляя течение болезни | Препарат принимают перорально, в виде таблеток или капсул |
| Эмоксипин | Лекарство укрепляет ретинальные сосуды, оказывает антиагрегантное и антигипоксическое действие. Благодаря этому он улучшает кровообращение в сетчатой оболочке, что замедляет ее разрушение | Для лечения дистрофии сетчатки глаза препарат используют в виде парабульбарных или субконъюнктивальных инъекций |
| Кавинтон | Спазмолитическое средство с антигипоксическим действием. Нормализует микроциркуляцию, разжижает кровь, замедляет агрегацию тромбоцитов, защищает ткани от воздействия свободных радикалов и кислородного голодания | Препарат может назначаться в таблетках или вводиться внутривенно капельно |
| Ретиналамин | Производитель позиционирует Ретиноламин как препарат, который улучшает обмен веществ и нормализует энергетические процессы в сетчатой оболочке. Восстанавливает часть поврежденных клеток и препятствует гибели остальных | Лекарство вводят внутримышечно или парабульбарно |
| Адрузен Цинко | Является биологически активной добавкой, содержащей массу активных компонентов. Улучшает обмен веществ, препятствуя разрушению сетчатки | Выпускается в виде капсул, которые принимают внутрь |
| Визиомакс | Лекарство содержит комплекс витаминов, минералов и пигментов, которые активно питают сетчатую оболочку | Принимается внутрь в виде таблеток |
Физиотерапия
Наряду с лекарственными препаратами для лечения центральных и периферических хориоретинальных дистрофий сетчатки используют физиотерапевтические методы. Их назначают курсами длительностью 10–14 дней. За год человек должен пройти как минимум два курса физиотерапии.
Методы, которые могут включать в лечение:
- магнитотерапия;
- фото- или электростимуляция сетчатки;
- стимуляции сетчатой оболочки низкоэнергетическим лазерным излучением;
- электрофорез с никотиновой кислотой, Но-Шпой или гепарином.
При отсутствии лечебного эффекта от консервативной терапии больному рекомендуют более эффективные методы.
Интравитреальное введение анти-VEGF факторов

В современной офтальмологии анти-VEGF препараты используют для лечения влажной формы макулярной дистрофии и отека макулы сетчатки глаза. Средства вводят интравитреально, то есть непосредственно в глазное яблоко. Процедуру выполняют под местной анестезией.
Введение Луцентиса или Айлии помогает убрать макулярный отек и даже улучшить зрение больного. Чтобы получить хороший стойкий результат, нужно выполнить несколько инъекций. Ввиду высокой стоимости препаратов далеко не каждый человек может позволить себе эту процедуру.
Описание анти-VEGF факторов
| Луцентис | Айлия | |
|---|---|---|
| Активное вещество | Ранибизумаб | Афлиберцепт |
| Механизм действия | Лекарства подавляют ангиогенез – процесс роста новых сосудов. Таким образом они помогают избежать неоваскуляризации, макулярного отека, кровоизлияний. Также они уменьшают проницаемость сосудистых стенок, тем самым препятствуя геморрагическому просачиванию сетчатой оболочки | |
| Показания к применению |
| |
| Возможные побочные эффекты и осложнения |
| |
| Средняя стоимость одной упаковки | 42 500 рублей | 38 000 рублей |
| Сколько нужно инъекций | Три инъекции с интервалом в 1 месяц | |
К анти-VEGF факторам также относится Авастин. Однако препарат предназначен исключительно для лечения онкологических заболеваний. Его категорически нельзя использовать в офтальмологии. Интравитреальное введение средства может привести к непредсказуемым последствиям и тяжелым осложнениям.
Хирургическое вмешательство

Оперативным методом лечится центральная дистрофия сетчатки глаза, осложнившаяся макулярным разрывом. Суть хирургического вмешательства заключается в удалении стекловидного тела. После этого в полость глазного яблока вводят пузырь воздуха или специальную жидкость, которая давит на сетчатку и препятствует ее отслоению.
Периферическая хориоретинальная дистрофия сетчатки глаза также может лечиться хирургически. Показанием к выполнению витрэктомии служит образование спаек между сетчатой оболочкой и гиалоидной мембраной стекловидного тела. Удаления тяжей в этом случае необходимо для профилактики ретинальных отслоек и разрывов.
Этапы хирургического лечения:
- Предварительное обследование. Перед операцией больного отправляют на консультации к специалистам и на сдачу анализов. Это необходимо для выявления сопутствующих заболеваний, которые могут вызвать интраоперационные осложнения.
- Предоперационная подготовка. За несколько дней до хирургического вмешательства больной начинает капать в глаз назначенные врачом капли (антибиотики, нестероидные противовоспалительные средства). Подобная профилактическая мера помогает снизить риск осложнений в послеоперационном периоде.
- Обезболивание. Операцию выполняют под местной ретробульбарной анестезией. Анестетик при этом вводят в заглазничное пространство.
- Операция. Во время хирургического вмешательства больной лежит на спине. Его голову при этом тщательно фиксируют. Обычно операция занимает около 30-40 минут. После этого пациента переводят в послеоперационную палату.
- Реабилитация. После операции больной должен некоторое время использовать назначенные врачом препараты. В будущем ему потребуется находиться под диспансерным наблюдением у офтальмолога.
Лазер

Лазерную коагуляцию используют для того, чтобы оградить очаги дегенерации и подавить патологический рост сосудов. Это позволяет замедлить развитие недуга и снизить риск развития осложнений. Своевременная лазеркоагуляция новообразованных сосудов дает возможность избежать кровоизлияний, которые чреваты сильным ухудшением или даже потерей зрения.
Лазер используют для лечения решетчатой, пигментной дегенерации сетчатки, дистрофий по типу следа улитки и булыжной мостовой. В макулярной области лазеркоагуляцию не делают из-за высокого риска осложнений. Поскольку сетчатая оболочка в этом месте очень тонкая, она может разорваться или отслоиться.
Так как вылечить дистрофию сетчатки глаза невозможно в принципе, лазеркоагуляция оказывает лишь временное действие. Не стоит думать, что она поможет навсегда забыть о заболевании. К сожалению, со временем у больного могут образоваться новые дистрофические очаги. Поэтому после проведения процедуры необходимо продолжать наблюдаться у офтальмолога.
Народные методы
Как лечить дистрофию сетчатки глаза народными средствами и стоит ли вообще это делать? К сожалению, народная медицина во многом уступает традиционной. Она бессильна при макулярном отеке, разрывах и отслойках. Использование различных настоек и отваров в этом случае лишь навредит больному.
Лечение в домашних условиях с помощью народных средств возможно лишь при медленнопрогрессирующих периферических и возрастных дистрофиях сетчатки глаза. Следует отметить, что использовать методики народной медицины можно только после консультации с лечащим врачом.
Народные средства, которые используют при дистрофиях:
- размельченная проросшая пшеница;
- настой из листьев крапивы;
- отвар из плодов черники, рябины и облепихи;
- сбор из ромашки, брусники, календулы, одуванчика и сушеницы;
- настой из ягод черники.
Вышеперечисленные средства принимают внутрь. А вот для промывания глаз используют отвар из листьев крапивы и ландыша, сок алоэ, смесь воды и свежего козьего молока. Считается, что это средства питают глаза и помогают справиться с болезнью.
Лечится ли дистрофия глаза? Да, существует множество методик, позволяющих успешно бороться с недугом. Однако второй вопрос в том, можно ли полностью вылечить дистрофию сетчатки глаза и навсегда забыть о проблеме? К сожалению, в наши дни сделать это невозможно. Однако несмотря на это больным людям не стоит отчаиваться.
Благодаря достижениям современной медицины можно замедлить развитие болезни и сохранить зрение. Для борьбы с недугом используют медикаментозные, физиотерапевтические, хирургические и лазерные методы лечения дистрофии сетчатки глаза. Их можно использовать по отдельности или комбинировать.
Автор: Алина Лопушняк, офтальмолог,
специально для Okulist.pro
Полезное видео про лечение сетчатки глаза
Источник
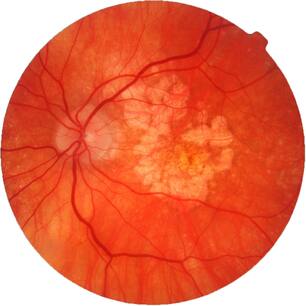
По данным Всемирной Организации Здравоохранения, возрастная макулярная дегенерация является одной из наиболее частых причин слепоты и слабовидения у лиц старшей возрастной группы. Возрастная макулярная дегенерация — хроническое дегенеративное нарушение, которым чаще всего страдают люди после 50 лет. По официальным материалам Центра ВОЗ по профилактике устранимой слепоты, распространенность этой патологии по обращаемости в мире составляет 300 на 100 тыс. населения. В экономически развитых странах мира ВМД как причина слабовидения занимает третье место в структуре глазной патологии после глаукомы и диабетической ретинопатии. В США 10% лиц в возрасте от 65 до 75 лет и 30% старше 75 лет имеют потерю центрального зрения вследствие ВМД. Терминальная стадия ВМД (слепота) встречается у 1,7% всего населения старше 50 лет и около 18% населения старше 85 лет. В России заболеваемость ВМД составляет 15 на 1000 населения.
ВМД проявляется прогрессирующим ухудшением центрального зрения и необратимым поражением макулярной зоны. Макулодистрофия — двустороннее заболевание (примерно в 60% случаев поражаются оба глаза), однако, как правило, поражение более выражено и развивается быстрее на одном глазу, на втором глазу ВМД может начать развиваться через 5-8 лет. Зачастую пациент не сразу замечает проблемы со зрением, поскольку на начальном этапе всю зрительную нагрузку на себя берет лучше видящий глаз.
Как видит человек с макулярной дегенерацией сетчатки
Макулодистрофия

Нормальное зрение

ВАЖНО! При снижении остроты зрения как вдаль, так и на близком расстоянии; затруднениях, возникающих при чтении и письме; необходимости более сильного освещения; появлении перед глазом полупрозрачного фиксированного пятна, а также искажении контуров предметов, их цвета и контрастности — следует немедленно обратиться к офтальмологу. Диагноз «макулодистрофия» может быть установлен только врачом-специалистом. Однако, высокоинформативным является самоконтроль зрительных функций каждого глаза в отдельности при помощи теста Амслера.


Механизм развития и формы возрастной макулярной дегенерации (ВМД)

- Макула – это несколько слоев специальных клеток. Слой фоторецепторов расположен над слоем клеток пигментного эпителия сетчатки, а ниже – тонкая мембрана Бруха, отделяющая верхние слои от сети кровеносных сосудов (хориокапиляров), обеспечивающих макулу кислородом и питательными веществами.

- По мере старения глаза накапливаются продукты обмена клеток, образуя так называемые «друзы» – желтоватые утолщения под пигментным эпителием сетчатки. Наличие множества мелких друз или одного (или нескольких) крупных друз считается первым признаком ранней стадии «сухой» формы ВМД. «Сухая» (неэкссудативная) форма наиболее часто встречается (примерно в 90% случаев).

- По мере накопления друзы могут вызывать воспаление, провоцируя появление эндотелиального фактора роста сосудов (Vascular Endothelial Grows Factor — VEGF) — белка, который способствует росту новых кровеносных сосудов в глазу. Начинается разрастание новых патологических кровеносных сосудов, этот процесс называется ангиогенезом.

- Новые кровеносные сосуды прорастают через мембрану Бруха. Так как новообразованные сосуды по природе своей патологические, плазма крови и даже кровь проходят через их стенки и попадают в слои макулы.

- С этого момента ВМД начинает прогрессировать, переходя в другую, более агрессивную форму – «влажную».Жидкость накапливается между мембраной Бруха и слоем фоторецепторов, поражает уязвимые нервы, обеспечивающее здоровое зрение. Если не остановить этот процесс, то кровоизлияния будут приводить к отслойкам и образованию рубцовой ткани, что грозит невосполнимой потерей центрального зрения.
«Влажная» (экссудативная) форма встречается значительно реже «сухой» (приблизительно в одном-двух случаях из 10), однако является более опасной – происходит стремительное прогрессирование и зрение ухудшается очень быстро.
Симптомы «влажной» формы ВМД
- Резкое снижение остроты зрения, отсутствие возможности улучшить зрение очковой коррекцией.
- Затуманенность зрения, снижение контрастной чувствительности.
- Выпадение отдельных букв или искривление строчек при чтении.
- Искажение предметов (метаморфопсии).
- Появление темного пятна перед глазом (скотома).
Цель лечения возрастной макулярной дегенерации
Возрастная макулярная дегенерация поддается лечению. Однако, еще не так давно существовал лишь один способ остановить «протекание» сосудов при влажной ВМД — лазерная коагуляция. Но этот метод не позволял устранить причину появления паталогических сосудов, и был лишь временной мерой.
В начале 2000-х годов было разработано более эффективное лечение под названием «прицельная терапия». Этот метод основан на воздействии специальными веществами именно на белок VEGF.

В настоящее время так называемая анти-VEGF терапия полностью изменила подходы к лечению ВМД, позволяя сохранить зрение и поддержать качество жизни миллионов людей во всем мире. Анти-VEGF терапия может не только уменьшить прогрессирование ВМД, но в некоторых случаях даже позволяет улучшить зрение. Лечение эффективно, но только в тех случаях, когда оно проведено до образования рубцовой ткани и до необратимой потери зрения.
Интравитреальные инъекции препаратов — Анти-VEGF терапия
Чтобы препараты, противодействующие развитию новых сосудов, эффективно воздействовали на макулу, необходимо провести инъекцию непосредственно в стекловидное тело глаза. Процедура выполняется в условиях стерильности операционного зала квалифицированным врачом-офтальмологом.

Процедура введения препарата занимает лишь несколько минут и не вызывает никаких болевых ощущений. По мере того, как анти-VEGF препарат проникает в ткани макулы, он снижает уровень активности белка, в результате останавливается рост патологических кровеносных сосудов, после чего эти сосуды начинают распадаться и регрессировать, а при постоянном лечении аномальная жидкость также рассасывается.
Контроль ангиогенеза и связанной с ним отечности стабилизирует зрительную функцию и предотвращает дальнейшее повреждение макулы. По данным клинических исследований приблизительно у 30% процентов пациентов получающих анти-VEGF терапию влажной ВМД определенная часть утраченного вследствие этого заболевания зрения восстанавливается.
Препараты для лечения возрастной макулярной дегенерации – ЛУЦЕНТИС (Lucentis) и ЭЙЛЕА (Eylea)
Первым препаратом для анти-VEGF терапии в виде интравитреальных инъекций, сертифицированным в России для применения в офтальмологии, был ЛУЦЕНТИС, совершивший настоящую революцию в лечении ВМД и ставший «золотым стандартом».. В июне 2006 года он был утвержден американским агентством по контролю за лекарственными средствами (FDA) как уникальное средство для лечения возрастной макулярной дегенерации, а в 2008 году был зарегистрирован и в России. С 2009 года офтальмологические клиники «ЭКСИМЕР» применяют препарат ЛУЦЕНТИС в клинической практике.
Ученые продолжали изыскания, чтобы создать препарат более пролонгированного действия, не уступающий по качественным результатам ЛУЦЕНТИСу. В ноябре 2011 года в США был одобрен для лечения влажной формы возрастной макулярной дегенерации сетчатки новый препарат ЭЙЛЕА. С марта 2016 года препарат зарегистрирован в России и начал применяться в офтальмологических клиниках «Эксимер».
Почему ЛУЦЕНТИС И ЭЙЛЕА эффективны?
До появления этих препаратов в качестве анти-VEGF терапии использовались средства, созданные для лечения онкологических заболеваний. ЛУЦЕНТИС (а впоследствии и ЭЙЛЕА) были специально разработаны для применения в офтальмологии, что обеспечивает их более высокую эффективность и безопасность.
В состав препарата ЛУЦЕНТИС входят молекулы действующего вещества — ранибизумаба, которое снижает избыточную стимуляцию ангиогенеза (роста патологических сосудов) при возрастной макулярной дегенерации и нормализует толщину сетчатки. ЛУЦЕНТИС быстро и полностью проникает во все слои сетчатки, уменьшает макулярный отек и предотвращает увеличение размера поражения, прогрессирование образования и прорастания сосудов и новые кровоизлияния.
ЭЙЛЕА — препарат, содержащий активное вещество — афлиберцепт, молекулы которого действуют как «ловушка», сращиваясь с молекулами не только эндотелиального фактора роста сосудов (VEGF), а также плацентарного фактора роста (PIFG). ЭЙЛЕА характеризуется более продолжительным внутриглазным действием, что позволяет проводить инъекции реже. Кроме того, этот препарат может применяться не только при «влажной» форме возрастной макулярной дегенерации, но и в случаях ухудшения зрения, вызванного диабетическим макулярным отеком и макулярным отеком вследствие окклюзии вен сетчатки.
Что показывают научные исследования?
Клиническая активность и безопасность препаратов были доказаны в ряде крупных международных испытаний. Результаты поистине впечатляют – у большинства пациентов не только остановилось прогрессирование заболевания и сохранилась острота зрения, но этот показатель значительно улучшился.

Толщина центральной зоны сетчатки до и после лечения
- В сравнении с лазерным лечением (фотодинамической терапией) препараты анти-VEGF терапии ощутимо превзошли результаты по получаемой остроте зрения: к 6 месяцам лечения инъекционная терапия давала ~8,5-11,4 буквы (по шкале ETDRS), тогда как в группе лазерного лечения – 2,5 буквы. К 52 неделе группы анти-VEGF приобрели 9,7-13,1 букв, тогда как группа лазерного лечения потеряла 1 букву.
- Через 52 недели лечения доли пациентов, сохранивших остроту зрения, в группах, которые принимали ЛУЦЕНТИС и ЭЙЛЕА, были 94,4% и 95,3% соответственно.
- Доли пациентов с увеличением остроты зрения на ≥15 букв по шкале ETDRS – с ЭЙЛЕА – 30,6%, с ЛУЦЕНТИСОМ – 30,9 %, а среднее значение улучшения остроты зрения – 7,9 букв и 8,1 буквы при лечении ЭЙЛЕА и ЛУЦЕНТИСОМ.
- Среднее изменение толщины центральной зоны сетчатки: -128,5 мкм (ЭЙЛЕА) и -116,8 мкм (ЛУЦЕНТИС).
Частота приема и дозировка
Препарат ЛУЦЕНТИС вводится в стекловидное тело в дозе 0,5 мг (0,05 мл). Сначала проводятся 3 последовательные ежемесячные инъекции Луцентиса (фаза «стабилизации»), затем количество инъекций рекомендует врач в зависимости от состояния зрительных функций и степени заболевания (фаза «поддержания»). Интервал между введениями доз составляет как минимум 1 месяц. После наступления фазы стабилизации лечение препаратом приостанавливается, но 2-3 раза в год пациентам необходимо проходить скрининг состояния зрительной системы.
Лечение препаратом ЭЙЛЕА начинают с трех последовательных инъекций в стекловидное тело в дозе 2 мг, затем выполняют по одной инъекции через 2 месяца, при этом дополнительных контрольных осмотров между инъекциями не требуется. После достижения фазы «стабилизации» интервал между инъекциями может быть увеличен лечащим врачом на основании результатов изменения остроты зрения и анатомических показателей.
, Ш. Светлана, Москва
Спасибо за оперативно проделанную и качественную работу . Сегодня сделали комплексный осмотр, так же укрепили сетчатку обоих глаз. Огромная благодарность доктору, человек своего дела (фамилию к сожалению забыла спросить ) принимала меня в 307а кабинете. Остались приятные впечатления;) Через некоторое время буду делать коррекцию зрения. Всем спасибо!
Актуальные вопросы
Ë
È
Делаете ли исследование сетчатки на ОСТ?
Да, в наших клиниках мы проводим исследование сетчатки с помощью оптического когерентного томографа.
Ë
È
Какие методы лечения возрастной дистрофии сетчатки вы применяете?
При сухой стадии возрастной дистрофии сетчатки проводятся курсы консервативного лечения (инъекции, капельницы). При влажной стадии применяют препарат Луцентис (вводится в стекловидное тело).
Ë
È
Сколько времени должно пройти между процедурой ППЛК и лазерной коррекцией зрения по методике ЛАСИК, можно ли их выполнить за одну неделю?
Между процедурой ППЛК (периферическая профилактическая лазерная коагуляция) и эксимер-лазерной коррекцией зрения по методике ЛАСИК должно пройти от 3 до 7 дней, если первоначально выполняется ППЛК и от 3 до 4 недель, если сначала выполняется ЛАСИК.
Ведущий офтальмохирург и медицинский директор клиник «Эксимер»,
врач высшей категории,
доктор медицинских наук, профессор,
академик РАЕН
Главный врач московской офтальмологической клиники «Эксимер»,
врач-офтальмохирург высшей категории,
доктор медицинских наук, доцент,
академик РАЕН
Зав. отделением лазерной терапии
врач-офтальмохирург высшей категории,
кандидат медицинских наук
Запишитесь в клинику «эксимер»
и узнайте больше о своём здоровье!
Вы можете позвонить по телефону: +7 (495) 620-35-55
Или нажать кнопку и заполнить форму заявки
Источник


