Диабетическая ретинопатия отслоение сетчатки глаза
Диабетическая ретинопатия — это офтальмологическое заболевание, развивающееся на фоне сахарного диабета. Последствия данного недуга очень тяжелые, при запущенном состоянии наступает слепота. Как распознать первые признаки патологии? Рассмотрим степени диабетической ретинопатии и существующие способы ее лечения.
Что такое сахарный диабет?

Сахарный диабет — это заболевание эндокринной системы, при котором повышается допустимый уровень сахара (глюкозы) в крови. Такое состояние называется гипергликемия.
Происходит это из-за того, что организм вырабатывает недостаточно инсулина при диабете. Инсулин — гормон, который синтезируют бета-клетки поджелудочной железы. Они реагируют на повышенное содержание глюкозы и отправляют определенное количество инсулина для снижения ее уровня в крови. При диабете нарушается обмен веществ всех видов: углеводный, водно-солевой, белковый и прочие.
В последние годы происходит неуклонный рост числа больных сахарным диабетом. В России на 2019 год зарегистрировано более 3,7 млн. больных с этим диагнозом. Однако по данным Международной диабетической федерации реальное количество пациентов достигает 12 млн. человек. Половина пациентов даже не догадываются о своем заболевании. А ведь если его вовремя не начать лечить, оно приводит к тяжелым последствиям для здоровья. Одно из них — диабетическая ретинопатия.
Что такое диабетическая ретинопатия?
Эта патология — одно из самых тяжелых осложнений диабета. Она возникает у 90% заболевших. При развитии заболевания в ткань сетчатки начинают попадать нежелательные вещества, так как стенки капилляров становятся более проницаемыми.
На начальных стадиях заболевания человек не ощущает никаких проявлений.
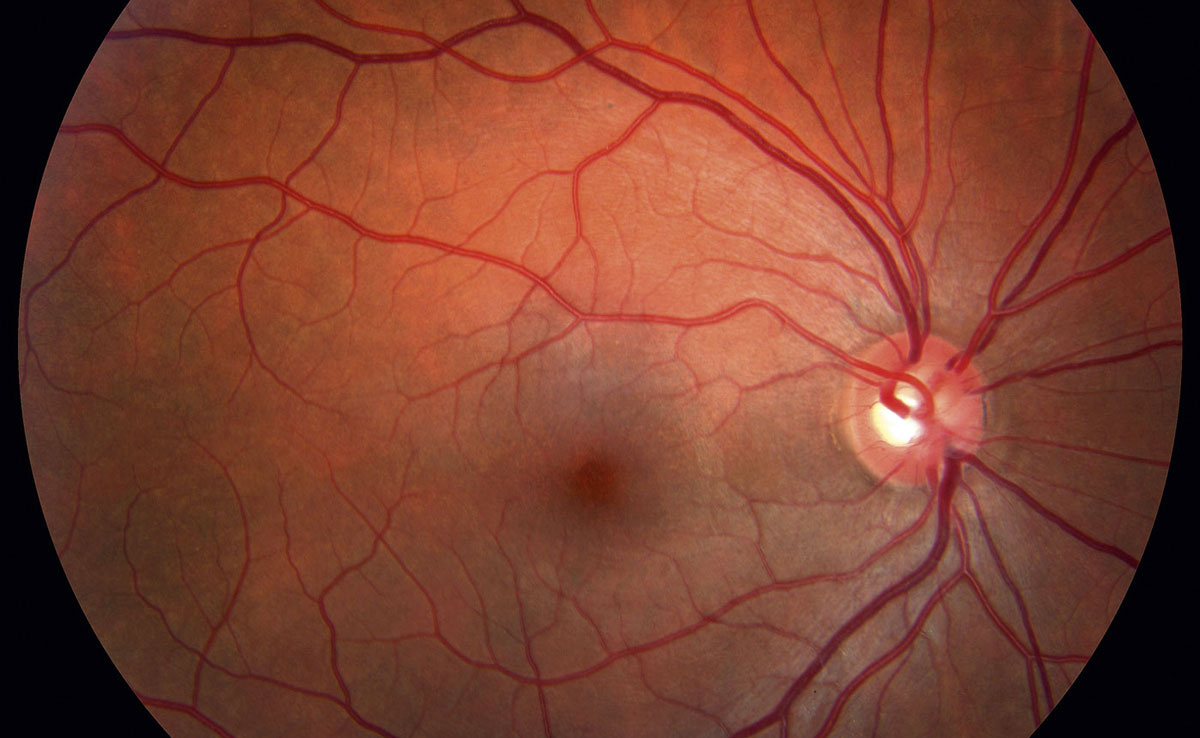
Когда врач при исследовании приборами видит тяжелые изменения на глазном дне, больной сахарным диабетом может не испытывать вообще никакого дискомфорта. Тем временем наступает прогрессирование заболевания. Ухудшение зрения заметно уже при отеке макулы, либо на поздних стадиях пролиферативной ретинопатии. Вот почему только ранняя диагностика и своевременная терапия лежат в основе профилактики возникновения слепоты при сахарном диабете. Современные приборы для исследования глазных структур позволяют получить полную картину состояния глаз.
Что происходит со зрением при диабетической ретинопатии?
Сетчатка — очень сложная и чувствительная структура глаза. Она состоит из 10 слоев и содержит светочувствительные фоторецепторы — палочки и колбочки, отвечающие за цветное, дневное и сумеречное зрение. Неудивительно, что любая патология сетчатой оболочки приводит к негативным последствиям для здоровья глаз. При наличии сахарного диабета зрительные функции начинают страдать только по прошествии нескольких лет, когда диабетическая ретинопатия переходит во вторую и третью стадии. Вот какие симптомы при этом наблюдаются:
- «мушки» в глазах — помутнения, особенно заметные на светлом фоне;
- размытость изображения, двоение;
- неправильное восприятие формы и размеров объектов, их цветности, искривление прямых линий;
- появление «молний» и вспышек в глазах;
- в поле зрения появляются скотомы, или слепые участки, то есть выпадают фрагменты видимой картинки.
У больных сахарным диабетом, по сравнению со здоровыми людьми, риск полной потери зрения выше в целых 25 раз! Не зря диабетическая ретинопатия стоит на втором месте по причинам слепоты в мире. Это также один из основных факторов, приводящих к инвалидности и потере зрения среди населения в наиболее трудоспособном возрасте — от 25 до 65 лет.
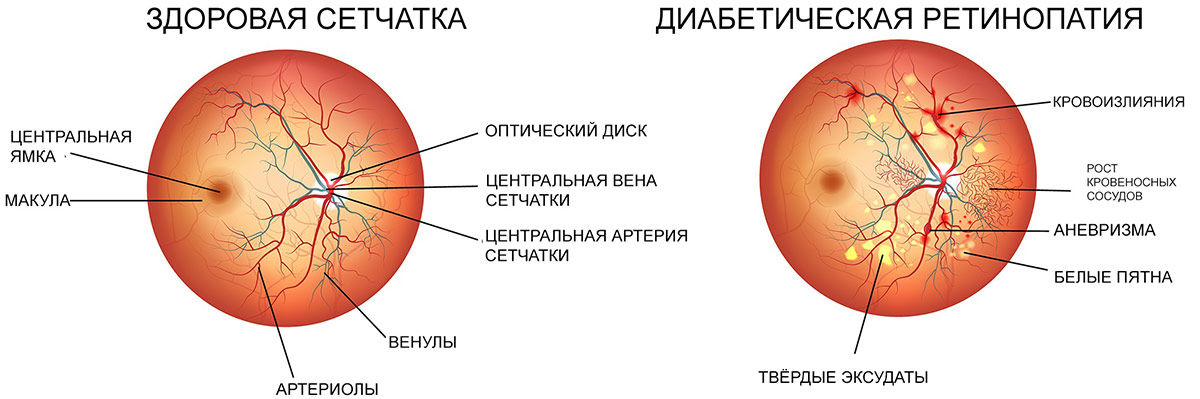
Снижение остроты зрения при диабетической ретинопатии происходит по трем основным причинам.
- Из-за макулярного отека или ишемии макулы страдает центральное зрение.
- Кровоизлияния в сетчатку или стекловидное тело способствуют резкому ухудшению резкости зрения. Обычно такое состояние наступает при пролиферативной ретинопатии.
- Разрастание и сокращение соединительной ткани приводит к отслойке сетчатки, в результате чего наступает потеря зрения.
Стадии диабетической ретинопатии
В течении заболевания выделяют три стадии, принятые ВОЗ в 1992 году:
- непролиферативная, или начальная;
- препролиферативная;
- пролиферативная.
Для каждой из них характерны свои симптомы. Рассмотрим подробнее, в чем они выражаются.
1. Непролиферативная. Для первого этапа развития диабетической ретинопатии характерны точечные кровоизлияния, микроаневризмы, возникающие вследствие хрупкости и ломкости сосудов, экссудативные очаги, макулярный отек сетчатки. При этом на протяжении нескольких лет зрение может оставаться стабильным, и пациент не будет подозревать о наличии у него заболевания.
2. Препролиферативная. На второй стадии ретинопатии при сахарном диабете, которая нередко развивается у пациентов, страдающих миопией, признаки поражения глазной внутренней оболочки более заметны. Наблюдается умеренное ухудшение остроты зрения. Из-за кислородного голодания сетчатки существует риск ее геморрагического инфаркта. Также присутствует большое количество кровяных сгустков в сетчатке.
3. Пролиферативная. На третьей стадии, пролиферативной, в результате нарушения кровоснабжения сетчатой оболочки происходит обширное ее поражение с распространением патологического процесса на роговицу. Развивается неоваскуляризация, образование фиброзной ткани. Стенки новых сосудов весьма хрупкие, поэтому кровь просачивается через них, вызывая повторные кровоизлияния, способствующие отслойке сетчатки. Из-за новообразованных сосудов радужки часто развивается вторичная глаукома. Макулярный отек становится выраженным и способен привести к частичной потере зрения. Пациенту становится трудно читать, мелкие предметы он почти не различает, очертания объектов становятся нечеткими.
Также выделяется и четвертая стадия — терминальная, когда повреждения в сетчатке уже необратимы. Это последний этап ретинопатии, который диагностируется в 2% случаев. В таких ситуациях у пациента наступает слепота.
Признаки диабетической ретинопатии
На первой и зачастую второй стадиях заболевания пациент может не замечать никаких проявлений болезни. Лишь на третьем, пролиферативном этапе, дают о себе знать первые признаки патологии: ухудшение сумеречного зрения (куриная слепота), размытость, искажение очертаний предметов. Вот почему при наличии диабета 1 или 2 типа осмотры у окулиста должны являться обязательными — минимум раз в полгода.
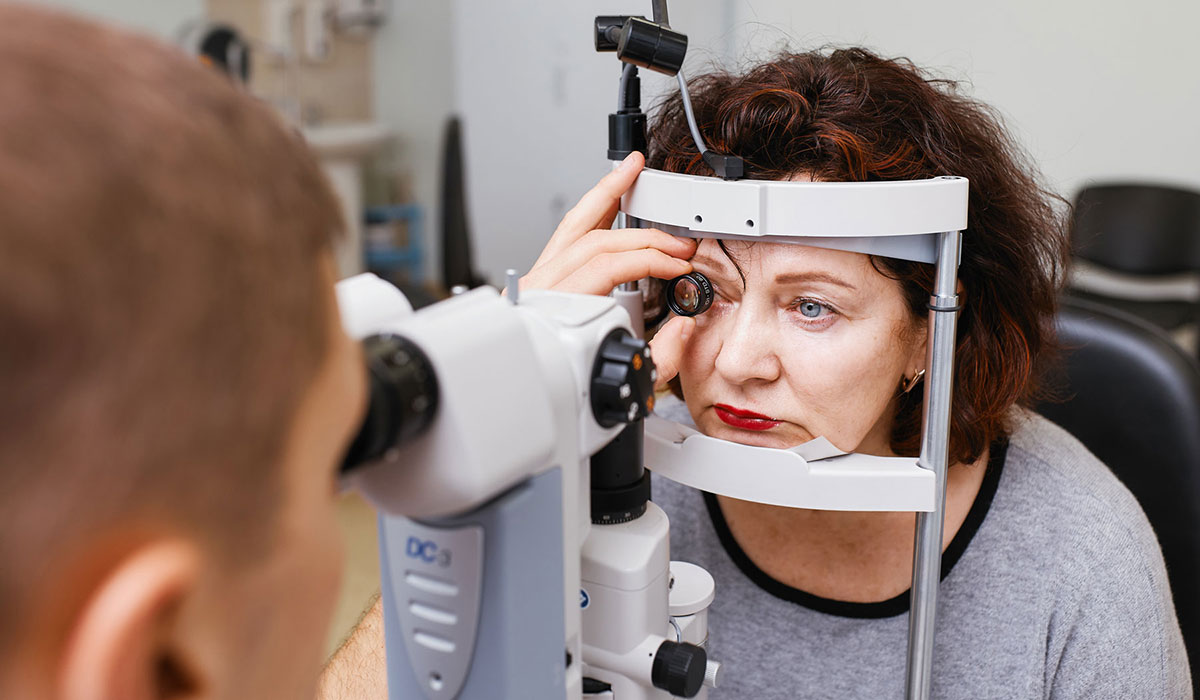
С помощью приборов врач увидит изменения в глазном дне, когда сам пациент еще не будет испытывать никакого дискомфорта. Ранняя диагностика очень важна для успешного лечения заболевания.
Симптомы диабетической ретинопатии обычно наступают друг за другом в определенном порядке:
- просветы сосудов расширяются, в очаги воспаления прилипают Т-лейкоциты;
- нарушения обмена веществ приводят к увеличению кровотока;
- поражается эндотелий кровеносных сосудов;
- капилляры закупориваются, повышается их проницаемость;
- образуются микроаневризмы (выпячивания стенок сосудов и капилляров);
- наступает неоваскуляризация — разрастание капилляров на тех участках, где их быть не должно;
- в глазу начинаются кровоизлияния, так как стенки новообразованных сосудов очень хрупкие и не выдерживают давления увеличившегося кровотока;
- часть капилляров разрушается, и происходит дегенерация сосудов глаза.
Эти процессы постепенно приводят к нарастающему возникновению кровоизлияний, кислородному голоданию сетчатки, отеку макулы и постепенной дегенерации ткани.
Какие факторы могут спровоцировать ретинопатию при диабете?
При наличии этого заболевания пациенту нужно предельно внимательно относиться к состоянию своего здоровья. Многие факторы могут спровоцировать прогрессирование диабетической ретинопатии. Людям пожилого возраста нужно обследоваться даже чаще, чем 2 раза в год, так как в глазах в это время происходят и старческие изменения, что в комплексе может привести к значительному ухудшению зрения.

Но возраст — не единственный фактор, повышающий риск развития диабетической ретинопатии, есть и другие:
- затяжная гипергликемия, когда уровень сахара в крови долгое время выше нормы;
- повышенное артериальное давление;
- атеросклероз;
- курение и употребление алкоголя;
- заболевания печени и почек;
- беременность;
- ожирение;
- генетическая предрасположенность и некоторые другие факторы.
Однако, две основные причины, по которым у диабетиков возникают поражения крупных и мелких сосудов, и не только глаз, но и почек, сердца, нижних конечностей, являются повышенные показатели сахара в крови и артериальная гиперстензия. Если эти факторы держать под контролем, то риск развития диабетической ретинопатии значительно снижается. Она может вообще не развиться при диабете при постоянном контроле здоровья — такие случаи тоже бывают.
Диагностика диабетической ретинопатии
При диагнозе «сахарный диабет» нужно проходить обследование у офтальмолога чаще, чем здоровые люди — хотя бы два раза в год. Как мы сказали выше, первые признаки ретинопатии становятся заметны уже на последних стадиях. Ранняя диагностика поможет выявить изменения в глазном дне и своевременно заняться лечением патологии.
Вот какие процедуры проводит специалист с целью исследовать состояние глазных структур.
- Опрос пациента и визометрия — проверка остроты зрения с помощью таблиц Сивцева-Головина.
- Тонометрия — измерение внутриглазного давления (особенно у пациентов со стажем заболевания более 10 лет).
- Офтальмоскопия — осмотр глазного дна.
- Биомикроскопия сетчатки, хрусталика, стекловидного тела.
- Ретинография — фотографирование сетчатки специальной камерой.
- Инструментальный осмотр зрительного нерва, макулы.
- При выявлении помутнения какие-либо оптических сред — стекловидного тела, хрусталика, роговицы — назначается УЗИ сетчатки.
- Оптическая когерентная томография. Этот способ позволяет получить снимки глазных структур настолько высокого разрешения, что на них можно рассмотреть самые тонкие слои тканей толщиной в 1 мкм.
- Флуоресцентная ангиография.
- Периметрия.
При необходимости также назначается диагностика у других специалистов, в частности, у эндокринолога, поскольку диабет входит в группу эндокринных заболеваний. После сбора анамнеза и получения всех результатов исследований специалист принимает решение о методе лечения в зависимости от состояния глаз.
Лечение диабетической ретинопатии
Если диагностирована первая стадия, то есть непролиферативная ретинопатия, то обычно назначается медикаментозное лечение препаратами, уменьшающими ломкость сосудов — ангиопротекторами. В это время очень важно строго придерживаться назначенной схемы инсулинотерапии. При диабетической ретинопатии также необходима определенная диета, включающая продукты с большим содержанием витаминов группы B, Р, Е, А, а также прием аскорбиновой кислоты и антиоксидантов. При этом из рациона следует исключить животные жиры и быстрые углеводы. Обязательно регулярно проводить контрольные замеры уровня сахара в крови, чтобы не допустить длительной гипергликемии.
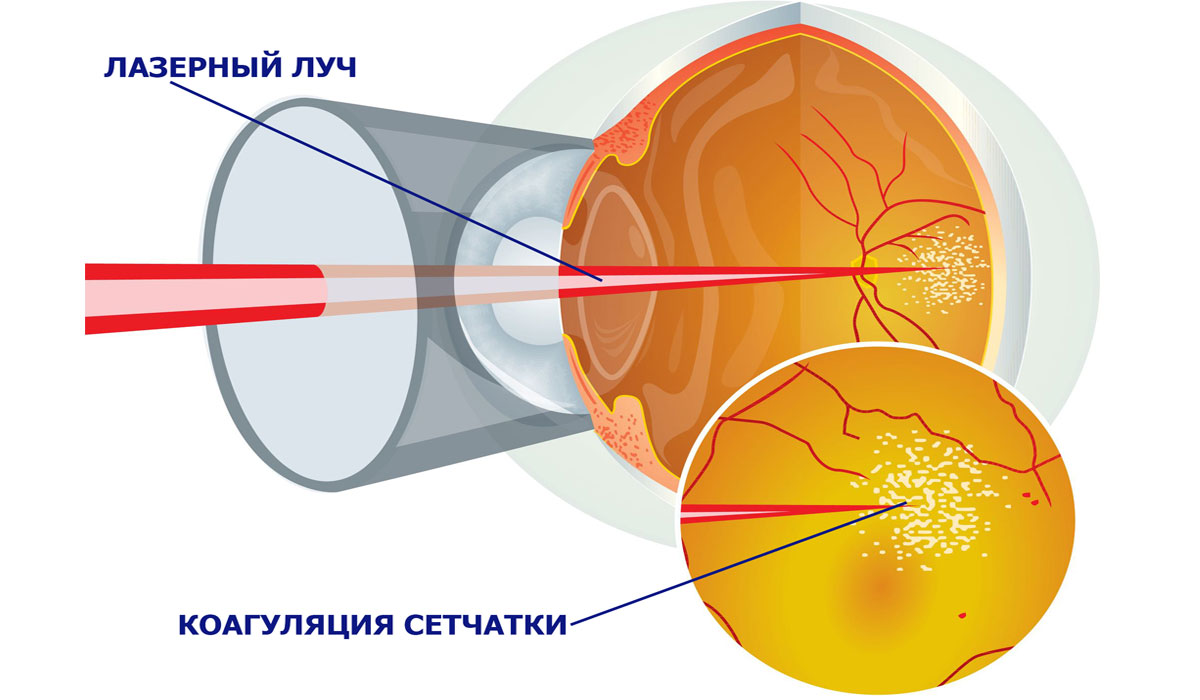
Если врач обнаружит у больного препролиферативную ретинопатию или пролиферативную, при которых наблюдается неоваскуляризация, кровоизлияния, развивается отек макулы и прочие поражения глазного дна, то назначается хирургическое лечение при отсутствии противопоказаний. Один из эффективных способов приостановить прогрессирование заболевания — лазерная коагуляция сетчатки. Эта процедура позволяет обойтись без разреза глазного яблока и наименее травматична.
Коагуляция проводится амбулаторно и занимает всего 15-20 минут под местной анестезией. Операция легко переносится пациентами разного возраста и не оказывает негативного влияния на состояние сердца, сосудов и других органов. Суть ее в следующем: луч лазера резко повышает температуру тканей, что вызывает их свертывание — коагуляцию. Происходит «приваривание» сетчатки к сосудистой оболочке органов зрения в слабых местах и вокруг разрывов, вследствие чего возникает их прочная связь. Таким образом удается остановить процесс разрастания новых сосудов, убрать уже разросшиеся капилляры, уменьшить макулярный отек.
При сильных нарушениях в глазных структурах может быть назначена витрэктомия — удаление части и целого стекловидного тела, вместо которого в глаз вводится специальное вещество. Процедура позволяет восстановить оптические функции и существенно повысить качество зрения. Стекловидное тело отделяется и высасывается через проколы, удаляются патологически измененные ткани, вызывающие натяжение сетчатки, а затем освободившееся пространство в глазном яблоке наполняют каким-либо составом — это могут быть пузырьки газа и силиконовое масло, солевые растворы, специальные синтетические полимеры. После того, как поверхность сетчатой оболочки таким образом будет очищена, ее расправляют и накладывают на сосудистую — так, как это должно быть правильно анатомически. Далее офтальмохирург проводит лазерную коагуляцию сетчатки — укрепление поврежденных участков лазером для надежного соединения с сосудистой оболочкой. Эта процедура минимально травматична и позволяет сохранить зрительные функции, избавить пациента от негативных симптомов, приостановив прогрессирование диабетической ретинопатии.
На основе вышесказанного можно сделать вывод: первые заметные признаки сахарного диабета проявляются уже на развитых стадиях, и тогда лечение будет довольно затруднено. При наличии заболевания следует регулярно проходить профилактические осмотры у врача, придерживаться правильного питания, соблюдать назначенную схему инсулинотерапии. При бережном отношении к своему здоровью его удастся сохранить как можно дольше даже при наличии сахарного диабета.
Источник
Диабети́ческая ретинопати́я — одно из наиболее тяжёлых осложнений сахарного диабета — проявление диабетической микроангиопатии, поражающее сосуды сетчатой оболочки глазного яблока, наблюдаемое у 90% пациентов при сахарном диабете[3]. Наиболее часто развивается при длительном течении сахарного диабета, однако своевременное офтальмологическое обследование позволяет выявить развитие ретинопатии на ранней стадии[4]. Нарушение зрения — одно из инвалидизирующих проявлений сахарного диабета[5]. Слепота у пациентов с сахарным диабетом наступает в 25 раз чаще, чем среди лиц, не страдающих этим недугом[6].
Этиология[править | править код]
Длительно существующая гипергликемия[7]. Есть мнение о значении иммунного фактора в происхождении ретинопатии[4].
Патогенез[править | править код]
Патогенез диабетической ретинопатии сложен. Ведущим звеном являются расстройства микроциркуляции, связанные с наследственными особенностями строения сосудов сетчатки и метаболическими сдвигами, сопровождающими сахарный диабет[4].
При сахарном диабете гемато-ретинальный барьер, препятствующий проникновению в ткань сетчатки крупных молекул из кровеносных сосудов, становится более проницаемым, что приводит к попаданию в сетчатку нежелательных веществ[8].
В развитии симптомов отмечается определённая последовательность: вазодилатация → увеличение кровотока → поражение эндотелия → закупорка капилляров → повышение проницаемости → образование артериовенозных шунтов и микроаневризм → неоваскуляризация → кровоизлияния → дегенерация и дезорганизация[9].
Классификация[править | править код]
В 1992 Kohner E. и Porta M. предложена принятая ВОЗ классификация диабетической ретинопатии, которая в настоящее время является общепринятой[9]:
- Непролиферативная ретинопатия (диабетическая ретинопатия I) — характеризуется наличием в сетчатой оболочке глаза патологических изменений в виде микроаневризм, кровоизлияний (в виде небольших точек или пятен округлой формы (встречаются и штрихообразные), тёмного цвета, локализованные в центральной зоне глазного дна или по ходу крупных вен в глубоких слоях сетчатки), экссудативных очагов (локализующихся в центральной части глазного дна, жёлтого или белого цвета с чёткими или расплывчатыми границами) и отёка сетчатки. Отёк сетчатки, локализующийся в центральной (макулярной) области или по ходу крупных сосудов — важный элемент непролиферативной диабетической ретинопатии.
- Препролиферативная ретинопатия (диабетическая ретинопатия II) — характеризуется наличием венозных аномалий (чёткообразность, извитость, наличие петель, удвоение и/или выраженные колебания калибра сосудов), большим количеством твёрдых и «ватных» экссудатов, интраретинальными микрососудистыми аномалиями (ИРМА), множеством крупных ретинальных геморрагий.
- Пролиферативная ретинопатия (диабетическая ретинопатия III) — характеризуется неоваскуляризацией диска зрительного нерва и/или других отделов сетчатой оболочки глаза, кровоизлияниями в стекловидное тело, образованием фиброзной ткани в области преретинальных кровоизлияний. Новообразованные сосуды весьма тонкие и хрупкие — часто возникают повторные кровоизлияния, способствующие отслойке сетчатки. Новообразованные сосуды радужной оболочки глаза (рубеоз) часто приводят к развитию вторичной (рубеозной) глаукомы.
Клиническая картина[править | править код]
Начальные стадии поражения характеризуются отсутствием глазных симптомов (снижения остроты зрения, боли и других). Потеря или снижение остроты зрения — поздний симптом, сигнализирующий о далеко зашедшем, необратимом процессе (не следует пренебрегать современным плановым офтальмологическим исследованием)[9].
Основная причина потери зрения — диабетическая ретинопатия, различные проявления которой выявляются у 80—90% пациентов. По данным академика Ефимова А. С., при офтальмологическом исследовании 5 334 лиц с сахарным диабетом ретинопатия различной степени выраженности выявлена у 55,2% пациентов (I стадия — 17,6%, II стадия — 28,1%, III стадия — у 9,5%). Полная потеря зрения среди всех обследованных составила около 2%[5].
Ретинопатия — поражение сосудов сетчатки. Основные «мишени» для структурных изменений в сетчатке:
- артериолы — липогиалиновый артериосклероз («плазматический васкулёз»), наиболее поражаемы прекапиллярные артериолы и капилляры в задней области глазного дна;
- вены — расширение и деформация;
- капилляры — дилатация, увеличение проницаемости, местная закупорка капилляров, вызывающая перикапиллярный отёк; дегенерация внутристеночных перицитов с пролиферацией эндотелия, утолщение базальных мембран, образование микроаневризм, кровоизлияния, артериовенозные шунты, неоваскуляризация;
- набухание волокон striatum opticum, просматривающееся как серые области и облаковидные пятна, выраженные экссудаты, отёк диска зрительного нерва, атрофия и отслоение сетчатки[5].
Диагностика[править | править код]
Не реже 1 раза в год лицам с сахарным диабетом проводят офтальмологическое обследование, включающее расспрос, измерение остроты зрения и офтальмоскопию (после расширения зрачка) для выявления экссудатов, точечных кровоизлияний, микроаневризм и пролиферации новых сосудов. В идеале обследование проводит офтальмолог, имеющий опыт работы в диабетологической клинике[10].
Лечение[править | править код]
Лечение диабетической ретинопатии комплексное, проводится эндокринологом и окулистом. Немаловажное значение имеет правильное питание и инсулинотерапия. Важно ограничить в рационе жиры, заменить жир животного происхождения растительным, исключить легкоусваиваемые углеводы (сахар, конфеты, варенье), а также широко использовать продукты, содержащие липотропные вещества (творог, рыба, овсяная крупа), фрукты, овощи (кроме картофеля). Немаловажное значение отводят витаминотерапии, особенно группы B (B1, B2, B6, B12, B15) внутрь и парентерально. Протекторное действие на сосудистую стенку оказывают витамины C, P, E (3—4 раза в год, курсом 1 месяц). К ангиопротекторам относятся ангинин (продектин), дицинон, доксиум[4]. Препараты принимают по назначению врача.
- При диабетической ретинопатии I стадии (непролиферативная ретинопатия) показаны частые повторные офтальмологические исследования. Врач должен проверить, насколько правильно пациент контролирует уровень глюкозы в крови.
- При диабетической ретинопатии II или III стадии (соответственно препролиферативная и пролиферативная ретинопатия) показана лазерная фотокоагуляция[10].
В ходе недавнего исследования DIRECT оценивалось использование блокатора ренин-ангиотензиновых рецепторов (РАС) кандесартана при сахарном диабете 1 и 2 типа. Применение кандесартана не снизило прогрессирование ретинопатии. В ходе исследования отмечалась тенденция к снижению тяжести ретинопатии. В менее обширном исследовании RASS было показано, что развитие ретинопатии при сахарном диабете 1 типа замедляется при блокаде РАС с помощью лосартана и ингибитора ангиотензин-превращающего фермента эналаприла. Таким образом, применение блокаторов РАС может быть целесообразным у пациентов с диабетом 1 типа и ретинопатией, но не при диабете 2-го типа.[11]
Диабетическую ретинопатию связывают с рядом эпигенетических нарушений, в том числе метиляцией генов Sod2 и MMP-9 и избыточной транскрипцией гена LSD1[en][12]. В настоящее время рассматривается возможность применения эпигенетической терапии для их коррекции.
Прогноз[править | править код]
В запущенных случаях и при сочетании сахарного диабета с гипертонической болезнью, атеросклерозом весьма серьёзен.
Профилактика[править | править код]
В развитии и прогрессировании ретинопатии при всех типах сахарного диабета существенная роль отводится качеству компенсации основного заболевания. Усугубляют течение ретинопатии при сахарном диабете развитие артериальной гипертензии и диабетической нефропатии, часто сочетающейся с ретинопатией[9]. Атеросклероз наиболее интенсивно прогрессирует среди лиц с сахарным диабетом молодого возраста и протекает тяжелее — в связи с наличием микроангиопатии возможности создания коллатерального кровообращения снижены. В целях своевременной диагностики каждый пациент с сахарным диабетом должен быть осмотрен офтальмологом не менее 1 раза в год и при возникновении соответствующих жалоб[5].
Для предупреждения тяжёлых сосудистых поражений глаз необходимо раннее их выявление — молодые лица с сахарным диабетом должны быть обследованы офтальмологом не реже 1 раза в 6 месяцев. Особое внимание следует уделять состоянию глаз пациентов, длительно болеющих сахарным диабетом — с увеличением длительности сахарного диабета нарастает частота выявления диабетической ретинопатии[3].
Единственным надёжным фактором профилактики диабетической ретинопатии основой лечения всех её стадий является оптимальная компенсация сахарного диабета (уровень гликозилированного гемоглобина HbA1C < 7,0%)[9].
См. также[править | править код]
- Сахарный диабет
- Ретинопатия
- Ретинопатия недоношенных
- Скотома
Примечания[править | править код]
- ↑ Disease Ontology release 2019-05-13 — 2019-05-13 — 2019.
- ↑ Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ 1 2 Касаткина Э. П. Сахарный диабет у детей. — 1-е изд. — М.: Медицина, 1990. — С. 206—207. — 272 с. — 60 000 экз. — ISBN 5-225-01165-9.
- ↑ 1 2 3 4 Справочник педиатра-эндокринолога / Под. ред. М. А. Жуковского. — 1-е изд. — М.: Медицина, 1992. — С. 213-214. — 304 с. — 20 000 экз. — ISBN 5-225-02616-8.
- ↑ 1 2 3 4 Ефимов А. С., Скробонская Н. А. Клиническая диабетология. — 1-е изд. — К.: Здоровья, 1998. — С. 115-117. — 320 с. — 3000 экз. — ISBN 5-311-00917-9.
- ↑ Kohner E. M. Diabetic retinopathy // Brit. Med. Bull. — 1989. — Vol. 5, № 1. — P. 148—173.
- ↑ Амбулаторная помощь эндокринному больному / Под ред. Ефимова А. С. — 1-е изд. — К.: Здоровья, 1988. — С. 37-38. — 256 с. — (Справочное издание). — 81 000 экз. — ISBN 5-311-00029-5.
- ↑ Lobo, CL; Bernardes, RC; Cunha-Vaz, JG. Alterations of the Blood–retinal Barrier and Retinal Thickness in Preclinical Retinopathy in Subjects With Type 2 Diabetes (англ.) // Archives in Ophthalmology : journal. — 2000. — Vol. 118, no. 10. — P. 1364—1369. — doi:10.1001/archopht.118.10.1364. — PMID 11030818.
- ↑ 1 2 3 4 5 Ефимов А. С. Малая энциклопедия врача-эндокринолога. — 1-е изд. — К.: Медкнига, ДСГ Лтд, Киев, 2007. — С. 164—169. — 360 с. — («Библиотечка практикующего врача»). — 5000 экз. — ISBN 966-7013-23-5.
- ↑ 1 2 Эндокринология / Под ред. Н. Лавина. — 2-е изд. Пер. с англ. — М.: Практика, 1999. — С. 841. — 1128 с. — 10 000 экз. — ISBN 5-89816-018-3.
- ↑ A. K. Sjølie; P. Dodson; F. R. R. Hobbs. Does Renin-angiotensin System Blockade have a Role in Preventing Diabetic Retinopathy? A Clinical Review (англ.) // International Journal of Clinical Practice (англ.)русск. : journal. — ©Blackwell Publishing, 2011. — Vol. 65, no. 2.
- ↑ Kowluru, Renu A.; Julia M. Santos; Manish Mishra. Epigenetic Modifications and Diabetic Retinopathy (англ.) // BioMed Research International (англ.)русск.. — 2013. — P. 1—9. — doi:10.1155/2013/635284.
Ссылки[править | править код]
Диабетология | |||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|
| |||||||||||
| |||||||||||
| |||||||||||
| |||||||||||
| |||||||||||
Источник


