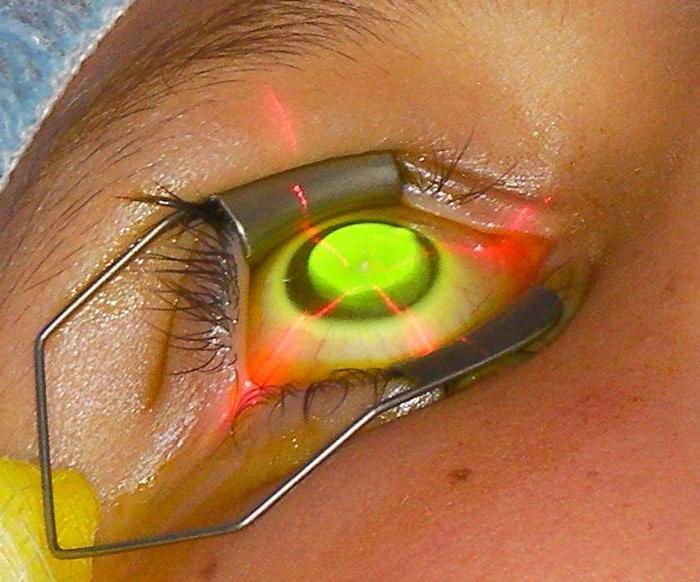
Дефект эпителия роговицы определяется

Роговой оболочкой, или роговицей, называют переднюю выпуклую прозрачную часть глаза, обеспечивающую светопреломление. Для безошибочного выполнения своих функций она должна быть прозрачной. Поэтому любые повреждения, вызывающие помутнение роговицы, существенно ослабляют зрение.
Что называют патологиями роговицы?
Патологии роговицы, которые составляют четвертую часть всех заболеваний глаз, являются основными причинами снижения остроты зрения и слепоты. Они характеризуются большим разнообразием.
К ним принадлежат:
- кератиты;
- дистрофии;
- злокачественные образования (встречаются редко);
- нарушения формы и размеров.
В большинстве случаев диагностируются кератиты – воспалительные процессы в роговице. Кератит может быть бактериальными, вирусным, грибковым, туберкулезным, сифилитическим, герпетическим, бруцеллезным, малярийным, аллергическим, инфекционно-аллергическим, обменным, нейропаралитическим.
К дистрофическим патологиям роговицы принадлежат кератомаляция, кератоконус, кератоглобус, эмбриотоксон, буллезнаякератопатия, эрозии, рубцы. Микрокорнеа и макрокорнеа – болезни, изменяющие размер роговой оболочки.
Кератомаляция характеризуется «молочным» помутнением роговицы, которое в течение суток может захватить все ее слои. При этом роговая оболочка разрушается, что приводит к выпадению внутренних структур глаза. Все процессы происходят совершенно безболезненно.
Кератоконус – наследственная болезнь, вызывающая истончение и дистрофию роговицы (она вместосферической становится конической), что приводит к необратимым искажениям в оптической системе глаза.
Кератоглобус – генетически обусловленное заболевание, при котором наблюдается шарообразное выпячивание всей роговицы вперед.
Эмбриотоксон – помутнение роговой оболочки в виде кольца, напоминающее старческую дугу.
Микрокорнеа – патологическое состояние, при котором диаметр роговицы существенно (более чем на миллиметр) уменьшается. Для макрокорнеа, наоборот, характерно увеличение роговицы (более чем на миллиметр). Эти две болезни могут привести к повышению внутриглазного давления и развитию глаукомы.
Нередко наблюдается совместное поражение роговицы и конъюнктивы, что приводит к развитию кератоконъюнктивитов.
Причины патологии роговицы
Все патологические изменения роговицы подразделяются на врожденные (первичные) и приобретенные (вторичные). Врожденные аномалии обычно дают о себе знать в детском возрасте и быстро прогрессируют.
В зависимости от причины они могут быть воспалительными и дистрофическими.
Патология роговицы может развиваться в результате воздействия разнообразных факторов:
- генетических особенностей;
- инфекционных заболеваний;
- бытовых и производственных травм;
- термических и химических ожогов;
- офтальмологических операций;
- экологических условий;
- дефицита витаминов в рационе;
- недостатка слезной жидкости;
- образования злокачественных опухолей;
- болезни матери во время беременности;
- возрастных изменений;
- несоблюдения правил применения контактных линз (постоянное ношение приводит к гипоксии – дефициту кислорода, что становится причиной помутнения и разрушения роговой оболочки).
Признаки аномалии роговицы
Патологические изменения в роговице сопровождаются:
- светобоязнью;
- слезотечением;
- выделением гноя;
- нарушением прозрачности роговицы;
- покраснением глаза;
- неконтролируемым сокращением глазных мышц;
- болью и жжением;
- ощущением соринки в глазу;
- ослаблением зрения.
Со временем эпителий начинает разрушаться и отслаиваться, формируя эрозии и язвы.
Любое заболевание роговой оболочки сопровождается образованием инфильтрата, который может исчезнуть бесследно либо оставить после себя помутнение.
В зависимости от степени помутнения различают:
- Облачко – слабое сероватое помутнение, не имеющее резких границ. Простым глазом его заметить почти невозможно. Чтобы обнаружить облачко, используют боковое освещение или щелевую лампу.
- Пятно роговицы – помутнение беловатого или сероватого цвета. Его легко можно увидеть невооруженным глазом.
- Бельмо – хорошо заметный белый рубец, внутрь которого прорастают сосуды.
Диагностика патологий роговицы
Чтобы не допустить серьезных последствий, необходимо правильно диагностировать болезнь и назначить адекватное лечение.
Для постановки диагноза пациента направляют на:
- офтальмометрию;
- кератографию;
- кератометрию;
- электроретинографию;
- рефрактометрию;
- тонометрию;
- оптическую когерентную томографию;
- лазерную доплерометрию;
- биомикроскопию.
Лечение патологии роговицы
При патологиях роговицы возможно медикаментозное лечение, физиотерапевтическое и хирургическое.
Медикаментозное лечение патологий роговицы включает применение:
- антибактериальных препаратов – при инфекционных заболеваниях;
- местных глюкокортикостероидов (мазей, глазных капель, искусственных слез) –подавляют воспалительные процессы;
- иммунодепрессивных средств – необходимы при системных поражениях соединительной ткани, приводящих к истончению и изъязвлению роговицы;
- лекарств, улучшающих трофику роговицы;
- медикаментов, способствующих регенерации эпителия.
Возможно также использование физиотерапевтических процедур: электрофореза, лазеротерапии.
Но в большинстве случаев консервативная терапия, а также коррекция зрения с помощью очков и контактных линз оказываются бесполезными. Поэтому врач прибегает к хирургическому лечению, которое может проводиться путем кератэктомии или кератопластики.
Кератэктомия применяется только для удаления небольших поверхностных помутнений роговицы, расположенных точно в центре роговицы.
В основном применяют кератопластику. Она предполагает частичную или полную замену поврежденных слоев роговой оболочки трансплантатом, полученным от донора либо искусственным. В результате хирургического вмешательства устраняются дефекты роговицы, восстанавливаются ее форма, свойства и работоспособность.
Операция рекомендуется при кератоконусе, дистрофических поражениях, тяжелых травмах, термических и химических ожогах.
Различают несколько разновидностей кератопластики:
- сквозная – заменяют все слои роговицы;
- передняя послойная – трансплантат устанавливают только в передние слои;
- задняя послойная – пересадка производится только в задних слоях.
Чаще всего операцию проводят с помощью лазера. Лазерный луч делает точные разрезы на роговицах донора и пациента, что гарантирует отсутствие ошибок, сводит к минимуму болезненные ощущения и продолжительность реабилитационного периода.
Оперативная офтальмология в основном применяет фемтосекундный лазер, названный так за свою скорость (одна фемтосекунда равняется 10-12 секундам). Он способствует образованию микропузырьков, состоящих из углекислого газа и воды. Под воздействием пузырьков ткань роговицы мягко разъединяется и делает разрез, который точно соответствует необходимой форме и размерам.
Кератопластика выполняется в амбулаторных условиях с применением общего или местного наркоза. После операции пациент возвращается домой.
Швы снимают спустя 6-12 месяцев после проведения операции. Реабилитация занимает около года. Из-за того, что в роговице отсутствуют сосуды, она быстро подвергается патологическим процессам и медленно восстанавливается.
В 90% случаев после кератопластики удается вернуть прозрачность роговице и существенно улучшить зрение.
Источник

Роговица, как самая незащищенная область глазного яблока, чаще всего подвергается травматическим повреждениям. Среди травматических повреждений особенно распространены эрозии и инородные тела роговицы, непроникающие, а также проникающие ранения, ожоги различной природы.
Эрозии роговицы
При нарушении целостности эпителия роговицы в результате механических повреждений (попадание инородных тел), а также при химических или токсических воздействиях возникают эрозии роговицы. Кроме того, причиной эрозии могут стать отечные, воспалительные и дегенеративные изменения роговицы.
Для эрозий роговицы характерным признаком является роговичный синдром, сопровождающийся светобоязнью, слезотечением, блефароспазмом, перикорнеальной инъекцией конъюнктивы. Осмотр роговицы выявляет дефект эпителия, размер которого определяется после закапывания раствора флюоресцеина. Если инфицирования раны не наступает, то подобный дефект довольно быстро эпителизируется.
Терапевтические мероприятия проводятся амбулаторно. Для уменьшения боли закапывают растворы анестетиков – дикаин, лидокаин или оксибупрокаин (Инокаин). Профилактику воспаления проводят антибактериальными препаратами: раствором левомицетина или сульфацил-натрия.
Для активации репаративных процессов применяют раствор эмоксипина, мазь Корнерегель, глазной гель Солкосерил либо глазной гель Актовегин.
Отсутствие лечения при эрозии роговицы может привести к развитию посттравматических кератитов и переходу их в форму ползучей язвы.
Инородные тела роговицы
По глубине проникновения, инородные тела различают на поверхностно или глубоко расположенные. Поверхностные инородные тела находятся в эпителии либо под ним, а глубоко расположенные — в ткани роговицы.
Поверхностные инородные тела необходимо удалять, так как их пребывание на роговице, способно вызывать травматический кератит или гнойную язву. Однако когда инородное тело лежит глубоко и не вызывает резкой реакции раздражения, подлежат удалению лишь те, которые легко окисляются, вызывая образование воспалительного инфильтрата (свинец, железо, медь,). Мельчайшие частички инертных веществ (порох, камень, стекло и др.) видимых реакций не вызывают, поэтому подлежат удалению не всегда.
Для удаления поверхностно расположенных инородных тел применяют влажный ватный тампон. Глубоко внедрившиеся инородные тела, удаляют в стационаре кончиком иглы после обезболивания поверхностным анестетиком. Для удаления инородных тел из глубоких слоев роговицы, проводят хирургическую операцию с послойными надрезами ткани над местом его залегания. Для извлечения магнитных инородных тел используют магнит.
После удаления любого инородного тела назначают инстилляции противоспалительных и репаративных препаратов, при необходимости выполняют субконъюнктивальные или парабульбарные инъекции антибиотиков: гентамицина сульфата или линкомицина гидрохлорида.

Ранения роговицы
Различают проникающие ранения роговицы и непроникающие. При непроникающих ранениях анатомических изменений оболочек роговицы не происходит. При проникающих, влага передней камеры изливается в рану, обнажая радужку, или происходит выпадение хрусталика и внутренних оболочек. В этом случае, возможно развитие гнойных осложнений — эндофтальмита и панофтальмита. При наличии внутри глаза инородных тел, также возможно развитие металлозов, когда под воздействием токсических окисей, возникает нейроретинопатия.
Для оказания помощи на первом этапе применяют антибактериальные капли, введение противостолбнячной сыворотки, наложение бинокулярной повязки и доставку больного в специализированный стационар. Удаление крови из раневой полости противопоказано, так как могут быть удалены выпавшие в рану роговичные оболочки.
В стационаре проводят первичную хирургическую обработку раны. Если рана имеет небольшие размеры и хорошо адаптированные края, ограничиваются консервативным лечением. При обширных ранах, накладывают швы.
При выпадении радужки, выпавшие фрагменты орошают раствором антибиотика и вправляют. Выпавшую радужку при размозжении или явных признаках гнойной инфекции отсекают. При необходимости применяют иридопластику и накладывают швы на радужку. Для восстановления передней камеры применяют изотонический раствор и воздух. Обязательно назначают антибактериальную и противовоспалительную медикаментозную терапию, включая инстилляции, парбульбарные и внутривенные инъекции антибиотиков (левомицетин, гентамицин, пенициллин и пр.). Противовоспалительные препараты применяют местно (диклофенак, дексометазон). В качестве профилактики синехий, назначают мидриатики. Для регенерации тканей рекомендуется использование гелей Солкосерил или Актовегин, для рассасывания кровоизлияний – таблетки Вобэнзим.
Исход проникающих ранений лимбальной области зависит от размера раны и степени выпадения внутренних оболочек. Часто встречающимся осложнением при этом становится выпадение стекловидного тела и гемофтальм. Также существует риск возникновения эндофтальмита, панофтальмита, вторичной посттравматической глаукомы и катаракты, формирование витреоретинальных шварт, отслойка сетчатки.
Особенно тяжелым осложнением является симпатическое воспаление по типу, фибринозно-пластического иридоциклита. Оно приводит к резкому снижению остроты зрения на непострадавшем глазу. При угрозе симпатического воспаления показана энуклеация травмированного глаза, если острота его зрения равна 0 либо находится на уровне светоощущения.
Ожоги роговицы
Ожоги роговицы бывают термическими, лучевыми и химическими. Принято выделять 4 степени поражения в зависимости от площади ожога.
Ожоги I и II степени считаются легкими, III степени —средней тяжести, IV степени — тяжелыми. Ряд ожогов III степени, также считают тяжелыми, если поражение распространяется на 1/3 и более поверхности века, конъюнктивы, склеры, роговицы или лимба. При поражении той же площади ожогом IV степени, принято говорить об особо тяжелых случаях.
Основная опасность ожогов – это образование бельм и развитие вторичной глаукомы. Образование бельм роговицы происходит не только непосредственно при ожогах роговицы, они возможны при ожогах конъюнктивы вследствие нарушения трофики роговицы. В случае ожогов тяжелой степени довольно часто развиваются токсические пораждения сетчатки и хориоидеи, возникает травматическая катаракта.
В качестве первой помощи при ожогах роговицы, необходимо конъюнктивальную полость промыть большим количеством воды, удалить инородные тела вывернув веки, заложить внутрь любую антибактериальную мазь, а также смазать ею повреждения вокруг глаз и отправить пострадавшего в стационар.
В стационаре лечение начинают с удаления факторов, вызвавших ожог — применяют капельное орошение раствором гемодеза с витамином В и аскорбиновой кислотой. Возможно использование глазных пленок, с антидотом (ГЛИВ). При выраженном хемозе выполняют насечки конъюнктивы и промывают их растворами гемодеза и тауфона.
Противовоспалительная терапия заключается в применении капель с НПВС, (диклофенак) и назначении таблеток индометацина. Для предупреждения присоединения инфекции назначают местные антибактериальные препараты, субконъюнктивальные и парбульбарные инъекции, системные введения антибиотиков.
Для профилактики задних синехий применяют местные мидриатики. Стимуляцию репаративных процессов проводят с использованием раствора эмоксипина, глазных гелей Солкосерил и Актовегин.
С целью устранения нарушений гемодинамики, внутримышечно назначают инъекции никотиновой кислоты Системно применяют витаминотерапию.
Осложнениями тяжелых ожогов становятся рубцовые изменения век, что приводит к их вывороту и завороту, а также зияние глазной щели, трихиаз, формирование симблефарона и анкилоблефарона, образование бельм, развитие вторичной глаукомы и травматической катаракты.
В течение первых суток, по показаниям проводят неотложную и лечебную кератопластику. Хирургическое устранение остальных ожоговых осложнений, как правило, выполняют после окончательного стихания воспалительного процесса.
Обратившись в Московскую Глазную Клинику, каждый пациент может быть уверен, что за результаты лечения будут ответственны одни из лучших российских специалистов. Уверенности в правильном выборе, безусловно, прибавит высокая репутация клиники и тысячи благодарных пациентов. Самое современное оборудование для диагностики и лечения заболеваний глаз и индивидуальный подход к проблемам каждого пациента – гарантия высоких результатов лечения в Московской Глазной Клинике. Мы проводим диагностику и лечение у детей старше 4 лет и взрослых.
Наши врачи, которые решат Ваши проблемы со зрением:

Фоменко Наталия Ивановна
Главный врач клиники, офтальмолог высшей категории, офтальмохирург. Хирургическое лечение катаракты, глаукомы и других заболеваний глаз.

Яковлева Юлия Валерьевна
Рефракционный хирург, специалист по лазерной коррекции зрения (ЛАСИК, Фемто-ЛАСИК) при близорукости, дальнозоркости и астигматизме.

Гигинеишвили Дареджан Нугзаревна
Врач ретинолог, пециалист по сетчатке глаза, проводит диагностику и лазерное лечение заболеваний сетчатки (дистрофий, разрывов, кровоизлияний).
Уточнить стоимость той или иной процедуры, записаться на прием в «Московскую Глазную Клинику» Вы можете по телефону в Москве 8(499)322-36-36 (ежедневно с 9:00 до 21:00) или воспользовавшись ФОРМОЙ ОНЛАЙН ЗАПИСИ.
Источник