Что такое расплавление роговицы
В последнее время в клинической практике широко проводят поперечное сшивание коллагена рибофлавином для лечения кератоконуса
на глазах с толщиной роговицы в центральной оптической зоне более
400 mм. Вмешательство заключается в удалении эпителия, аппликации раствора рибофлавина на роговицу с последующим воздействием на нее малыми дозами ультрафиолетовых лучей А. После фотоактивации рибофлавина улучшаются механические свойства роговицы за счет поперечного сшивания коллагена. Доктора Gokhale и Vemuganti впервые представили редкое осложнение, развившееся после этой процедуры, — расплавление роговицы с образованием перфорации, причиной которых стали инстилляции диклофенака и пропаракаина в раннем послеоперационном периоде.
Пациент 19 лет с кератоконусом применял ригидные газопроницаемые контактные линзы для коррекции остроты зрения на обоих глазах. В течение двух лет отмечали прогрессирование заболевания, признаков аллергии и наличия синдрома «сухого глаза» не выявляли. Пациенту выполнили двустороннюю процедуру поперечного сшивания коллагена.
После инстилляции раствора пропаракаина удалили эпителиальный слой в центральной оптической зоне диаметром 8,0 мм. Затем выполняли аппликации 0,1% раствора рибофлавина каждые 5 минут в течение 25 минут. Роговицу облучили ультрафиолетовыми лучами А с длиной волны 370 нм мощностью 3 mВ/см2.
В послеоперационном периоде пациенту назначили инстилляции 0,1% раствора диклофенака 5 раз в день, 0,3% раствора офлоксацина с 0,1% раствором дексаметазона 4 раза в день, а также 0,5% раствора карбоксиметилцеллюлозы 4 раза в день в оба глаза. Кроме того, рекомендовали применение 0,5% раствора пропаракаина для купирования болевого синдрома.
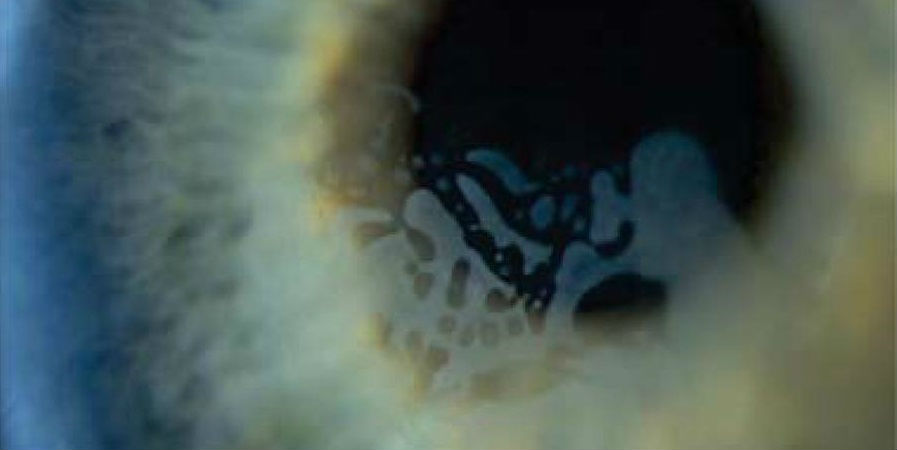
Через неделю после процедуры пациент предъявил жалобы на гиперемию, слезотечение, выраженные болевые ощущения и снижение остроты зрения на правом глазу. Биомикроскопическое исследование правого глаза выявило диффузный отек конъюнктивы, область расплавления и истончения роговицы в центральной оптической зоне размером
5,0 х 5,0 мм, сформировавшуюся перфорацию диаметром 2,0 мм, а также отек окружающей ее ткани роговицы (рис. 1). Передняя камера измельчала, наблюдалась фильтрация внутриглазной жидкости. Острота зрения составляла светоощущение с правильной светопроекцией. Чувствительность роговицы, состояние краев век и слезная пленка были в норме на обоих глазах. На левом глазу выявили кератоконус, другой патологии не отмечено.
Пациенту отменили местные препараты и назначили доксициклин по 100 мг 2 раза в день per os, инстилляции 0,5% раствора моксифлоксацина 4 раза в день и раствора карбоксиметилцеллюлозы 4 раза в день. Кроме того, под местной анестезией выполнили аппликацию цианакрилатного клея и наложили бандажную контактную линзу, но из-за эктазии ее пришлось заменить на повязку. Применение клея обеспечило восстановление нормальной глубины передней камеры и предоставило некоторое время для подбора донорской роговицы.
Через пять дней выполнили кератопластику. В послеоперационном периоде дополнительно назначили инстилляции 1% раствора преднизолона 6 раз в день. Через один месяц после кератопластики донорский трансплантат оставался прозрачным, острота зрения без коррекции составила 0,3, с диафрагмой — 0,6-0,7.
Гистологическое исследование удаленного роговичного лоскута выявило наличие обширной перфорации (рис. 2А). Окружающий эпителий претерпел регенеративные изменения с наличием крупных клеток, выявлена иррегулярность базальной мембраны, а также отмечены отсутствие боуменовой мембраны, участки врастания эпителия и апоптоза клеток. Строма роговицы, прилежащая к зоне перфорации, отечна; кератоциты трансформировались в миофибробласты, визуализируются отдельные нейтрофилы и клетки инфильтратов круглой формы (рис. 2В). Десцеметова мембрана фрагментирована, ее края завернуты внутрь. Наличия эндотелиальных клеток в области вокруг перфорации не выявлено. На периферии десцеметовой мембраны визуализировались клетки эндотелия. Наличия бактериальной и грибковой флоры не отмечено.
Поперечное сшивание коллагена роговицы проводят, в частности, пациентам с расплавлением и язвой роговицы. В представленном клиническом случае развитие перфорации роговицы на правом глазу не было связано с самой процедурой, причиной ее формирования стали инстилляции диклофенака и пропаракаина на фоне послеоперационного дефекта эпителия. Очевидно, что на левом глазу эпителизация роговицы завершилась быстрее и инстилляции диклофенака не вызвали ее замедления.
Полученные данные свидетельствуют о необходимости проведения тщательных осмотров больных в раннем послеоперационном периоде после поперечного сшивания коллагена, чтобы убедиться, что процесс эпителизации роговицы полностью завершен. В случаях задержки эпителизации нецелесообразно назначать инстилляции нестероидных противовоспалительных препаратов и анестетиков.
Просмотров: 141
Источник
Описание:
Кератомаляция (keratomalacia, греч. keras, keratos por, роговое вещество + malakia мягкость) — поражение роговицы, характеризующееся ее некрозом и расплавлением, обусловленное недостаточностью витамина А в организме, как правило, поражаются оба глаза.
Симптомы:
Поражению роговицы обычно предшествует ксероз конъюнктивы — образование отдельных сухих не смачиваемых слезной жидкостью пятен на конъюнктиве глазного яблока («песчаные отмели при отливе»). В отдельных случаях К. развивается сразу, минуя стадию ксероза конъюнктивы. Наиболее ранними изменениями роговицы являются потери блеска, появление на ее поверхности помутнении («шагреневая кожа»), снижение чувствительности. При прогрессировании процесса роговица приобретает серовато-белый или молочный цвет, воспалительная реакция незначительная или отсутствует, наблюдается образование эрозии, инфильтрация и изъязвление роговицы (последнее имеет тенденцию к распространению). Быстрое, иногда молниеносное (в течение 24—48 ч) распространение процесса, некроз и расплавление роговицы (рис.) могут привести к ее перфорации, выпадению радужки и хрусталика; часто наблюдающееся присоединение вторичной инфекции — к эндофтальмиту и панофтальмиту.
У больных отмечаются нарушения функции пигментного эпителия и нарушение образования родопсина, что является причиной гемералопии. Наряду с поражением глаз наблюдаются сухость и повышенное ороговение кожи, потеря блеска, ломкость и выпадение волос, сухость слизистых оболочек, а результате чего у больных часто возникают охриплость голоса, бронхит.
Диагноз устанавливают на основании клинической картины, а также результатов определения содержания витамина А и его метаболитов в плазме крови методом жидкостной хроматографии.
Причины возникновения:
Развивается главным образом у детей младшего возраста в результате недостаточного поступления витамина А с пищей, нарушения резорбции питательных веществ из кишечника при энтероколитах различной этиологии, тяжело протекающих общих инфекционных болезнях, поражениях печени. Наиболее распространена в развивающихся странах Азии и Африки.
Лечение:
Для лечения назначают:
-
Показать весь список
Лечение направлено на устранение витаминной недостаточности и предупреждение вторичной инфекции. Большое значение имеет диета, рекомендуются продукты, богатые витаминами А и каротином, витамины С, РР, группы В, содержащие достаточное количество белка и жиров (печень, яйца, сливочное масло, морковь, салат, зеленый горошек, абрикосы, ягоды и др.). Витамин А применяют также внутрь и внутримышечно. С целью профилактики вторичной инфекции назначают антибиотики и сульфаниламиды (30% раствор сульфацила натрия, 20% раствор сульфапиридазина натрия, 1% тетрациклиновую мазь, 0,5% левомицетиновую мазь и др.). В случаях прогрессирования процесса прибегают к пересадке роговицы (кератопластике).
Прогноз, как правило, неблагоприятный: процесс обычно заканчивается образованием стойкого бельма, в случае гнойного осложнения — атрофией глазного яблока.
Посмотреть профильные лечебные заведения
Источник
Эксимерлазерные хирургические технологии ЛАЗИК, включая и Фемто-ЛАЗИК, сегодня достигли своего совершенства. И все же, на сегодняшний день остается актуальной профилактика интра- и послеоперационных осложнений этих вмешательств, а также непосредственная борьба с ними.
К примеру, одним из серьезных последствий операции ЛАЗИК считается диффузный ламеллярный кератит (ДЛК). В научной литературе это состояние также можно встретить под названием синдром «песков Сахары» (Sands Of Sahara, SOS). Это объясняется визуализацией результатов биомикроскопии, картина которых напоминает рельеф пустынных барханов. Кроме того, специалисты определяют патологию как «диффузный интраламеллярный кератит», «неспецифический диффузный ламеллярный кератит» и «интерфейс-кератит».
Этиология, патогенез, распространенность и осложнения
Патология впервые была отмечена и описана в 1998 году в статьях Smith и Maloney, как воспалительная реакция интерфейса неинфекционного генеза, возникающая в течение первой недели после выполнения операции ЛАЗИК. В дальнейшем выяснилось, что подобное состояние может возникать и спустя 3-6 месяцев после первичной ЛАЗИК, и даже после процедур докоррекции, хотя в первые послеоперационные дни ДЛК зафиксирован не был. Причем выявление ДЛК после докоррекции, связывают с проведением повторной ЛАЗИК методом подъема лоскута роговицы.
Существуют сведения о случаях ДЛК после проведения кросслинкинга. Он выявлялся у пациентов с ятрогенной кератэктазией в раннем послеоперационном периоде, в анамнезе которых значилось выполнение ЛАЗИК, проведенное 4 года назад.
Провоцирующим фактором , запускающим развитие ДЛК, может служить один фактор влияния или совокупность нескольких факторов. Этиопатогенетическая составляющая таких факторов, указывает, что определенная роль в возникновении ДЛК принадлежит интраоперационной эпителиальной эрозии.
Некоторые специалисты уверены, что эпителиальные дефекты, возникающие в процессе проведения ЛАЗИК, в 39% случаев становятся причиной развития ДЛК. Установлено, что ДЛК чаще возникает у людей с дегенерацией базальной роговичной мембраны, а также у пациентов с рецидивирующей эрозией роговицы в анамнезе. Хотя ДЛК, спровоцированный интраоперационной эпителиальной эрозией, не исключает существующей у пациентов дегенерации базальной роговичной мембраны.
Сегодня специалисты в большинстве своем пришли к мнению, что ДЛК — заболевание полиэтиологичное. К факторам, индуцирующим его развитие после ЛАЗИК, также принято относить: смазку микрокератома; попадающие в глаз с хирургических перчаток силикон и тальк; фрагменты металла от инструментария; бактериальные токсины; повидон-йод; секрет мейбомиевых желез; разметку роговицы маркерами; лазерную и термическую энергию, повреждающую клетки роговицы, что становится причиной образования клеточных антигенных фрагментов; эритроциты.
Представленные сегодня пятью моделями лазеров фемтосекундные технологии имеют ряд несомненных преимуществ перед традиционной технологией ЛАЗИК. Правда, снижение риска развития ДЛК гарантировать они не могут. Ведь и после проведения операции такими технологиями существуют случаи возникновения ДЛК. Примерно 12% случаев ДЛК отмечается после использовании фемтолазера IntraLase FS15, несколько ниже это частота при использовании IntraLase FS60. Отмечается, что частота возникновения ДЛК соответственно снижается при снижении энергетического уровня фемтосекундного лазера.
Также было проведено ряд исследований, которые показали, что существенных различий в частоте случаев ДЛК после операции LASIK, выполненных на различных моделях фемтолазеров IntraLase, нет. Сравнение фемтосекундного лазера и микрокератома выявило повышение частоты случаев ДЛК у пациентов после операций, выполненных фемтосекундным лазером. То есть, отмечается повышение частоты возникновения ДЛК с появлением технологии Фемто-ЛАЗИК. Тем не менее, применение фемтосекундных лазеров имеет свои неоспоримые преимущества в проведении операций коррекции зрения. К ним относят точность размеров роговичного лоскута, а также снижение частоты возникновения других осложнений операции. То есть даже увеличение частоты случаев возникновения ДЛК не может снизить интерес к фемтосекундным технологиям лазерной коррекции зрения, особенно в части создания роговичного лоскута.
Тем более что современные фемтосекундные лазеры выявляют отличные показатели по ДЛК-осложнениям. Так, при выполнении фемто- ЛАЗИК на установке Visumax, показатели по осложнению составили всего 0,4% случаев, которые развивались в срок до 3 месяцев после операции.
Как правило, ДЛК чаще возникает при формировании тонких роговичных лоскутов (р=0,09). Доказано, что роговичный лоскут, с толщиной до 120 мкм, имеет высокий коэффициент непрозрачности, по данным конфокальной микроскопии. Причина этому — активация большего числа локализованных в передней строме кератоцитов. Обусловленный формированием лоскута фемтолазером некроз кератоцитов, скорее всего, повышает уровень воспалительной реакции, связанной с процедурой ЛАЗИК, особенно если уровень поглощенной энергии более высокий.
По мнению ученых, патофизиологическая схема ДЛК, скорее всего, выглядит следующим образом: повышение отрицательного давления в роговичной строме, провоцирует помутнение роговицы с гиперметропическим сдвигом и ведет к интенсивному отеку стромы, который при проведении биомикроскопии выглядит «белым». Предполагается, что отек стромы возникает из-за потери пострадавшими при операции кератоцитами возможности контролировать интерстициальное движение влаги. Влага впоследствии «подсасывается» в интерфейс одновременно с белыми кровяными тельцами. Из-за центрального роговичного отека лоскут набухает, роговица становится выпуклой вперед и вбок, иногда происходит ее сморщивание и образование складок. Причина гиперметропического сдвига — местное расширение центральной лоскутовой зоны, из-за чего происходит частичное выравнивание зоны абляции.
При диагностике ДЛК специалисты рекомендуют выполнять дифференциацию с центральной токсической кератопатией (ЦTK). Их схожая клиническая картина нередко приводит к путанице. Однако ДЛК влиять на рефракцию пациента не может, так как роговичная ткань форму не изменяет. В то время, как ЦTK сопровождается заметным гиперметропическим сдвигом вследствие разрушения стромального коллагена, некроза и распада роговичной ткани. Традиционное лечение ЦTK — это длительное закапывание стероидных препаратов, что является ошибкой, ведь подобная схема повышает риск возникновения глаукомы.
Классификация заболевания, клиническая картина, методы лечения
В соответствии с местоположением пораженной области, а также концентрации в интерфейсе мелкоточечных включений, врачи выделяют 4 стадии ДЛК:
- На первой стадии появляются белые фрагменты на периферии лоскута, наблюдается полный объем остроты зрения;
- На второй стадии в центральных областях роговицы обнаруживаются патологические гранулы и включения, они поражают и оптическую зону в том числе, хотя острота зрения значительно не снижается;
- На третьей стадии хлопьевидные или облаковидные включения обнаруживаются по всему интерфейсу, особенно в центральной зоне. Эта стадия сопровождается значительным снижением зрения, пациенты отмечают боль, светобоязнь;
- На четвертой стадии, носящей название тяжелого ламеллярного кератита, хлопья белых включений обнаруживаются по всему интерфейсу, выявляется отек лоскута в центре, в который вовлечена близлежащая строма. Тяжелые случаи заболевания протекают с размягчением, расплавлением участков лоскута, значительным снижением зрения. Больные ощущают боль, светобоязнь, присутствие в газу инородного тела.
Диагностику ДЛК в сегодняшней клинической практике проводят обычно по классификации E.J. Linebarger.
Обычно ДЛК возникает в течение первого или второго дня после операции стерильной легкой инфильтрацией клеток воспаления по краю лоскута. Это трактуется, как первая стадия. Прогрессирование этой стадии во вторую, обусловлено диффузной миграцией клеток воспаления в центральные зоны интерфейса. При развитии патологического процесса ы третью стадию, агрегация клеток воспаления в оптической зоне, нередко сопровождается некоторым снижением остроты зрения. В редких случаях, процесс развивается до четвертой стадии, когда происходит расплавление роговицы, затем начинается ее рубцевание, выявляется выраженный гиперметропический рефракционный сдвиг. Отмечается значительная потеря корригированного зрения.
Также существует классификация ДЛК T.D. Azar, в основе которой лежит процесс миграции клеток воспаления в интерфейсе:
Первый А тип — единичные незначительные очаги без проникновения в оптическую зону;
Первый В тип — конгломераты незначительных очагов без проникновения в оптическую зону;
Второй A тип — единичные незначительные очаги с проникновением в оптическую зону;
Второй B тип — конгломераты незначительных очагов с проникновением в оптическую зону.
По версии Nakano, развитие ДЛК по стадиям выглядит таким образом:
- Первая стадия — это 2-4% случаев, возникает в первый день после выполнения ЛАЗИК. В интерфейсе по периферии лоскута выявляется ярко-белый клеточный гранулят, острота зрения не снижена. Процесс может самопроизвольно регрессировать к 7–10 дню или перейти во вторую стадию. В качестве лечения применяют 1% раствор Prednisolone каждый час, дополнительно закапывают трижды в день антибиотик фторхинолонового ряда.
- Вторая стадия, как правило, развивается ко 2-3 дню после ЛАЗИК и составляет до 0,5% случаев. Воспаление начинает сосредотачиваться в центральной оптической зоне, из-за чего происходит незначительное ухудшение зрения. Лечение аналогично первой стадии.
- Третья стадия или «порог ДЛК», обычно обнаруживается к 3-4 дню и выявляется в 0,2% случаев. Она характеризуется выраженной агрегацией воспалительных клеток, которые определяются в оптической зоне как плотные, белые, слипшиеся частицы. На периферии лоскут роговицы остается прозрачным. Пациенты отмечают затуманивание зрения и снижение его (1-2 строчки по табл. Снеллена). Отсутствие лечения на данном этапе, может приводить к образованию постоянных рубцов. Необходимо проводить массивную терапию.
Терапия третьей стадии заболевания включает: поднятие роговичного лоскута и промывание стромального ложа BSS раствором. Подобная процедура уменьшает воспалительную реакцию, активность гранулоцитов коллагена снижается. Применение растворов стероидов длительного действия нецелесообразно, так как способно повысить ВГД, что нередко провоцирует переход болезни в четвертую стадию.
Четвертая стадия или «ДЛК-синдром», выявляется в редко в 0,02% случаев. На этом этапе отмечается ярко выраженная агрегация воспалительных клеток. Она сопровождается освобождением коллагена, скоплением жидкости и формированием на поверхности булл. Происходит расплавление стромы, образуются неуходящие рубцы. Острота зрения пациента снижается, возникает гиперметропия с нерегулярным астигматизмом. Лечение этой стадии заключается в подъеме лоскута роговицы и промывании поверхности. Затем назначаются инстилляции 1% раствора Prednisolone ежечасно. Дополнительно назначаются закапывания трижды в день антибиотика фторхинолонового ряда. Для предупреждения «ДЛК-синдрома», обязателен мониторинг уровня ВГД.
Таким образом, на первой стадии ДЛК, обычно, на 1–3 день после ЛАЗИК клетки белого гранулята начинают скапливаться в области периферии интерфейса. Инстилляции каждый час 1% раствора Prednisolone, в большинстве случаев способствует полному регрессу патологического процесса.
На второй стадии клеточный инфильтрат диффузно распределяется по всему периметру лоскута роговицы. Интенсивное применение стероидов (1% Prednisolone) и постоянное наблюдение, приводят к наступлению положительных результатов.
На третьей стадии ДЛК происходит сгущение клеток воспаления в центре оптической зоны. Медиаторы воспаления высвобождаются, происходит выход из гранулоцитов коллагенолитических ферментов, что способно спровоцировать переход заболевания в четвертую стадию, сопровождающуюся расплавлением стромы. В качестве лечения в этот период рекомендуется подъем лоскута роговицы и орошение стромального ложа 1% раствором Prednisolone, в комплексе с инстилляциями 4 поколения фторхинолонов. Кроме того, необходимо взятие ткани для микробиологического анализа. Эти мероприятия требуют особой осторожности без агрессивного воздействия в отношении стромального ложа. Ведь, потеря чрезмерного объема некротических тканей способна спровоцировать выраженной степени топографические изменения — вызвать гиперметропию.
Лечение по другой схеме должно начинаться с устранения отека роговицы. Осмотическое давление нужно немедленно снижать, для чего применяется раствор 99,5% глицерина. Его закапывают каждые 10 минут по капле в течение получаса, затем применяют в каплях раствор 5% NaCl. Также используется нестероидное противовоспалительное средство Ketorolac, которое закапывают четырежды в день, назначают ежедневный прием витамина С (1000 мг). Использование глицерина на раннем этапе, позволяет своевременно устранить отек, улучшить состояние пациента в моральном плане.
Существуют данные, что частоту возникновения ДЛК снижает профилактическое применение препарата Loratadine с антигистаминными свойствами. К примеру, рефракционные хирурги некоторых стран для контроля возникновение ДЛK у пациентов после ЛОЗИК, применяют для различных роговиц разные лезвия микрокератома. В ходе операции, вместо BSS применяют раствор Рингера. В процессе вмешательства, орошают стромальное ложе стероидами, не прибегают к стерилизации инструментов ультразвуковыми и химическими методами, используют перчатки без талька, регулярно очищают систему автоклава. Все эти действия вероятно имеют смысл, хотя доказательств тормозящих ДЛK свойств у стероидов нет.
Отечественные специалисты придерживаются методики лечения, когда на 1-й стадии применяется консервативное лечение и хирургическое — на 2-3 стадии. Для этого лоскут роговицы приподнимается, пространство под ним промывается стероидными препаратами и он, тщательно расправленный, укладывается на место. На 4 стадии, если выявляются участки размягчения тканей, расплавления роговицы, выполняется только консервативное лечение с последующим проведением послойной кератопластики. По имеющимся сведениям, западные врачи применяют высокие дозы оральных кортикостероидов для лечения тяжелой ДЛK, что показывает хорошие результаты, позволяющие обойтись без промывания интерфейса после подъема роговичного лоскута.
В некоторых случаях проявления ДЛК путают с симптомами микробного кератита. Но воспалительный процесс при микробном кератите, как правило, сопровождается цилиарной болезненностью, появлением инфильтратов на задней или передней стромальной поверхности, иногда возникать гипопион. Имитировать ДЛК также может секрет мейбомиевых желез, его отличает наличие блестящей, маслянистой пленки, в то время когда при ДЛК отмечаются белые инфильтраты. Также имеют место случаи псевдо-ДЛK. Как правило, это оказывается вторичная глаукома, которую вызвало применение стероидов после операции ЛАЗИК, что может приводить к повышению давления, которое при биомикроскопии дает картину матового стекла. Зачастую подобное явление принимается за «хронический» ДЛК и применяемые для его лечения стероиды только ухудшают состояние. В некоторых случаях ДЛК, положительной реакции на лечение стероидами и промывание интерфейса с подъемом роговичного лоскута не происходит, что также необходимо принимать во внимание.
Специалисты рекомендуют начинать профилактику ДЛК сразу после операции — спустя 30-40 минут. Для этого пациенту проводят инстилляции анестетика, а также другого препарата, с комбинированным составом из вазоконстриктора с антагонистом H1-рецепторов гистамина. Это могут быть капли Betadrin или Spersallerg, иногда применяется один вазоконстриктор в препарате Tetryzoline. Затем следует тщательный осмотр пациента на следующие сутки.
Чрезмерное раздражение глазного яблока расценивается как высокий риск ДЛК, Для его устранения на 2-3 дня рекомендуется увеличить кратность закапываний Dexamethasone до 6 раз ежедневно. Пациента оповещают о патологическом состоянии. Если в тот же день раздражение не уменьшится, необходимо сразу обратиться в клинику.
В случае выраженных симптомов ДЛК – флере интерфейса при осмотре, рекомендуется введение Dexamethasone субконъюнктивально по 0,3-0,5 мл и назначение закладывания за веко глазного геля Solcoseryl до 6 раз ежедневно. Также при большой выраженности ДЛК возможно введение кортикостероидов длительного действия парабульбарно.
Если положительная динамика отсутствует, антибиотики и стероиды отменяются из-за повышенной эпителио- и цитотоксичности для кератоцитов. Необходимые дозы стероидов вводятся инъекционно, при проведении массивной кераторепарантной терапии. Она включает: капли Balarpan до 6 раз ежедневно, Solcoseryl гель — до 6 раз ежедневно. Такая лечебная схема дает быстрый положительные результат: симптомы ДЛК регрессируют. Благодаря этому пациенты не теряют максимально корригированную остроту зрения, предотвращается помутнение роговицы или расплавление стромы.
Источник


