Что нельзя после пересадки роговицы
В данном информационном листе, содержатся послеоперационные рекомендации пациенту, который перенес пересадку роговицы глаза (сквозную кератопластику): что можно и что нельзя делать после трансплантации.
Следует помнить о возможности отторжения организмом чужеродной ткани при любой трансплантации, в том числе и после операции по пересадке роговицы глаза. Поэтому, чтобы подавить эту естественную реакцию организма требуется регулярное и аккуратное использование назначенных Вам глазных капель не менее чем в течение полугода после операции. Даже если оперированный глаз не причиняет Вам беспокойства и ощущается совершенно здоровым, необходимо продолжать использовать капли в течение всего рекомендованного срока.
Схема применения противовоспалительных капель:
- Первый и второй месяц – 4 раза в день;
- Третий и четвертый месяц – 2 раза в день;
- Пятый и шестой месяц – 1 раз в день.
Внимание! Для того чтобы избежать реакции отторжения следует помнить, что этот процесс может случиться даже спустя годы после перенесенной операции. Следует незамедлительно обратиться лечащему врачу нашего центра или к офтальмологу по месту жительства, если вы обнаруживаете у себя один или несколько из следующих симптомов:
- Внезапно снизилась острота зрения;
- Наблюдается покраснение глаза, перенесшего операцию;
- В оперированном глазе возникает боль;
- Проявляется светобоязнь.
В случае своевременного и адекватного лечения все нарушения можно быстро устранить. Не следует затягивать с обращением к врачу, это может повлечь за собой необратимую потерю зрения.
Необходимо строго соблюдать следующие правила:
- В течение 2 месяцев после операции воздерживаться от деятельности, связанной с физическим напряжением.
- Отказываться от посещения бани в течение 2 месяцев после пересадки.
- Тщательно оберегать оперированный глаз от травм.
- В течение 2 месяцев после трансплантации рекомендуется спать на стороне, противоположной оперированному глазу.
Не следует забывать, что глаз, перенесший операцию гораздо более чувствителен к травме, чем здоровый орган. Если Вы занимаетесь спортом, связанным с возможностью травмы (например, теннис и др.), обязательно носите защитные очки.
После операции
- Возможно возникновение светобоязни или искажения зрения сразу после операции. Для защиты глаз используйте солнцезащитные очки.
- На протяжении двух месяцев после операции возможны постоянные изменения зрения. Это нормальный процесс заживления, не стоит ожидать идеального зрения сразу после операции.
- Полное зарастание роговой оболочки требует довольно много времени – не менее года. Удерживающие донорскую роговицу швы снимаются примерно по прошествии года, точную дату Вы узнаете у врача во время контрольного визита.
- Корректирующие зрение очки Вам выпишет оптометрист или офтальмолог по месту жительства.
- Осложнениями реакции отторжения могут быть глаукома, внутриглазное гнойное воспаление и катаракта.

Источник
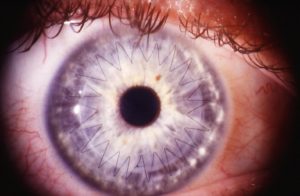 Операция по трансплантации донорского зрительного органа называется кератопластикой.
Операция по трансплантации донорского зрительного органа называется кератопластикой.
Чаще всего к имплантации роговицы прибегают, если медикаментозное лечение не способствует снятию симптоматики заболевания оболочки.
Под роговицей подразумевается внешняя часть глаз, которая является перепонкой с тонкой прозрачной сферической формой. Она располагается до размещения зрачка и радужной оболочки.
Строение роговицы является одним из наиболее сложных, поскольку включает 5 разных слоев:
- Наружная неороговевающая ткань — отличается быстрой регенерацией. Этим обусловлено отсутствие рубцов при травмировании этого эпителия.
- Передняя пограничная перепонка — называется мембраной боумена. Прослойка отличается структурой без клеток, при ее травме остаются спайки на тканях.
- Строма — составляет наибольшую часть роговицы (90%). Слой имеет параллельно расположенные коллагеные волокна и молекулы хондроитинсульфата между ними.
- Мембрана десцеметова.
- Внутренний слой ткани — эндотелий. Этот слой не восстанавливается.
Следует отметить, что эта часть глаза не имеет собственных сосудов, но при этом каждая клетка тканей соединена с нервным волокном. Отсутствие собственной сосудистой системы негативно отображается на восстановительных процессах роговицы. Одновременно это считается положительным для операции по пересадке роговицы. К тому же ткань роговицы считается самой безобидной, поскольку риск ее отторжения после пересадки — минимальный.
Показания к трансплантации роговицы
Замена роговицы глаза необходима, если консервативные и другие методики лечения не оказывают нужного действия. Определить, когда следует проводить операцию, может только специалист, опираясь на множество фактов, поскольку процесс восстановления глаза — процедура достаточно длительная. В большей части ситуаций такая процедура – единственный способ борьбы с дефектами. Чаще всего трансплантация ткани нужна:
- при врожденных и приобретенных истончениях роговицы;
- при буллезной кератопатии;
- при образовании рубцов после операции и ожогов;
- при спайках, появившихся после инфекции или вирусного заболевания;
- после ожога химическими средствами с осложнениями;
- при наличии глаз неправильной формы.
Противопоказания
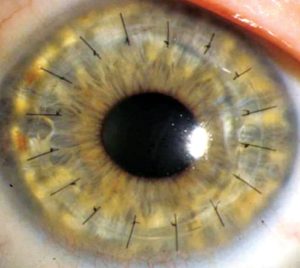 Как и большинство других операций, кератопластика имеет противопоказания, запрещающие ее проведение. Проблемы с сердечно сосудистой системой и нарушения в легких считаются относительными запретами, при которых врач взвешивает возможные риски и ожидаемый эффект. Поводом для отсрочки даты пересадки может быть наличие локальных очагов воспаления.
Как и большинство других операций, кератопластика имеет противопоказания, запрещающие ее проведение. Проблемы с сердечно сосудистой системой и нарушения в легких считаются относительными запретами, при которых врач взвешивает возможные риски и ожидаемый эффект. Поводом для отсрочки даты пересадки может быть наличие локальных очагов воспаления.
В таком случае проводится лечение заболевания и только после можно думать о кератопластике.
Категорическим запретом для проведения пересадки роговицы является:
- воспалительные процессы на глазах;
- закупорка слезных каналов;
- сильное повышение давления внутри глаз;
- гемофилия, развитие которой началось на фоне сахарного диабета;
- наличие кровеносного бельма.
Крайне редко трансплантация роговицы проводится в период вынашивания ребенка и при кормлении грудью. Как правило, при необходимости такой операции ее откладывают. Поскольку определенный период после хирургического вмешательства следует принимать медикаменты, влияние на детей которых не изучено.
Подготовка к кератопластике
Когда принято решение пересаживать роговицу, пациент проходит полное обследование. В случае выявлений каких-либо проблем со здоровьем его направляют на консультирование к специалистам узкой направленности, которые назначают лечение. Таким образом, исключается развитие проблем с функционированием жизненно важных органов.
В случае наличия глазных заболеваний, которые могут негативно отобразиться на трансплантации, их также нужно вылечить. К таким болезням относят:
- патологии век;
- воспалительный процесс конъюнктивы и склеры;
- воспаление сосудов глаза;
- наличие некомпенсированной глаукомы.
Пройти полный курс лечения глазных заболеваний необходимо, поскольку имеющееся воспаление может перейти на пересаженную роговицу. Непосредственно перед оперированием делается посев из конъюнктивальной оболочки для выявления возбудителя и чувственности к антибактериальным средствам. Изначально применяется антибиотик широкого спектра действия, и в дальнейшем терапия корректируется, исходя из результатов посева.
Как проходит пересадка
Трансплантировать роговицу можно только в стационаре. На операцию выделяют 1 день без последующей госпитализации. Специалист проводит предоперационную диагностику, после которой точно известны размеры оболочки, какую нужно удалить. Также дополнительно готовится донорский материал, который полностью соответствует размеру удаляемой оболочки. Операция осуществляется под микроскопом.
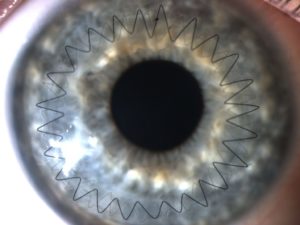
Веко глаза необходимо зафиксировать с использованием векорасширителя. Используя лазер, специалист удаляет часть роговичной ткани, на место которой накладывается донорская роговица. Пересаженный материал фиксируется с помощью швов по всему контуру.
При удалении передней части роговицы операция считается более легкой. При полной замене роговицы увеличивается риск отторжения ткани. Швы снимаются специалистом не ранее чем через 4 месяца. Процесс заживления может длиться и больше года в зависимости от глубины операции.
Глаз после операции
 На протяжении нескольких дней после кератопластики пациент находится под строгим наблюдением врачей. На протяжении этого времени важно принимать гормонотерапию, антибиотики и средства для ускоренного заживления ран. Все это время прооперированный глаз находится под стерильными повязками.
На протяжении нескольких дней после кератопластики пациент находится под строгим наблюдением врачей. На протяжении этого времени важно принимать гормонотерапию, антибиотики и средства для ускоренного заживления ран. Все это время прооперированный глаз находится под стерильными повязками.
После выписки пациент продолжает восстановление самостоятельно, соблюдая рекомендации специалистов по поводу закапываний полости конъюнктивы. Для этого используют:

В инновационном центре «Сколково» презентовали новый препарат для лечения зрения. Лекарство не является коммерческим и не будет рекламироваться…
Читать полностью
- гормональный раствор, чтобы снизить вероятность отторжения пересаженного материала;
- антибиотики;
- препараты, заменяющие натуральную слезу;
- Декспантенол гель.
На восстановление нормального функционирования роговицы, как правило, уходит не меньше года. Но даже в случае отсутствия осложнений восстановить зрение удается не сразу. Неопределенный период времени пациенты могут видеть искаженные картинки, страдать от светобоязни. В среднем на восстановление зрения уходит несколько месяцев, в отдельных случаях этот период может затягиваться.
Все это время специалист помогает подобрать оптику на время, которая помогает нормально воспринимать окружающий мир. Также существуют некоторые рекомендации, соблюдение которых обязательно на протяжении всего периода:
- следует исключать сильные физические нагрузки;
- ограничить влияние яркого света, защищая глаза солнечными очками;
- стараться не болеть простудными заболеваниями;
- отказаться от посещения мест с высокими температурами;
- не касаться глаз, чтобы потереть, исключить надавливания;
- спать на противоположном боку от пересаженной роговицы;
- не допускать попадание пыли и других загрязнений в глаза;
- использовать все назначенные препараты.
Возможные осложнения
О том, что после операции могут возникать различные осложнения, пациентов предупреждают до начала пересадки. Также негативные проявления могут возникать и в процессе кератопластики.
Наиболее небезопасным осложнением считается отторжение организмом донорской роговицы. В таком случае возникает необходимость дополнительной операции. То есть первая пересадка считается бесполезной, а любое промедление с повторной операцией может быть причиной сильного ухудшения качества зрения.
Следует понимать, что отвергнуть пересаженный материал организм может независимо от периода восстановления. Симптомами осложнения, которые должны настораживать, являются:
- болевые проявления;
- зуд;
- возникновение внезапной светобоязни;
- дискомфортные ощущения;
- открытие кровотечения;
- резкая смена показателей внутриглазного давления;
- отечность;
- астигматизм;
- появление воспаления.
Какой врач проводит операцию
Кератопластику проводит хирург. Для операции используется общая или местная анестезия. Лучше всего использовать общее обезболивание, которое поможет обездвижить пациента и предотвратить риски возможных травм роговицы.
 Непосредственно перед операцией исследуют роговицу, используя биомикроскопический метод. Просматривая роговицу через щелевую лампу, определяется характер, размер и глубина недуга. Также изучаются слои роговицы. Дополнительно используются специальные методы исследования:
Непосредственно перед операцией исследуют роговицу, используя биомикроскопический метод. Просматривая роговицу через щелевую лампу, определяется характер, размер и глубина недуга. Также изучаются слои роговицы. Дополнительно используются специальные методы исследования:
- измеряется толщина роговицы – методом пахиметрии;
- проводится видеокератоскопия;
- берется соскоб роговицы для микробиологического исследования;
- берется материал на биопсию роговицы.
Цена кератопластики
Цена операции по пересадке роговицы может варьироваться в зависимости от вида кератопластики, уровня центра, где осуществляется операция, оборудования и сложности выполнения. Поскольку операция относится к высокотехнологичной медицинской помощи, есть вариант получения квоты для бесплатной имплантации. Такая карта выдается региональным Министерством здравоохранения.
Существует также вариант платной пересадки донорской роговицы. В этом случае придется оплатить операцию, средняя стоимость которой не менее 100 тысяч рублей. Дополнительно следует оплатить донорский орган примерно с такой же стоимостью.
Видео пересадки роговицы глаза
Плохое зрение значительно ухудшает качество жизни, лишает возможности видеть мир таким, каким он есть. Не говоря о прогрессировании патологий и полной слепоте.
МНТК «Микрохирургии глаза» опубликовал статью о безоперационном восстановлении зрения до 90%, это стало возможно благодаря…
Читать полностью
Была ли статья полезной?
Оцените материал по пятибальной шкале!
Если у вас остались вопросы или вы хотите поделиться своим мнением, опытом — напишите комментарий ниже.
Что еще почитать
Источник
Данные всемирной организации здравоохранения (ВОЗ) показывают, что поражение роговицы глаза занимает первое место среди основных причин слепоты после глаукомы, возрастной макулярной дегенерации и катаракты. Роговица – это передняя прозрачная часть наружной оболочки глаза, которая является очень уязвимой к негативному воздействию механических, физических и химических факторов окружающей среды.
Любые изменения основных свойств роговицы (прозрачности, сферичности, чувствительности, величины, зеркальности) сопровождается снижением остроты зрения и требует консервативного или оперативного лечения. К сожалению, консервативные методики терапии требуют длительного времени и не всегда могут гарантировать восстановление первоначальных характеристик роговичной оболочки и восстановление нарушенных зрительных функций. Поэтому возникает острая необходимость применять хирургические методики лечения и, в частности, кератопластику.
Разновидности кератопластики
Пересадка роговицы глаза (кератопластика) – это микрохирургическое оперативное вмешательство, в ходе которого удаляют поврежденную роговицу и меняют ее на донорский трансплантат или кератопротез (КП).
Существует два вида материала для замены роговицы:
- донорская ткань – которую изымают у трупа на протяжении не больше 2-х часов после смерти;
- кератопротезы (искусственная роговица) – примеры таких устройств: Бостон КП (тип I и II), остео-одонто-кератопротез (OOKП), AlphaCor и Федоров-Зуев КП. Бостон КП – это наиболее распространенный имплантируемый протез роговицы.
Во всем мире предпочтение отдают именно донорским роговицам. Это очень благоприятный материал для трансплантации, так как риск отторжения минимальный из-за особенностей ее анатомо-физиологического строения и отсутствия собственных кровеносных сосудов. Но иногда пересадка роговицы все же осложняется отторжением (у части пациентов – повторным), именно в таких ситуациях прибегают к установке кератопротеза.

Имплантированный кератопротез Бостон
Донорские материалы для замены роговицы изготавливают специальные лицензированные медицинские учреждения. Существуют даже специальные глазные донорские банки, которые занимаются сбором материала, его обработкой и хранением. Такие трансплантаты изготавливают в стерильных лабораторных условиях, все они проходят проверку на наличие вирусных бактериальных и прочих поражений.
В микрохирургии глаза операции по пересадке роговицы классифицируют:
- по размерам пересаженного участка: полная (тотальная) и частичная (локальная и субтотальная);
- по слоям роговичной оболочки, которые хирург меняет: сквозная, передняя послойная и задняя послойная.
СПРАВКА! Роговица глаза имеет 5 слоев: поверхностный эпителиальный клеточный, боуменова мембрана, строма, десцеметова мембрана, эндотелиальный клеточный слой.

Строение роговицы
Сквозная пересадка роговицы – самый распространенный вид кератопластики. В данной ситуации поврежденная роговица заменяется полностью, то есть на всю толщину (меняют все 5 слоев). Такая операция нужна пациентам с кератоконусом и другими врожденными аномалиями строения роговичной оболочки у детей, а также при обширных травмах, ожогах, некрозах.
Послойная кератопластика показана пациентам с повреждениями роговичной оболочки, которые носят поверхностный характер. Оперативные вмешательства на передней или задней части роговицы проводят людям с ожогами, дистрофиями, помутнениями или различными кератопатиями. Такие вмешательства можно разделить на 2 подкатегории:
- DALK – глубокая передняя послойная кератопластика (делают пересадку передних 3 слоев роговицы, оставляют десцеметову мембрану и эндотелиальный пласт клеток);
- DMEK – задняя частичная кератопластика (замена только заднего эндотелиального слоя роговицы).

Основные разновидности кератопластики, в зависимости от слоев роговицы, которые меняют в ходе операции
Показания
Пересадка роговицы глаза необходима в случае, когда консервативные и другие методики лечения не оказывают нужного действия и не способны возобновить основные свойства роговичной оболочки, которые обеспечивают хорошую остроту зрения.
Чаще всего к трансплантации прибегают в следующих ситуациях:
- врожденные и приобретенные истончения роговицы (дистрофии);
- буллезная кератопатия;
- рубцы после перенесенных операций, травм или ожогов;
- спайки, стойкие помутнения, язвы роговицы после перенесенных инфекций (кератитов) бактериального, вирусного, грибкового, паразитарного происхождения;
- стромальные дистрофии;
- кератоконус и кератоглобус;
- отторжение трансплантата после предварительной кератопластики.
Основные цели кератопластики:
- оптическая – восстановление утраченных зрительных функций;
- лечебная – избавиться от патологий (изъязвления, кератиты, помутнения и пр.), которые не удалось вылечить консервативными методиками;
- тектоническая – позволяет восстановить целостность роговичной оболочки (перфорация, фистула, проникающее ранение);
- мелиоративная – показана с целью улучшения структуры роговицы, как один из этапов последующей оптической операции;
- косметическая – проводят при видимых дефектах на слепых глазах, чтобы создать видимость здорового глаза.

Кератоконус – частая причина проведения пересадки роговицы
Подготовка и проведение трансплантации
Ели офтальмолог принимает решение, что пациенту необходима пересадка роговицы, начинается подготовка к операции. Из-за особенностей строения и функционирования роговичной оболочки нет необходимости предварительно проверять на совместимость ткани донора и реципиента, что существенно упрощает процедуру и снижает ее стоимость.
Перед операцией человек проходит комплексное медицинское обследование, где оценивают функции всех жизненно важных органов, а при выявлении проблем, проводят их коррекцию или лечение. Также очень важно перед оперативным вмешательством пройти и полное офтальмологическое обследование на предмет выявления возможных абсолютных или относительны противопоказаний к трансплантации. К таким можно отнести, например, болезни век, воспаление мейбомиевых желез, конъюнктивит и другие инфекционные поражения, заворот век, неправильный рост ресниц, болезни слезного аппарата, тяжелая степень глаукомы. По возможности проводится коррекция и лечение выявленных патологических состояний и только потом пациенту назначают дату операции.
Оперативное вмешательство проводится только в стационарных условиях. На пребывание в клинике выделяют, как правило, один день без последующей госпитализации. Трансплантацию проводят как под общим наркозом, так и под местной анестезией. В каждом случае выбор метода обезболивание осуществляет врач в индивидуальном порядке.
На этапе предоперационной подготовки хирург-офтальмолог точно определяет, какую часть роговицы необходимо удалить, соответственно, он готовит и трансплантат, который будет точно отвечать по размерам и форме удаляемому участку.
Все действия хирург осуществляет под операционным микроскопом. Глаз пациента фиксируют в широко открытом положении с помощью векорасширителя. Фемтосекундным лазером врач удаляет больной участок роговицы, на место которого накладывается подготовленный донорский трансплантат. Пересаженный биоматериал фиксируемся швами по всему контуру.

На фото хороши видны швы по всему контуру роговичного трансплантата
Швы снимают не раньше 4 месяцев после операции. Полное выздоровление и возобновление зрительных функций может длиться больше года и зависит от глубины операции и ее вида.
На протяжении нескольких дней после кератопластики пациент должен пребывать под врачебным контролем и регулярно посещать осмотры и перевязки. Обязательно назначают прием антибактериальных средств и глюкокортикоидных гормонов, средств для ускоренного заживления послеоперационной раны в виде глазных капель, иногда и внутрь. Все это время прооперированное глазное яблоко находится под стерильной повязкой.
После выписки человек продолжает послеоперационный уход и восстановление самостоятельно, строго следую врачебным рекомендациям.
Памятка пациенту, перенесшему кератопластику
После пересадки роговицы пациент должен помнить, что при любой трансплантации организм может отторгать чужеродную ткань, и кератопластика не является исключением!
Поэтому для подавления такой физиологической реакции на чужеродный биоматериал нужно регулярно использовать назначенные специалистом вам глазные капли, не меняя самостоятельно их дозировки. Как правило, такие медикаменты назначаются сроком не меньше полугода после операции. Применять медикаменты необходимо даже в том случае, если вам кажется. Что глаз здоров и не причиняет никаких неприятных симптомов.
ВАЖНО! Отторжение может произойти в любое время, даже спустя несколько лет после трансплантации. При обнаружении хотя бы одного симптома, который указывает на развитие данного осложнения, необходимо незамедлительно обратиться к офтальмологу, так как при своевременно назначенном лечении зрение удается сохранить в большинстве случаев. Если же терапия отсрочивается, потеря зрительных функций может стать необратимой.
Обязательно нужно воздержаться:
- от физического труда в течение 2 месяцев после операции;
- от тепловых процедур (сауна, баня, парилка) на протяжении 2 месяцев поле трансплантации;
- от возможного травмирования оперированного глаза;
- от сна на стороне прооперированного глазного яблока в течение 2 месяцев.

Если вас стали беспокоить неприятные ощущения в прооперированном глазу, немедля посетите офтальмолога, так как они могут указывать на реакцию отторжения трансплантата
Прочие важные рекомендации:
- нужно защищать лаза от яркого света солнцезащитными очками;
- старайтесь избегать контакта с людьми, страдающими недугами, которые передаются воздушно-капельным путем;
- не совершать сильных механических воздействий на глаз (не давить, не тереть, пр.);
- воздержаться от пребывания в запыленных помещениях;
- не выходить на улицу в ветреную погоду;
- строго соблюдать режим приема и дозу всех назначенных медикаментов.
Сразу после операции у вас, скорее всего, возникнет боязнь света и искажение зрения. Чтобы упростить процесс адаптации, следует носить солнцезащитные очки даже в помещении. В течении 2 месяцев после операции зрение может постоянно меняться, что вызвано процессом заживления. Поэтому не стоит сразу ожидать отличной остроты зрения. Как правило, стабилизация происходит на протяжении 12-14 месяцев.
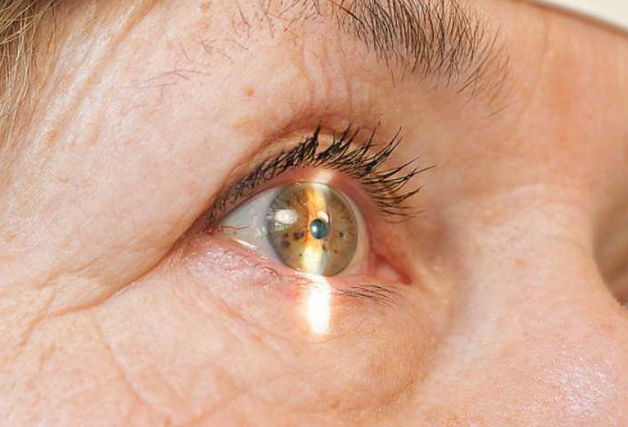
Отторжение роговицы после пересадки и другие осложнения
Обычно пересадка роговицы проходит успешно. Самым опасным и неблагоприятным осложнением кератопластики считается реакция отторжения трансплантата. Донорский биоматериал роговичной оболочки отвергается достаточно редко, что связано с отсутствием кровеносных сосудов в трансплантате, и пришивают его к такой же аваскулярной (без сосудов) поверхности.
Обычно риск отторжения не превышает 5% (при кератоконусе), но может возрастать и до 68% при тяжелом химическом ожоге роговицы. Также риск отторжения растет у пациентов со сквозной кератопластикой, по сравнению с послойной методикой операции.
Симптомы, которые могут указывать на развитие отторжения донорской роговицы:
- снижение остроты зрения,
- светобоязнь,
- боль в глазу,
- покраснение глазного яблока.
Как правило, эпизод отторжения можно остановить, если вовремя назначают соответствующее лечение (глюкокортикостероиды в глазных каплях, в виде парабульбарных инъекций, в тяжелых случаях – системно внутрь в таблетках или внутривенно в растворе для инъекций). После успешной терапии функция трансплантата полностью восстанавливается.

Чтобы предотвратить отторжение донорской роговицы, пациенту назначают инстилляции глюкокортикостероидных гормонов в конъюнктивальный мешок на протяжении длительного времени
В случае когда эпизод был продолжительным и тяжелым, либо пациент пережил уже несколько таких ситуаций, донорская роговица может стать непригодной. Таким людям показана повторная пересадка, но долгосрочный прогноз в данной ситуации хуже, чем при первой трансплантации. Если донорская роговица отторгается у пациента уже не впервые, может быть установлен кератопротез (искусственная роговица).
Среди других возможных осложнений стоит назвать инфицирование, воспаление, кровотечение, увеличение внутриглазного давления. Их риск выше при сквозной кератопластике и задней послойной, нежели при передней послойной, поскольку при последней операция происходит вне полости глазного яблока, а только на его поверхности.
Цена кератопластики
Пересадка донорской роговицы – это дорогостоящая хирургическая процедура, так как требует наличия высококвалифицированного специалиста и дорогого медицинского оборудования. Средняя стоимость оперативного вмешательства на одном глазу составляет 100 000 рублей, цена донорского трансплантата приблизительно такая же.
К счастью, существует специальная программа правительства, которая гарантирует бесплатное проведение операции пациентам с показаниями к ней. Но для того чтобы воспользоваться этим шансом, необходимо пройти специальное медицинское обследование, предоставить все необходимые документы комиссии и стать в очередь в местном департаменте Минздрава.
Отзывы об операции
Алина, 40 лет
Моему сыну 15 лет понадобилась сквозная кератопластика после проникающей травмы правого глаза. Выбрали хорошую клинику по отзывам пациентов в Москве. После офтальмологического осмотра и ряда дополнительный анализов и обследований (ЭКГ, Эхо-КГ) ребенку сразу назначили день операции. Через несколько дней провели трансплантацию под общим наркозом. На следующий день после операции врач разрешил вставать и ходить, на 3 день выписала домой. С момента операции прошло уже пять месяцев. Мы до сих пор каждый день капаем два вида капель в глаза, но ребенок уже полноценно видит мир. Хирург, который оперировал, сказал, что пересадка прошла хорошо, осложнений нет. Наши местные офтальмологи, у которых наблюдаемся каждый месяц, также не видят никаких проблем. Если все будет так хорошо и дальше, швы снимут через 3-4 месяца.
Андрей, 19 лет
У меня врожденный кератоконус на обоих глазах. В детстве проводили кератотомию. К сожалению, на левом глазу операция не помогла и развилась 4 стадия кератоконуса. Долго искал кинику, где смогут сделать пересадку роговицы после кератотомии при кератоконусе 4 стадии. Помогли врачи в Израиле. После 3-дневного обследования провели операцию с помощью фемтосекундного лазера и пересадили роговицу от донора. Несколько дней после процедуры очень болел глаз, ничего нормально не мог видеть, была ужасная светобоязнь. Думал, что ничего хорошего не получилось, хотя врач предупреждал о таком течении послеоперационного периода. Выписали из клиники на следующий день, но на осмотры и перевязки ходил ежедневно на протяжении недели. Сейчас прошло 2 месяца после операции, уже вижу 4 строчки прооперированным глазом. Результатом, условиями в клинике и отношением персонала очень доволен.
Антонина, 37 лет
После химического ожога глаза антиперспирантом с высоким содержанием солей алюминия потребовалась операция по пересадке роговицы, так как развилось очень стойкое помутнение, которое не подавалось никакому лечению. Операцию решила делать в России, так как в разы дешевле. Нашла хорошую клинику и опытного врача. Не стала ждать своей очереди по квоте, так как на это мог уйти не один год, к сожалению. Все прошло очень хорошо и быстро. Трансплантацию делали под общим наркозом, в тот же день отпустили вечером домой. Три дня делали перевязки, и капали капли в глаза, которые я капала еще на протяжении 8 месяцев после операции. Швы сняли на 13 месяц после процедуры. Сейчас прошло уже два года, вижу хорошо, но не идеально, так как после операции у меня диагностировали астигматизм, нужно носить очки, а я к ним привыкнуть не могу. Осложнений не бело, обошлось все примерно 180 тыс. рублей.
Источник


