Что делать для восстановления роговицы
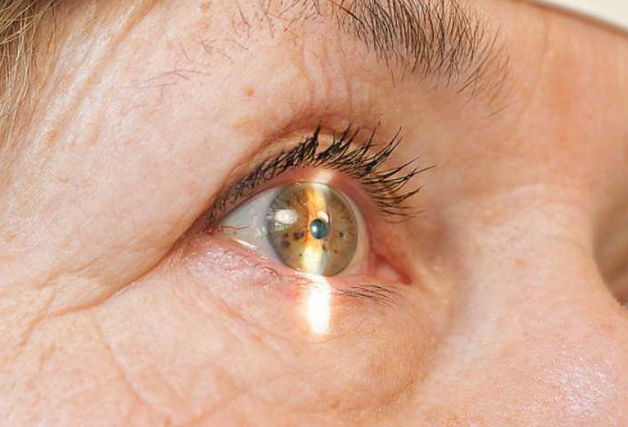
Роговица – это передняя часть глаза, имеющая выпуклую прозрачную структуру, и обеспечивающая правильное преломление световых лучей. Часто офтальмологи диагностируют повреждения роговой оболочки, которые при отсутствии своевременного лечения приводят к значительному ухудшению зрения. Поражения роговицы глаза преимущественно устраняются офтальмологическими каплями и мазями. Для достижения положительного результата необходимо уметь правильно применять медикаментозные средства для заживления глаза.
Виды повреждений роговицы
Человеческий глаз имеет сложную структуру, которая способна подвергаться воздействию негативных факторов и травмироваться. Довольно часто врачи сталкиваются с травмами роговой оболочки. Все повреждения роговицы глаза можно разделить на наружные и проникающие. Первые возникают в результате удара тупым предметом или контузии. Чаще всего такие травмы получают спортсмены. Проникающие ранения роговой оболочки характеризуются поражением наружной оболочки глаза острым предметом. Они могут возникнуть в результате проникновения в глаз инородного тела, огнестрельного ранения.
Слои роговицы.
Проникающие повреждения роговицы глаза могут иметь различную форму и размеры. Чаще всего встречаются линейные и лоскутные раны, с зияющими или смыкающими краями. Во многих случаях такие глазные травмы инфицируются, значительно ухудшая состояние зрительного аппарата. В офтальмологической практике чаще всего встречаются поражения роговой оболочки, вызванные проникновением инородного тела, царапанием ногтем или ожогом химического вещества. Ранения носят преимущественно производственный или бытовой характер. Согласно статистике, с такой проблемой в большинстве случаев сталкиваются представители мужского пола.
Симптомы повреждения роговицы
Роговица глаза имеет большое количество нервных окончаний и больше всего контактирует с внешней средой, из-за чего подвергается воздействию различных факторов, провоцирующих появление микротравм и серьезных проникающих ранений. Повреждения роговой оболочки сопровождаются ярко выраженной клинической картиной, включающей в себя следующие симптомы:
- повышенная чувствительность к свету;
- рези, жжение;
- обильное слезотечение;
- ощущение инородного тела, песка в глазу;
- гиперемия роговицы;
- помутнение оболочки;
- блефароспазм;
- болевые ощущения;
- снижение остроты зрения.
Препараты для заживления
Если в результате проникновения в глаз развивается воспалительный процесс, то дополнительно наблюдаются гнойные выделения, в результате которых происходит слипание глазной щели. При возникновении микротравмы или более серьезного ранения роговой оболочки чаще всего назначаются следующие препараты:
- Дефислез. Глазные капли для восстановления роговицы, способствующие восстановлению слезной пленки при различных повреждениях и дистрофических изменениях роговой оболочки. Препарат смягчает и защищает глаз от сухости и раздражения. Состояние зрительного аппарата значительно улучшается через пару дней, а полное заживление наступает спустя 2-3 недели. Среди побочных эффектов капель для восстановления глазных тканей Дефислез можно выделить аллергические реакции и склеивание век.
- Корнерегель. Основным действующим веществом препарата является декспантенол – аналог пантотеновой кислоты, обладающий регенеративными способностями. Назначается при повреждениях роговой оболочки и конъюнктивы, с целью профилактики поражений глазных тканей во время ношения контактных линз. Гель для глаз может вызвать временное ухудшение зрения, раздражение глаз, аллергическую реакцию.
- Солкосерил. В состав мази для заживления входит депротеинизированный гемодериват из крови телят, способствующий заживлению ран и язвенных поражений. Препарат усиливает регенерацию тканей и стимулирует пролиферацию клеток, обеспечивая быстрое заживление ран. Назначается при незначительных повреждениях и ожогах 1 и 2-й степени.
- Адгелон. Регенерирующие капли для глаз, созданный на основе гликопротеина. Препарат активизирует репаративные процессы роговой оболочки, предупреждая появление воспалительного процесса и рубцевания тканей. Рекомендуется при проникающих повреждениях, ожогах, эрозиях и кератитах.
- Тиотриазолин. Глазные капли обладают противовоспалительным, антиоксидантным и регенерирующим свойством, улучшает микроциркуляцию в глазных структурах. Раствор Тиотриазолин, заживляющий роговицу, применяется при воспалениях и повреждениях глазной оболочки, а также с целью профилактики появления синдрома «сухого глаза» при длительной работе за компьютером.
Подбором глазных капель при повреждении роговицы должен заниматься опытный специалист.
Анальгетики в таком случае не применяются, так как они замедляют процесс регенерации. В большинстве случаев при травме роговицы глаза прогноз благоприятный, даже если ранение глубокое.
В запущенных случаях проводится хирургическое вмешательство, применяется специальный протектор.
Особенности применения глазных капель и мазей
Для того чтобы достичь положительного результата от медикаментозной терапии и быстрой регенерации роговицы глаза, необходимо уметь правильно закапывать офтальмологические капли и закладывать мази:
- Первым делом перед применением офтальмологических препаратов для восстановления роговицы глаза необходимо хорошо вымыть руки с мылом и вытереть их насухо чистым полотенцем.
- Затем следует принять удобное положение. Рекомендуется сесть, оперевшись об спинку стула и откинуть голову назад или лечь. Для большего удобства можно воспользоваться зеркалом или посторонней помощью.
- Раскройте широко глаза и одной рукой оттяните нижнее веко, открывая конъюнктивальный мешок.
- Отведите взгляд вверх и другой рукой выдавите в нижний конъюнктивальный свод 1-2 капли или небольшое количество геля для заживления. Закладывать мазь для глаза нужно по направлению от внутреннего края к внешнему.
- Сомкните веки и слегка помассируйте подушечками пальцев края глаза, равномерно распределяя медикаментозное средство и выдавливая излишки лекарства. Посидите с закрытыми глазами несколько минут.
По окончанию процедуры закройте флакон с каплями (тюбик с мазью) и уберите его в сухое темное место, подальше от детей. Перед применением лекарство не должно быть холодным, его необходимо слегка подогреть. Во время нанесения лекарства необходимо следить за тем, чтобы флакончик не соприкасался с поверхностью глазного яблока, иначе может возникнуть воспалительный процесс.
Дополнительно укрепить роговицу глаза помогут комбинированные и витаминизированные медикаментозные средства.
Автор статьи: Кваша Анастасия Павловна, специалист для сайта glazalik.ru
Делитесь Вашим опытом и мнением в комментариях.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Источник
Нейлон 10/0 (чтобы шить роговицу)
Для операции «последнего шанса» или пересадки роговицы нужны донорские ткани. Конкретно нас интересует ткань толщиной 500–600 микрон для сквозной кератопластики. Дальше с этой плёнкой нужно работать руками, шить тонкой нейлоновой нитью. Потом, когда роговица срастётся, снимать шов. Никаких биоразлагаемых материалов — их продукты распада начнут лизироваться и могут вызывать воспаление, что исключит положительный результат операции. Более того, трансплантат рекомендуется прошить по периметру дважды — это повышает шансы его правильной и равномерной фиксации. Второй слой нейлона чаще всего вообще не снимается, потому что пока он не мешает — не трогаем.
Но давайте начнём с самого начала. Конкретно — с ситуаций, когда человеку может потребоваться эта непростая для России, но совершенно привычная в Германии операция. Она бывает трёх видов:
- Сквозная, то есть удаление всей роговицы пациента, например, диаметром от 7 до 8,5 мм и пришивание новой.
- DALK, то есть пересадка роговичной ткани за исключением десцеметовой мембраны и эндотелия.
- DMEK, то есть «установка» только слоя десцеметовой мембраны и эндотелиальных клеток вместо такого же слоя у пациента.
Кератопластика в Германии — операция очень распространенная. В нашей клинике в Марбурге я и мой заведующий отделением за прошлый год сделали 210 пересадок, за год до этого — 236 пересадок. С марта этого года в московской клинике SMILE EYES мы начали пересаживать роговичную ткань — и послойные, и сквозные пересадки.
Показания
DALK (Deep Anterior Lamellar Keratoplasty) делается в случае, если повреждены верхние слои роговицы — это чаще всего кератоконус и рубцы, язвы, связанные с ДТП и другими травмами, не затронувшие эндотелий. Если роговица лопнула целиком — надо делать сквозную, если же задняя часть (слой эндотелия) сохранилась, его в современной хирургии стараются не трогать. Важно, что при этом у вас остаётся ваш собственный эндотелий, который вам нужен, ибо эндотелиальные клетки не восстанавливаются. Это самая сложная операция технически, и потому довольно трудоёмкая. Ну, и поэтому дорогая.
DMEK (Descemet Membrane Endothelial Keratoplasty) делается при проблемах с эндотелием, но при сохранении переднего слоя.
Сквозная кератопластика может делаться в обоих случаях, но сегодня это просто страховка на тот случай, если во время операции что-то пошло не так или, как свыше сказано, если повреждены все слои роговицы. Чаще всего применяется при язвах с перфорацией.
Основные показания для DMEK в Германии: генетические проблемы с эндотелием (например, дистрофия Фукса), куда реже — последствия сложных операций по катаракте, когда она долго зрела — или после очень травмирующей операции. Потом — послеоперационные травмы, например, после двух-трёх операций (катаракта, глаукома, витреоретинальные вмешательства с использованием силиконового масла и т.п.). В России, наоборот, генетические факторы существенно меньше представлены (возможно, из-за разницы в продолжительности жизни — в Германии пациенты успевают дожить или дообследоваться), зато катаракту доводят до предела, во время удаления хрусталика за счёт избыточного количества передаваемой ультразвуковой энергии могут начать разрушаться клетки эндотелия глаза, и всё. Приехали. Эндотелий роговицы у человека не размножается. У кролика — пожалуйста. А у человека — нет.
Раньше роговицу пересаживали достаточно простым образом: срезали слой у пациента, пришили слой от донора, ждали, пока зарастёт. Проблема в том, что чем больший слой трансплантировался, тем глубже заходили в роговицу. А чем глубже — тем больше объём ткани, и тем выше шансы на отторжение тканей. Сквозная кератопластика сегодня используется только по редким показаниям. В нашей клинике это где-то 15%. Почти по всем остальным показаниям с ней сегодня уверенно конкурируют малоинвазивные (сравнительно) DMEK и DALK — в зависимости от того, какой слой пострадал. Делать в разы сложнее, но зато пациент имеет куда больше положительных шансов.
DMEK-методику разработал голландский врач Геррит Меллес (кстати как и DSAEK, методику, из которой эволюционировал DMEK). В нашем холдинге SMILE EYES ей начали заниматься впервые в 2010 году. Итак, берётся целая роговица, и от неё отделяется нужный слой в 20-30 микрон. При должной осторожности можно заранее (например, за час до операции) отсепарировать так, что получится сразу два трансплантата — для DMEK и для DALK. Либо можно заказать трансплантант, который уже подготовлен, но это существенно дороже и не всегда лучше, и любой хирург чаще всего делает это самостоятельно. Я рекомендую делать самостоятельно до операции, потому что хирург лично контролирует качество и получает свежий материал. Те, кто делает мало операций, иногда пользуется готовыми (потому что сепарация иногда сложнее самой операции), но у кого не обе руки левые — готовят сами.
Самое важное, что придумал Меллес — это не то, что все исторически пытались делать — пришить трансплантат. 150 лет подряд люди шили. Уважаемый профессор Бузин из Италии (один из моих бывших наставников) — он пробовал то же самое на кроликах задолго до Меллеса, но он пришивал. Не получалось. А Меллес сказал — я впрысну воздушный пузырь, и всё само присосётся. Считали, что он чокнутый, а на деле он оказался гением. Это была революция в пересадке роговицы, и произошла она за считанные годы.
Отсепарированная плёнка заботливо устанавливается в глаз и придавливается воздушным пузырём, чтобы не отходила. Вот видео DMEK, примерно даёт представление:
Что важно именно для этой операции: пациенту очень рекомендуется находиться под наркозом (спать и быть обездвиженным), чтобы не дёрнуться. Под местной анестезией без транквилизаторов при напряженности человека в глазу поднимается давление, и это оставляет меньше места в передней камере глаза для бестравматичных манипуляций трансплантата. И вероятность кровоизлияния под местной анестезией выше. Особенно важен хороший наркоз при сквозных пересадках. А то, если пациент кашлянет во время сквозной пересадки, — потеряем глаз.
На видео пациентка не спит, потому что следующий наркоз вполне может оказаться последним в её жизни по медицинским показаниям (не переносит). Я оперирую её под местной анестезией, что несколько увеличивает сложность операции.
Операция DMEK (на видео) выполняется без прямого касания эндотелиальных клеток — слой двигается воздушным пузырём.
Операции по внешним слоям (DALK) делаются тонким ручным инструментом с прямым касанием.
Осложнения
Каждая операция — это лотерея по приживляемости ткани. Частично можно предсказать шансы на успех по качеству донорского продукта. Роговичные банки считают клетки и знают их свежесть, но витальное качество невозможно предсказать. То есть клетки могут быть «включены», но функциональность их почти исчерпана — может, у них ресурс через 2 месяца кончится. В результате у одного пациента трансплантация позволяет хорошо видеть 10 лет, а у другого — всего пару лет.
На втором месте — работа хирурга. Здесь невероятно легко ошибиться, поэтому никто и никогда не обещает «чистый» DALK. Один слой клеток может порваться от чего угодно — от неверного движения хирурга, от дыхания пациента, от того, что что-то изменилось в глазу и так далее. Да, есть методы, которые уменьшают вероятность, но всё равно риск ошибок есть, и по ходу пьесы можно перейти на сквозную кератопластику, если что-то пойдёт не так.
Оборудование начиная с какого-то момента почти не влияет — операция полностью зависит от навыка. Роговица может оперироваться и лазером на первом этапе (снимается им), но фемтосекундный лазер пока не показал существенных результатов в сравнении с традиционными методами. Минимальные отличия есть, но они настолько малы, что не имеет смысла удлинять операцию (лазер увеличивает операцию с 40 минут до 70 минут, если лазер, например, стоит в другой операционной). Доступ делается часто вручную, имея хорошие вакуумные системы трепанирования.
DMEK получается почти всегда у обученного хирурга, у меня и коллег ни разу не было случая перехода на сквозную с DMEK.
На риски сильно влияет состояние организма пациента, в частности, его возраст. И самое неприятное — это васкуляризация роговицы, те самые кровеносные сосуды, которые прорастают в роговицу в результате отсутствия правильного доступа кислорода (чаще всего от ношения контактных линз, а также после ожогов и инфекций). Резко увеличивается вероятность отторжения. Если роговица без сосудов, то иммунная система не имеет прямого доступа к верхнему слою, все иммунные процессы протекают медленно и нежно. Как только появляется кровь (сосуды) — иммунная система начинает очень резко реагировать на трансплантат. Поэтому стараются сначала убрать сосуды при таких случаях, а убираются они лазерными или непосредственными прижиганиями, или специальными инъекциями ингибиторов роста.
Дальше, есть риск инфекции. Он предсказуем, и его можно сильно купировать, особенно, если вести спокойный образ жизни.
Восстановление
Глаз держится под защитной повязкой 1 день.
В случае DMEK в начале сохраняется газовый пузырь в передней камере глаза. Пациент от 5 дней до двух недель не видит прооперированным глазом почти ничего, только изменения уровня освещения. С примерно третей недели картинка становится ясной, а через месяц доступно уже хорошее зрение. Самое долгое, в случае запущенных состояний дистрофии Фукса — можно не видеть и месяц.
По нашим исследованиям в 8% случаев нужно впрыскивать второй пузырь — если пересаженный слой вдруг начинает отходить. Необходимость это делать определяется на осмотрах после операции.
По мере хода заживления DALK и сквозной кератопластики (но не после DMEK) осложнением может стать расхождение послеоперационной раны. К примеру, пациент может с кем-то подраться и получить кулаком в глаз. У пожилых людей хватает совсем небольшой травмы, чтобы соединение лопнуло.
Нейлон или мерсилен (нити 10/0) снимаются так: через полгода первый слой, а второй — бывает до 3–5 лет в зависимости от степени приживления. У пожилых людей второй слой вообще часто не снимается, если не создаёт проблем, пока нить хорошо натянута, она не мешает. Бывает, что вторую нить вытягиваешь — и зрение падает, потому что эта нить была каркасом трансплантата, и это индуцирует астигматизм.
После сквозной операции или DALK часто появляется астигматизм: потому что даже если очень хорошо шьешь, рубцы будут зависеть от заживления. Роговица не приживляется на 360 градусов равномерно. Можно через два года сделать ФРК, LASIK или ReLEx SMILE прямо внутри трансплантата (последнее я сам не делал, но это уже выполняли коллеги из Александрийского университета). Другой элегантный подход к проблеме астигматизма — менять хрусталик на новый, если лечение катаракты ещё не производилось. Если катаракта была прооперирована, то ставится торический рюкзачный хрусталик (Аdd-on) к искусственному хрусталику — линза впереди первичной линзы в капсульном мешке. Если собственный хрусталик ещё прозрачный, пациент молод, и операция по удалению хрусталика не нужна, то можно поставить торическую ICL.
Что ещё надо знать про операции кератопластики в России
Донорский материал в России — это боль. Достаётся в большинстве случаев с трудом, долго и дорого. Тем не менее, варианты есть, просто цена далеко не такая, как в Европе. Большая удача, что появился консервированный материал в глазном банке в России, и у людей появился шанс на выздоровление. Очень мало врачей, умеющих делать послойные пересадки. Сквозную же могут делать десятки хирургов, благо мануальных хирургов с хорошими навыками много, причём как в европейской части страны, так и в восточной. В российской клинике нашего холдинга я делаю сложные операции трансплантации, а между ними мне как раз профессор Шилова ставит лазерную коррекцию ReLEx SMILE в график, — поэтому получается, что где-то раз в три месяца я приезжаю в Россию, например, следующий раз буду уже 28-го июня. Русский язык я знаю с детства, поэтому с пациентами общаться довольно просто. Ещё одна причина приезда — набираются пациенты, которые хотят оперироваться именно у меня, и хоть я и работаю по немецким ценам, но перспектива сделать всё без выезда из страны для многих решающая. В операционной клинике Шиловой лежат привычные для меня инструменты, в частности, скальпели под мою руку. Само оборудование медцентра полностью соответствует аналогичному в Марбурге.
Источник