Черные точки в роговице что это
 Ряд офтальмологических патологий проявляются как черная точка в глазу, которая передвигается вместе с взглядом. И если одни из них относительно безобидны и обуславливаются переутомлением, другие требуют комплексного обследования и даже хирургического лечения.
Ряд офтальмологических патологий проявляются как черная точка в глазу, которая передвигается вместе с взглядом. И если одни из них относительно безобидны и обуславливаются переутомлением, другие требуют комплексного обследования и даже хирургического лечения.
Иногда симптом проходит самостоятельно, но в тяжелых случаях точки могут сливаться воедино, что значительно нарушает зрение.
Оглавление:
1. Слепые пятна в глазу: причины
2. Факторы, способствующие появлению плавающих темных точек
3. Заболевания, при которых появляются черные точки в глазу
— Повреждение глаз
— Отслойка сетчатки
— Диабетическая ретинопатия
— Гипертензивная ретинопатия
— Увеит
— Старение и деградация макулы
4. Что делать при появлении черных пятен в глазу
5. Лечение при появлении черной точки в глазу
— Травма глаза
— Отслойка сетчатки
— Диабетическая ретинопатия
— Возрастная макулодистрофия
— Гипертензивная ретинопатия
— Воспалительные заболевания
Слепые пятна в глазу: причины
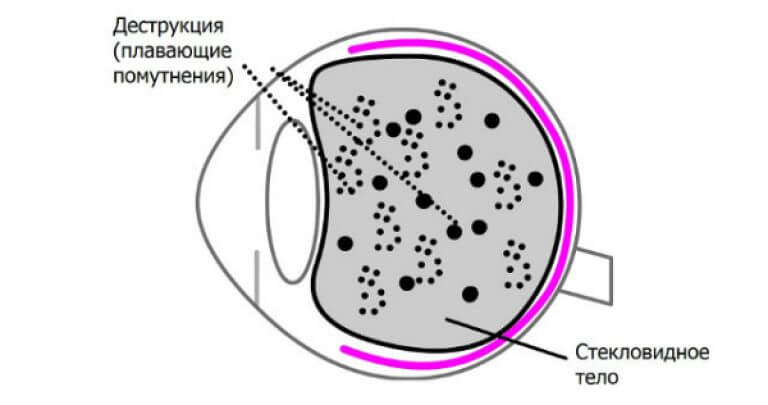
Стекловидное тело – жидкостная среда между хрусталиком и сетчаткой. При негативном воздействии отмершие клетки скапливаются именно в нем. Крупные образования отбрасывают тень на сетчатку, что проявляется выпадением полей зрения.
Черные точки, перемещающиеся со взглядом, также известны как плавающие или слепые пятна. Особенно четко патология проявляется, когда вы смотрите на однотонную поверхность, такую как белая бумага или чистое небо.
При резких движениях головы или наклонах зрительный дефект исчезает, но затем появляется снова.
Длительное напряжение зрительного анализатора, например, при чтении книги или вождении автомобиля, также делают более заметным этот симптом.
Факторы, способствующие появлению плавающих темных точек
Предрасполагающие факторы вариативны, к ним относят:
- возраст старше 55 лет;
- перенесенные офтальмологические операции, отягощенный анамнез;
- сахарный диабет;
- курение, алкоголизм и прочие интоксикации;
- заболевания щитовидной железы;
- атеросклероз;
- гипертоническая болезнь;
- гипотония;
- бактериальные и вирусные инфекции;
- перенапряжение органов зрения;
- авитаминоз;
- длительная гипоксия (кислородное голодание);
- травма головы;
- генетическая предрасположенность;
- остеохондроз шейного отдела позвоночника, провоцирующий недостаточное кровоснабжение головы.
Заболевания, при которых появляются черные точки в глазу
Черные точки или линии в поле зрения могут возникать из-за различных факторов, что определяет их размер, форму и распределение. Ниже мы перечислим некоторые из возможных причин.
Повреждение глаз
Травматизация может привести к нарушению целостности сетчатки, стекловидного тела или более глубоких структур, вследствие чего появляются плавающие черные точки. Типичные ситуации:
-
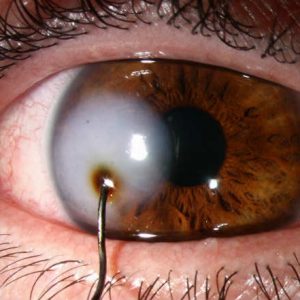 Удар кулаком в глаз (контузия), что вызывает внутреннее кровотечение в стекловидном теле, отбрасывающее тень на сетчатку.
Удар кулаком в глаз (контузия), что вызывает внутреннее кровотечение в стекловидном теле, отбрасывающее тень на сетчатку. - Царапина в результате взаимодействия с острым предметом.
- Инородные тела глаза: зерна, щепки, металлические и стеклянные частицы, которые могут повредить роговицу глаза.
- Глубокое проникновениеострого предмета: палочки, иглы, осколки стекла и пр.
- Ожог: контакт с химическим реагентом или воздействие высокой температуры на глазное яблоко.
- Вредное излучение: ультрафиолетовые лучи от солнца или искусственных ламп могут привести к сильному повреждению сетчатки глаза.
Отслойка сетчатки
В норме сетчатая оболочка спаяна с сосудистой. Под воздействием провоцирующих факторов происходят разрывы, через которые жидкость из стекловидного тела попадает под сетчатку и отслаивает ее от сосудистой оболочки (первичная отслойка). Нарушается питание фоторецепторов (палочек и колбочек), утрачивается их функция и происходит отмирание.
Симптомы:
- появление множественных точек на фоне кровоизлияний в стекловидном теле;
- пелена в одном из полей зрения;
- вспышки;
- ухудшение зрения;
- искривление форм предметов;
- уменьшение симптоматики после сна.
Патология на начальных стадиях может никак не проявляться, а симптомы присутствуют только при вовлечении макулярной части.
Диабетическая ретинопатия
Состояние развивается на фоне изменения сосудов при длительно существующем сахарном диабете любого типа, особенно в стадии декомпенсации.
Диабетическая ретинопатия проявляется снижением остроты зрения или его полной потерей, ночной слепотой, утратой способности различать цвета. Изначально пациент может предъявлять жалобы на плавающие или темные пятна, передвигающиеся вместе со взглядом.
Обратите внимание
Чем дольше существует сахарный диабет, тем выше вероятность ретинопатии. Так, у пациентов, страдающих СД в течение 20-30 лет, повреждение ретинальных сосудов регистрируется в 90-100% случаев.
Повышенная проницаемость, окклюзия, неоангиогенез и рубцовые изменения – основные механизмы для развития патологии.
Если у пациента есть сопутствующая миопия высокой степени, хроническая почечная недостаточность, артериальная гипертензия, ожирение и атеросклероз – ретинопатия прогрессирует быстрее.
Гипертензивная ретинопатия
При нарушении работы сердечно-сосудистой системы повышается артериальное давление. Гипертензивная ретинопатия характеризуется внутренним кровотечением из-за разрыва кровеносных сосудов. Скопление сгустков приводит к появлению слепого пятна или черных точек в глазах.
Увеит
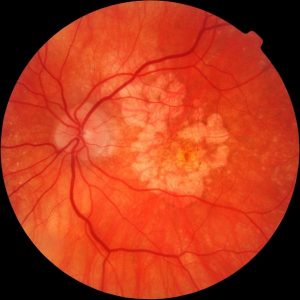 На фоне воспалительного процесса в среднем слое глаза, питающего сетчатку, происходит повреждение сосудов. Сгустки крови блокируют прохождение света, что приводит к видению черных точек.
На фоне воспалительного процесса в среднем слое глаза, питающего сетчатку, происходит повреждение сосудов. Сгустки крови блокируют прохождение света, что приводит к видению черных точек.
Старение и деградация макулы (возрастная макулярная дегенерация, ВМД, макулодистрофия)
Ведущий механизм – дистрофические процессы в сетчатке глаза, приводящие к уменьшению диаметра питающих сосудов.
Для патогенеза значимы следующие аспекты:
- первичное старение ретинального пигментного эпителия и мембраны;
- патологическое воздействие продуктами перекисного окисления липидов;
- гемодинамические нарушения на фоне атеросклеротического отложения бляшек на стенках сосудов;
- генетическая предрасположенность.
Важно
Макула имеет еще одно название: желтое пятно. Ее функция – обеспечение центрального зрения и цветоощущения.
В 85% регистрируют сухую (атрофическую) форму макулодистрфии. Атрофия проявляется желтоватыми пятнами – друзами. Они могут быть твердыми и мягкими, единичными и множественными. Утрата остроты зрения происходит постепенно.
Влажная (неоваскулярная) форма встречается в 10-15% случаев. Чаще – это прогрессирование атрофической ВМД. Избыточный неоангиогенез носит компенсаторный характер и направлен на усиление трофики и подачи кислорода в сетчатку глаза.
По мере прогрессирования патологии через сосуды выпотевают клетки крови и жидкость, что приводит к отеку и микрокровоизлияниям, а клетки сетчатки погибают. Одно из проявлений этого процесса – присутствие слепых пятен в центральном зрении.
Если сосуды прорастают пигментный слой, возможна отслойка сетчатки с формированием рубца. Потеря зрения в этом случае необратима.
Мелькание пятен перед глазами – здесь только один из симптомов (больше характерен для сухой ВМД). Кроме этого может быть следующее:
- постепенная/быстрая утрата остроты зрения;
- изменение контрастности (неяркие цвета);
- туман перед глазами;
- быстрая утомляемость;
- искажение контуров;
- выпадение полей зрения;
- головная боль.
У многих пациентов на начальной стадии болезнь протекает бессимптомно. При рубцовой форме утрачивается не только центральное, но и периферическое зрение.
Что делать при появлении черных пятен в глазу
Важно
При любых симптомах неблагополучия необходимо обратиться на очный прием к окулисту.Пациенту проводят профильное комплексное обследование и по показаниям направляют на консультации специалистов: эндокринолога, терапевта и пр.
Обязательны лабораторные тесты:
- общий анализ крови;
- сахар;
- липидный профиль;
- гормоны щитовидной железы.
Если предстоит оперативное вмешательство, исследуют кровь на ВИЧ, гепатиты В и С, сифилис.
Инструментальная диагностика включает:
-
 периметрию (определение полей зрения);
периметрию (определение полей зрения); - тонометрию (измерение внутриглазного давления);
- визиометрию (оценка остроты зрения);
- осмотр при помощи щелевой лампы;
- офтальмоскопию (осмотр сетчатки, диска зрительного нерва, оценка сосудистой сети);
- флюоресцентную ангиографию;
- УЗИ глазных яблок;
- электрофизиологические методы;
- МРТ орбит, головного мозга (чаще при подозрении на опухоль).
Обратите внимание
Алгоритм обследования в каждом случае индивидуален.
Лечение при появлении черной точки в глазу
Терапевтические мероприятия зависят от первопричины.
Травма глаза
Первичная обработка, инстилляции антибактериальных, обезболивающих и кровеостанавливающих и рассасывающих препаратов.
Под контролем внутриглазного давления закапывают атропин или пилокарпин.
При проникающем ранении выполняют экстренное хирургическое вмешательство, в дальнейшем возможно проведение реконструктивных офтальмологических операций.
В период реабилитации назначают витаминные комплексы, рассасывающие средства, физиотерапию.
Отслойка сетчатки
Преимущественно лечение хирургическое, включает криопексию (заморозку) в местах повреждения, лазерную фотокоагуляцию, удаление стекловидного тела (витрэктомию), склерозирование и пневматическую ретинопексию в сочетании с криопексией, фотокоагуляцией или лазерным воздействием.
Дополнительно назначают препараты:
- Эмоксипин;
- Таурин;
- Тауфон;
- Офтальм-Катахром;
- Квинакс;
- Эмокси-Оптик;
- Папаверин;
- Витамины группы В;
- Ацетилсаллициловую кислоту;
- Пентоксифиллин и пр.
Диабетическая ретинопатия
Основа терапии – нормализация уровня глюкозы в крови и коррекция образа жизни.
Важно
При нормальном уровне глюкозы в крови прогрессирование диабетической ретинопатии значительно уменьшается.
Препараты при диабетической ретинопатии:
- ангиопротекторы;
- витамины;
- кортикостероиды;
- биологические пептиды.
Интравитреальные инъекции (Бевацизумаб, Ранибизумаб) уменьшают диабетический макулярный отек и неоваскуляризацию диска или сетчатки.
Кортикостероиды при диабетической ретинопатии замедляют процессы, связанные с воспалением:
- отек;
- отложение фибрина;
- осаждение коллагена;
- расширение капилляров;
- миграцию лейкоцитов и фибробластов.
Представитель – Триамцинолон (синтетический глюкокортикостероид). В сочетании с лазеротерапией эффект от лечения выше.
Оперативные вмешательства:
- Фотокагуляция;
- Витрэктомия;
- Криотерапия.
Правильное питание и физическая нагрузка помогают в поддержании оптимального веса, что дополнительно позволяет контролировать сахарный диабет и его осложнения.
Возрастная макулодистрофия
На начальной стадии специфической терапии не требуется, но важно устранить/минимизировать факторы риска, способствующие прогрессированию патологии.
Консервативное лечение:
-
 витаминно-минеральные комплексы;
витаминно-минеральные комплексы; - антиоксиданты;
- дезагреганты;
- пептидные биорегуляторы;
- кортикостероиды;
- сосудорасширяющие средства;
- препараты, способствующие улучшению микроциркуляции;
- полиненасыщенные жирные кислоты.
Некоторые специалисты считают обоснованным применение физиотерапии: УЗ, фоно- и электрофорез, гипербарическая оксигенация.
Медикаментозное лечение в качестве единственной меры при влажной форме ВМД неэффективно.
Вместе с медикаментозной терапией выполняют лазерную коагуляцию сетчатки, что является стандартом при лечении возрастной макулодистрофии.
Обратите внимание
Научно доказано: введение ингибиторов неоангиогенеза интравитреально (Луцентис и Авастин) помогает стабилизировать состояние, но длительное их использование приводит к атрофии хориоретинального слоя.
Гипертензивная ретинопатия
Устранение основного провоцирующего фактора – повышенного артериального давления.
Коррекция поведения: правильное питание, физическая активность, прием гипотензивных препаратов.
Лекарства:
- сосудорасширяющие средства;
- антикоагулянты;
- ангиопротекторы;
- ингибиторы неоангиогенеза;
- противосклеротические препараты;
- поливитамины и пр.
В продвинутой стадии, когда гипоксия нарушает зрение, выполняют лазерную коагуляцию.
Воспалительные заболевания
В зависимости от провоцирующего агента (вирус, бактерия, грибы) выбирают соответствующие препараты: противовирусные, антибиотики с широким спектром действия или антимикотики. Препараты могут использоваться как в качестве местной, так и системной терапии.
Дополнительно назначают поливитамины, иммуномодуляторы и пр.
Мишина Виктория, врач, медицинский обозреватель
12,265 просмотров всего, 12 просмотров сегодня
Загрузка…
Источник
Воспалительные заболевания роговицы могут иметь отдаленные последствия, влияющие на зрительную функцию. Пятно на роговице глаза у человека нередко встречается в офтальмологической практике – эта патология относится к возможным осложнениям заболеваний роговицы.
Особенности заболевания
 Пятно на роговице глаза называют помутнением
Пятно на роговице глаза называют помутнением
Пятно на роговице глаза у человека также называют помутнением роговицы, обусловленным образованием рубцов или изменением структуры оболочки. Это заболевание значительно ухудшает остроту зрения у пациента.
Роговица является прозрачной куполообразной оболочкой, покрывающей переднюю часть глаза. Свет, проходящий через роговицу, достигает рецепторной зоны задней части глаза для обеспечения зрительных функций.
Для полного прохождения света роговица должна оставаться прозрачной. К сожалению, внешняя оболочка глаза сильно уязвима для воспалительных и инфекционных процессов. Нередко на фоне воспаления роговица становится менее прозрачной.
Помутнение роговицы является четвертой ведущей причиной потери зрения (после глаукомы, катаракты и возрастной макулярной дегенерации).
Причины возникновения
Помутнение роговицы обычно является следствием травматического или воспалительного повреждения структуры, но иногда состояние также возникает из-за генетических нарушений. К основным причинам и факторам риска относят:
- Травма роговицы. Внешнюю оболочку глаза очень легко повредить – это может быть воздействие постороннего предметам, попавшего в глаз, а также химический или термический ожог. Практика показывает, что даже небольшая царапина может стать причиной образования рубца. Кроме того, врачи отмечают, что в последние годы травмы глаза все чаще возникают из-за неправильного ношения контактных линз.
- Инфекция бактериальной или вирусной природы. Заболевание называют кератитом.
- Дефицит витамина A.
- Дистрофия роговицы. Это редкое наследственное состояние.
- Кератоконус – острое воспалительное заболевание, при котором изменяется структура роговицы. Для болезни характерно помутнение и истончение внешней оболочки глаза.
- Редкие генетические заболевания.
Существует большое количество инфекционных заболеваний, способных вызвать помутнение роговицы. Выделяют следующие основные инфекции:
- Конъюнктивит – поражение самой наружной оболочки глаза, возникающее из-за инвазии инфекционных агентов (бактерий или вирусов) или аллергической реакции.
- Инфекция, связанная с неправильным ношением линз. Такое заболеванием является следствием недостаточной очистки линз или несоблюдения правил гигиены глаза.
- Опоясывающий герпес – вирусная инфекция, поражающая различные структуры глаза, а также вызывающая появление сыпи на лице, голове и шее. Заболевание также влияет на состояние роговицы.
- Окулярный герпес – инфекция, вызванная инвазией вируса простого герпеса (он же оральный или генитальный герпес).
- Осложнения этого заболевания нередко вызывают слепоту.
- Неонатальный инфекционный кератит – редкая инфекция, передающаяся ребенку от матери. Возбудителем может являться вирус простого герпеса или нейссерия.
Таким образом, помутнение роговицы может быть связано с большим количеством патологий, имеющих разную этиологию.
Виды пятен
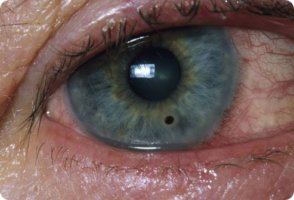 Пятно на роговице глаза
Пятно на роговице глаза
Классификация помутнения роговицы опирается на источник происхождения и особенности проявления. Виды помутнения по происхождению:
- Инфекционное или воспалительное.
- Наследственное.
- Травматическое.
Виды помутнения по особенностям проявления болезни:
- Пятно – ограниченная область определенного цвета.
- Бельмо – область с нечеткими границами. Обычно имеет рубцовое происхождение.
Помутнение роговицы также можно условно разделить на наследственное и приобретенное. Наследственное помутнение обычно связано с генетическими нарушениями, в то время как приобретенное – с травмами и инфекциями.
Симптомы заболевания
Симптоматическая картина помутнения роговицы зависит от локализации, степени тяжести и других особенностей. Помутнение периферического участка обычно менее заметно для пациента.
Основные признаки:
- Покраснение и отек тканей глаза.
- Нарушение остроты зрения.
- Появление пятен (пятна) в поле зрения.
- Нарушение контрастности и восприятия цветов.
- Раздражение роговицы.
- Повышенная чувствительность к свету.
- Ощущение постороннего предмета в глазу.
- Полная потеря зрения.
При появлении подобных симптомов рекомендуется как можно скорее обратиться к врачу. Только специалист сможет установить точную форму помутнения и определить степень тяжести состояния.
Диагностика
 Помутнение роговицы глаза
Помутнение роговицы глаза
Для диагностики помутнения роговицы необходимо записаться на прием к офтальмологу. Как правило, патология имеет явные внешние проявления, позволяющие поставить диагноз еще на стадии осмотра.
Тем не менее, для установления причины и формы патологии могут потребоваться дополнительные методы исследования, включающие:
- Осмотр роговицы с помощью щелевой лампы. Метод позволяет подробно оценить состояние внешней оболочки глаза.
- Оценка остроты зрения с помощью таблиц и рефрактометрии. Эти тесты дают возможность оценить степень нарушения зрительных функций.
- Кератометрия – инструментальный метод, позволяющий оценить форму и кривизну роговицы.
- Соскоб роговицы с последующей отправкой материала в лабораторию. Позволяет определить форму инфекции и гистологические особенности повреждения роговицы.
- Генетическое исследование для выявления редких наследственных состояний.
Точное выявление причины помутнения роговицы дает возможность выбрать наиболее эффективный метод лечения.
Лечение
Терапия помутнения зрения зависит от выявленной причины заболевания. Также на тактику лечения влияет степень нарушения остроты зрения, поэтому перед назначением тех или иных методов коррекции проводится подробная диагностика.
Помутнение роговицы часто вызывает полную потерю зрения в раннем возрасте. При тяжелых поражениях может потребоваться хирургическая кератопластика или трансплантация роговицы.
Если заболевание вызвано инфекцией, то врачи назначают антибиотики, противовирусные и противомикозные препараты. Для лечения воспаления также используются кортикостероидные средства.
Другие методы лечения:
- Хирургическая кератотомия – удаление пораженного участка роговицы.
- Установка имплантата.
Незначительные ошибки рефракции можно корректировать ношением очков или контактных линз.
Последствия
Самым опасным осложнением помутнения роговицы является полная потеря зрения. В случае неполной потери зрения степень нарушения будет зависеть от места возникновения пятна.
Многие осложнения связаны с побочными эффектами терапии заболевания. К таким относят:
- Тяжелая инфекция.
- Отторжение имплантата.
- Повреждение роговицы.
- Современные методы лечения помогают избежать серьезных осложнений.
Помутнение роговицы глаза у детей
Заболевание роговицы в детском возрасте чаще всего связано с наследственными патологиями и метаболическими нарушениями. Это также может быть нарушение внутриутробного развития глазного яблока.
Некоторые формы инфекционных заболеваний передаются ребенку от матери и влияют на состояние роговицы. Врожденное помутнение роговицы нередко лишает ребенка зрения уже в первые дни жизни.
Такое тяжелое состояние может быть связано с врожденной глаукомой, травмой, мальформацией и другими патологиями.
Методы профилактики
 Глаза должны «отдыхать»!
Глаза должны «отдыхать»!
Профилактические мероприятия должны быть направлены на сохранение здоровья глаз и предотвращение развития заболеваний, способных повлиять на структуру роговицы. Важно соблюдать следующие меры:
- Гигиена глаз. Нельзя касаться роговицы грязными руками и посторонними предметами. Это особенно важно в случае ношения контактных линз. Линзы необходимо регулярно обрабатывать специальными растворами.
- Лечение инфекционных и воспалительных заболеваний глаза. Быстрое и эффективное лечение инфекций уменьшит риск возникновения помутнения роговицы.
- Регулярное посещение офтальмолога для диагностики бессимптомных заболеваний.
- Тщательный неонатальный скрининг на предмет врожденных пороков развития и генетических нарушений.
- Ношение защитных очков на опасных производствах и при работе с химическими реагентами.
- Использование глазных капель при хронических инфекционных и воспалительных заболеваниях роговицы.
- Надлежащий уход за органом зрения позволяет избежать большинства острых заболеваний.
Таким образом, пятно на роговице глаза у человека является распространенной причиной потери зрения у пациентов разных возрастных категорий. Для назначения эффективного метода коррекции зрения необходима тщательная диагностика на предмет источника и формы заболевания.
Как лечить бельмо на глазу, подскажет видеоматериал:
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
Источник