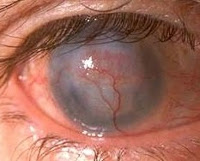
Чем рассасывания инфильтрата роговицы
Инфильтрат роговицы – один из отличительных признаков кератита (воспаления роговицы), для которого характерны также помутнения роговой оболочки, снижение остроты зрения.

Инфильтраты могут иметь различные формы и размеры, а также располагаются на различной глубине.
Разновидности патологии
В зависимости от глубины захвата воспалительных явлений кератиты делятся на поверхностные, которые охватывают около 1/3 толщи роговой оболочки, и глубокие – воспаление достигает стромы (основа роговицы).
В зависимости от локализации инфильтрата кератиты бывают:
- центральные – инфильтрированная ткань размещена в области зрачка;
- парацентральные – инфильтрат находится в зоне пояса радужной оболочки;
- периферические – воспаление локализуется в области лимба (край роговицы).
Классификация кератитов в зависимости от причины возникновения:
- Внутренний кератит провоцируют болезнетворные микроорганизмы, аллергическая реакция, аутоиммунные процессы, авитаминоз. К этой группе можно отнести кератиты, происхождение которых неизвестно (нитчатый кератит или розацеа).
- Внешний кератит провоцируют травмы, вирусы, кератомикоз, аномалии, которые появились из-за размножения бактерий вследствие конъюнктивита или мейбомита.
Клиническая картина
Независимо от формы заболевания проявляется роговичный синдром, который проявляется следующими симптомами:
- фотофобия;
- боль в глазном яблоке;
- избыточное выделение слезной жидкости;
- непроизвольное сокращение круговых мышц;
- снижение резкости изображения;
- ощущение инородного тела в глазу.
Воспалительный инфильтрат роговицы раздражает нервные корешки и провоцирует роговичный синдром. При отсутствии лечения роговица мутнеет, её чувствительность снижается.
Инфильтрат приобретает серый цвет, если в его составе преобладают клетки лимфы. Большое количество лейкоцитов (белые кровяные клетки) делает образование жёлтым.
Поверхностные кератиты иногда проходят самостоятельно и наступает полное выздоровление. При глубокой форме патологии роговая оболочка часто мутнеет, снижается острота зрения. В наиболее запущенных случаях возможно изъязвление роговицы.
После стихания воспалительного процесса язва заживает, а строма рубцуется. Как следствие, на роговой оболочке возникает бельмо (помутнение). При отсутствии лечения глубоких язв формируется грыжа десцеметовой мембраны.
Всевозможные осложнения: перфорация язвы, катаракта, глаукома, воспаление нервов и т. д. Если воспаление захватывает несколько отделов, это может привести к потере глаза.
Лечение
Чтобы уменьшить воспаление, купировать боль, предотвратить сращение зрачка используют мидриатики. Чаще всего врачи назначают Атропин в форме капель и мази, раствор Скопаламина и Адреналина. Также применяется электрофорез, при котором используют раствор Атропина.

Кератит бактериального происхождения и язвы на роговице лечат с помощью сульфаниламидов и антибактериальных препаратов в форме раствора или мази. Если на роговой оболочке присутствуют глубокие язвы, то антибактериальные препараты вводят в конъюнктивальный мешок, также назначают препараты системного действия.
После уменьшения воспалительных явлений назначается осмотерапия и рассасывающее лечение. В отдельных случаях проводят операцию.
Чтобы предотвратить появление инфильтратов роговицы, необходимо своевременно лечить блефарит, конъюнктивит и другие воспалительные болезни глаз, а также избегать травм.
Воспользуйтесь удобным поиском по сайту ,чтобы найти больше информации о болезнях и их лечении, терминах, встречающихся в статьях.
Чтобы узнать больше о воспалительных процессах в оболочках глаза и не ошибиться с диагнозом – читайте публикацию о хориоидите – воспалении сосудистой оболочки глаза.
Источник
Болезни глаз › Стерильные инфильтраты рогововой оболочки
Приблизительно у каждого десятого пациента, который носит контактные линзы, выявляют стерильные инфильтраты роговицы.
Клиническая картина
В перифирической области роговицы временно образуются серые инфильтраты. Сопутствующие факторы: воспаление роговицы из-за отложений на контактных линзах, токсических микробов, аллегрической реакции на растворы для линз. Также стерильный инфильтрат может развиваться из-за гипоксии роговицы, приводящей к дилатации лимбальных сосудов и циркуляции зараженных клеток. Основа инфильтрата — белки из лимбальных сосудов, микробные эндотоксины, серозный экссудат и воспалительые клетки.
Инфекционные кератиты
Появляются при использовании днем мягких гидрогелевых линз в 0,04% случаев. При круглосуточном ношении риски инфекционных кератитов увеличиваются в несколько раз.
Сопутствующие факторы — действие растворов, занесение инфекции, нарушение правил ухода за оптикой, ослабление защитных механизмов глаза (гипоксия, микротравмы и пр).
Этиология
Агентами-возбудителями при осложнениях контактной коррекции зрения могут быть вирусы, грибы, бактерии и простейшие. Обычно бактериальные кератоконъюнктивиты вызываются синегнойной палочкой и стафилококками. Все типы инфекционных кератитов развиваются с острым началом, отеком конъюктивы и гиперемией. Появляется гнойное отделяемое. Возможно развитие язвы роговицы из инфильтрата.
Симптоматика
Характерные признаки стерильных инфильтратов — быстрая динамика с рассасыванием инфильтрата, незначительная инъекция конъюнктивы, интактный эпителий, слабо выраженые процессы.
Для всех инфекционных кератитов характерны острое начало, гиперемия и отечность конъюнктивы, очаговая инфильтрация роговицы и слизисто-гнойное отделяемое. Инфильтрат может изъязвляться и превращаться в язву роговицы. Поражение роговицы вызывает боль, светобоязнь, слезотечение, блефароспазм, снижение зрения.
Диагностика
Диагноз ставится на основании результатов лабораторного исследования материала с роговицы и конъюнктивы.
Клинические рекомендации
- устранение инфекционных осложнений;
- консервативная терапия, назначение противопаразитарных, противовирусных, противогрибковых и антибактериальных средств;
- патогенетическая фармакотерапия.
Как предотвратить инфекционные осложнения?
- подбирать контактные линзы вместе с врачом в офтальмологической клинике;
- лечить хронические заболевания органов зрения;
- по назначению врача сменять контактные линзы;
- пройти обучение по уходу за контактными линзами;
- использовать линзы с повышенной газопроницаемостью.
Что делать при подобных осложнениях контактной коррекции зрения?
Рекомендуется приостановить использование контактных линз. В профилактически целях назначаются антибактериальные глазные мази, антисептики и антибиотики ( ципромед, витабакт, окацин, левомицетин, тобрекс). После рассасывания и устранения инфильтрата режим использования контактных линз изменяется. Может быть изменен тип линз. Лечатся заболевания, способные вызвать инфицирование контактных линз.
Вверх
Источник
Это воспаление роговицы глаза.
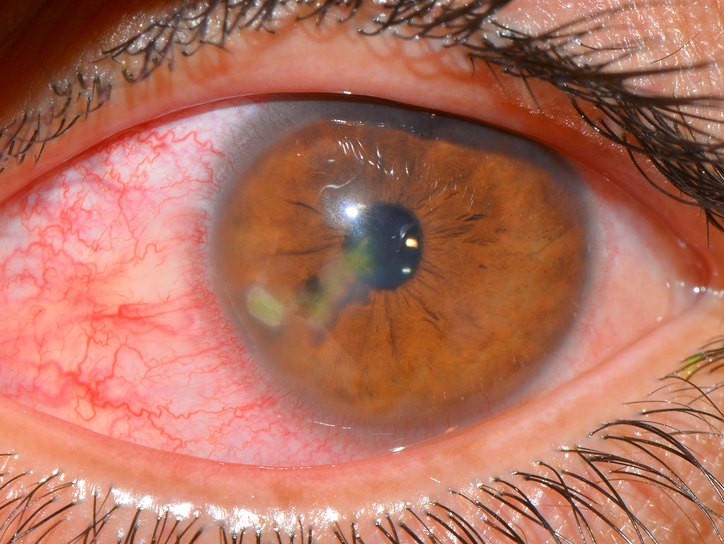
Чем опасен кератит?
Кератит — воспаление роговицы глаза.
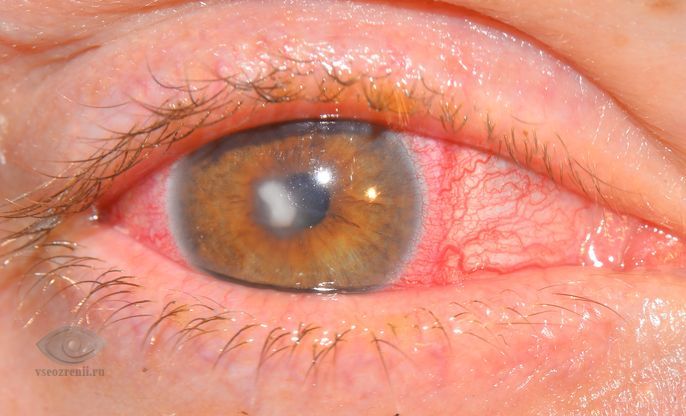
Роговица — это передняя часть наружной оболочки глаза. Роговица – важнейшая часть оптической системы глаза, и наше зрение во многом зависит от ее свойств: кривизны поверхности, прозрачности, сферичности, структурной и оптической однородности. Вследствие воспалительного процесса (кератита) могут происходить необратимые изменения роговицы, что приводит к снижению зрительных функций вплоть до слепоты.
Причины и факторы риска воспаления роговицы
Кератит может возникнуть по разным причинам.
Снижение иммунитета, ношение контактных линз, синдром сухого глаза увеличивают риск возникновения кератита.
Наиболее часто встречаются инфекционные кератиты: вирусные, бактериальные, грибковые, хламидийные, паразитарные. Выделяют травматические кератиты, развивающиеся вследствие воздействия на роговицу повреждающих факторов: механических, термических, химических, лучевых. Бывают также кератиты аллергической природы: при весеннем катаре, поллинозах, медикаментозный гигантский сосочковый кератоконъюнктивит.
Воспаление роговицы может быть обусловлено недостатком витаминов, нарушением обмена веществ, различными системными заболеваниями (сахарный диабет, подагра, ревматоидный артрит и др.) Снижение общего и местного иммунитета, ношение контактных линз, синдром сухого глаза увеличивают риск возникновения заболевания.
Клинические проявления кератитов
При воспалении роговицы происходит ее помутнение, которое объясняется скоплением в ткани роговицы различных клеточных элементов (лейкоцитов, лимфоцитов и т.д.). Такое скопление клеток называется инфильтратом. Инфильтраты могут быть единичные или множественные, разной формы, размера и цвета. В зависимости от глубины расположения инфильтрата кератиты подразделяются на поверхностные и глубокие (стромальные).
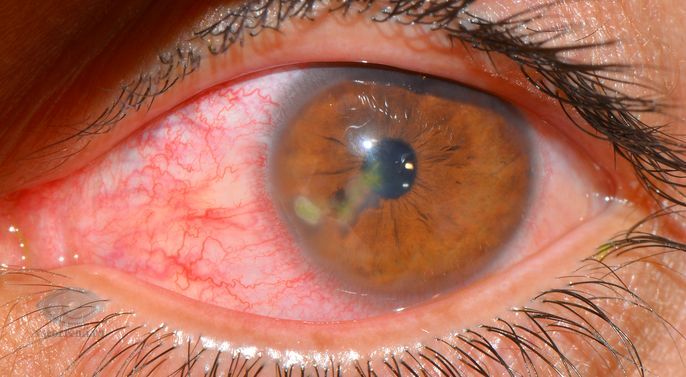
Поверхностные инфильтраты могут бесследно рассосаться или оставить легкое помутнение на роговице. При более глубоком поражении после стихания воспалительных явлений на роговице остаются разной степени выраженности рубцовые изменения, которые и объясняют низкие зрительные функции.
Свежие инфильтраты имеют нечеткие расплывчатые границы, а инфильтраты в стадии рассасывания — более четкие.
Также при кератитах происходит васкуляризация роговицы — врастание в нее сосудов. Появление сосудов в роговице положительно сказывается на рассасывании инфильтрата, является компенсаторным, защитным явлением, но с другой стороны это обусловливает снижение прозрачности роговицы, так как в норме роговица сосудов не имеет, что и является одним из объяснений ее прозрачности.
Клиническая картина кератита характеризуется так называемым роговичным синдромом — слезотечение, светобоязнь, блефароспазм (глазная щель резко сужена, пациент практически не может открыть глаз). Беспокоит сильная боль, ощущение инородного тела в глазу, покраснение глазного яблока.
Возможно распространение воспалительного процесса на радужку, ресничное тело и склеру. Воспалительный очаг на роговице может изъязвляться, при неблагоприятном течении может произойти перфорация роговицы, проникновение инфекции внутрь глаза с развитием эндофтальмита.
Клиническая картина отдельных форм кератитов имеет свои особенности, а также может изменяться в зависимости от возраста, общего состояния организма, свойств возбудителя и т.п.
Герпетический кератит вызывается вирусом простого герпеса. Он может быть как поверхностным, так и глубоким. Ранний признак поверхностного герпетического кератита — появление в поверхностных слоях роговицы мелких пузырьков, которые самопроизвольно вскрываются и оставляют после себя эрозированную поверхность в виде характерных фигур, чаще в форме ветвей дерева. При глубоких герпетических кератитах инфильтраты также часто имеют древовидную форму, могут отмечаться изъязвления.
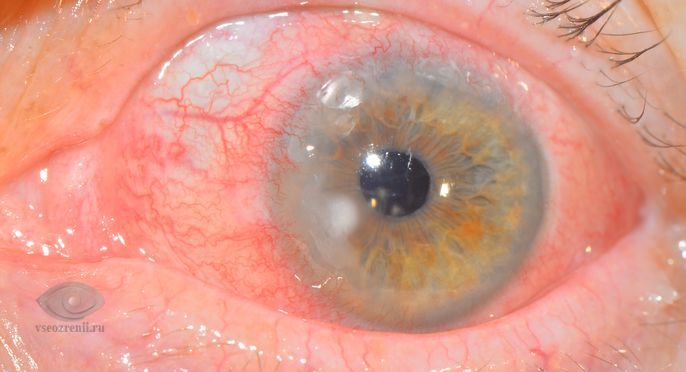
Характерное течение имеет гнойная, или ползучая, язва роговицы, возбудителями которой чаще являются кокки (пневмококк, стрептококк, стафилококк). Развитию заболевания часто предшествуют микротравма роговицы или хронический блефароконъюнктивит.
Вначале в центре или в парацентральной зоне роговицы образуется серый очаг, на его месте быстро образуется язва. Один край язвы обычно приподнят, и здесь начинается гнойное расплавление тканей. Процесс быстро прогрессирует и в течение 3—5 дней может охватить всю роговицу. В центре роговица полностью расплавляется. На дне передней камеры глаза скапливается гной (гипопион). После самопроизвольной перфорации роговицы может произойти самоизлечение с образованием грубого рубца роговицы — бельма, или гнойный процесс распространяется на глубжележащие отделы глаза с развитием эндофтальмита.
Нейрогенные кератиты возникают в результате поражения трофических волокон тройничного нерва. В поверхностных слоях центральной части роговицы образуется плоская язва. Процесс вялотекущий, длительный, без субъективных ощущений. Чувствительность роговицы отсутствует. При благоприятном течении язва заживает, оставляя нежное помутнение. При присоединении вторичной инфекции — гнойное воспаление роговицы.
У людей, страдающих туберкулезом, нередко встречается туберкулезно-аллергичсское поражение роговицы и конъюнктивы с образованием мелких узелков — фликтен.
При первых признаках кератита следует как можно быстрее обратиться к офтальмологу!
У пользователей контактных линз часто встречается кератит, вызываемый простейшими микроорганизмами – акантамебой (Acanthamoeba). Акантамебный кератит имеет тяжелое течение, часто поражаются оба глаза, трудно поддается лечению, часто остаются интенсивные помутнения, что значительно снижает зрение.
При первых признаках кератита следует как можно быстрее обратиться к офтальмологу. Кератит лечится в стационаре под ежедневным контролем врачей, поскольку в результате могут образовываться грубые рубцовые изменения роговицы со значительным снижением зрения, вплоть до полной слепоты.
Диагностика
Диагноз кератита и его вид устанавливают на основании особенностей клинической картины и данных анамнеза. Основной метод исследования при кератитах – осмотр на щелевой лампе — биомикроскопия глаза, с ее помощью можно определить размеры инфильтрата, глубину и характер поражения.
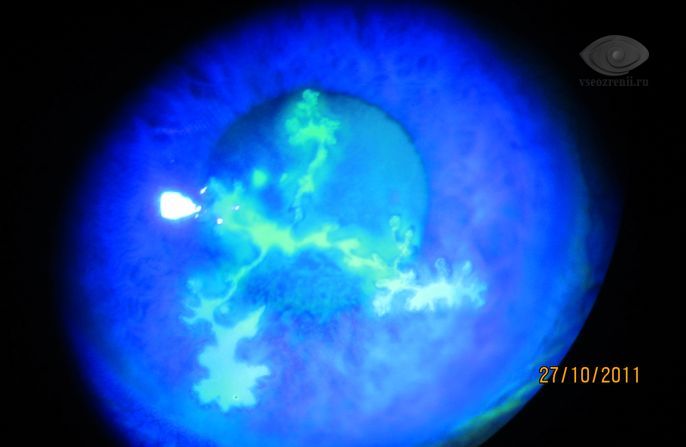
Для подтверждения изъязвления используется проба с флюоресцеином — при инстилляции в конъюнктивальный мешок 1% раствора флюоресцеина зона изъязвления окрашивается в зеленый цвет.
Для определения тактики лечения важную роль играют бактериологическое исследование. Берется материал с краев и дна язвенного дефекта, затем высевается на соответствующие среды, определяется вид возбудителя и его чувствительность к антибиотикам.
Лечение кератитов
Лечение зависит от причины кератита, глубины поражения роговицы, тяжести течения заболевания.
При кератитах лекарственные средства применяются в виде глазные капель, мазей, препараты вводят в виде инъекций под конъюнктиву. Также назначаются таблетированные формы, внутримышечные и даже внутривенные инъекции.
При бактериальных кератитах показаны антибиотики и сульфаниламидные препараты сначала широкого спектра действия, а при получении результатов бактериологического исследования — с учетом чувствительности возбудителя.
При вирусных кератитах применяется противовирусная терапия: препараты, содержащие интерферон и индукторы (стимуляторы) интерферона. При герпетических кератитах – капли, мази, таблетки, содержащие ацикловир. Наиболее современный противогерпетический препарат — ганцикловир (зирган — глазной гель).
Использование кортикостероидных препаратов не рекомендуется, так как они могут привести к изъязвлению и перфорации роговицы. Стероиды используются после стихания острой фазы воспаления для улучшения рассасывания помутнений на роговице.
При изъязвлениях используют также физические методы лечения: диатермокоагуляция, лазеркоагуляция, криоаппликация язвы. Может назначаться электро- и фонофорез с различными лекарственными средствами: антибиотиками, ферментами и др.
Широко применяются средства, способствующие эпителизации роговицы – обычно в виде гелей и мазей. Назначаются также биогенные стимуляторы для ускорения заживления и повышения местного иммунитета.
По показаниям: угроза перфорации, выраженное снижение остроты зрения в результате рубцовых изменений, косметический дефект и др., производят пластику роговицы в различном объеме.
Прогноз и профилактика
Прогноз при кератитах, в первую очередь зависит от локализации и глубины поражения роговицы. При своевременном лечении поверхностные инфильтраты полностью рассасываются либо остаются легкие помутнения, практически не оказывающие влияния на остроту зрения.
Глубокие кератиты, язвы, особенно если они локализуются в центральной и парацентарльной зоне роговицы, способны приводить к значительному снижению остроты зрения вследствие развития интенсивных помутнений и формирования грубых рубцов.
Профилактика кератитов заключается в предупреждении травм и микротравм глаза, что включает себя применение защитных очков, техники безопасности на производстве, строительстве.
Необходимо тщательное соблюдение правил ношения и ухода при использовании контактных линз; предупреждение попадания в глаз различных химических веществ, приводящих к развитию ожога роговицы и слизистой глаза; своевременное выявлении и лечении хронических блефаритов, конъюнктивитов; коррекция иммунодефицитных состояний. При начальных проявлениях заболевания своевременное обращение к специалисту является залогом успешного лечения и сохранения зрения.
Источник
Клинико-функциональные результаты лечения в группе I (терапия кортикостероидами)
В группу I вошли 32 пациента (52 глаза) с инфильтративным рецидивирующим поражением роговицы (рис. 9). Пациенты данной группы в качестве терапии получали инстилляции глазных капель Дексаметазон 0,1% (начиная с 4-х раз в день, с последующим постепенным снижением концентрации) в течение 12 недель (3 месяца), а также репаративные препараты (Корнерегель, Баларпан) в те же сроки с последующим переходом на жидкостные слезозаменители в течение 3-х месяцев.
Данные пневмотонометрии у большинства пациентов в группе (30 пациентов – 50 глаз – 96,15 %) оставались в пределах нормальных значений в течение всего периода наблюдения (17,5±3,11 мм рт. ст.). Только у 2-х пациентов в первой группе мы отметили повышение ВГД до 27 и 28 мм рт. ст. при первом осмотре (2 недели от начала лечения).
Снижение ВГД до нормальных значений (18 и 16 мм рт ст) было достигнуто путем применения 0,25% раствора Тимолола малеата 2 раза в день в течение всего периода применения дексаметазона с последующей отменой. При следующих осмотрах в течение трех месяцев повышение ВГД отмечено не было.
Среднее значение МКОЗ до начала лечения у пациентов группы I на пораженных глазах составило 0,5±0,14.
На контрольном осмотре через 1 месяц от начала терапии показатели визометрии в группе увеличились, и средняя МКОЗ составила 0,85±0,11. Среди жалоб сохранялась только нечеткость зрения (2,3 балла) у 28,12 % (9 пациентов), а так же на дискомфорт (1,75 балла) в 37,5 % (12 пациентов) (табл. 7). В большинстве случаев на данном сроке (43 глаза – 82,7 %) произошла полная резорбция инфильтратов (0 баллов по оценочной шкале). На 8-ми глазах (15,38 %) сохранялись единичные помутнения в количестве от 1 до 10 (1 балл по оценочной шкале), что не оказывало существенного влияния на зрительные функции пациентов. Только на 1 глазу (1,92%) оценка состояния роговицы составила 2 балла (15 инфильтратов в центральной и парацентральной зоне роговицы), при этом важно отметить, что первоначальная оценка состояния роговицы у данных пациентов была 4 балла.
На сроке 3 месяца с момента начала терапии рост остроты зрения увеличился на 0,3-0,4 единицы от первоначальных данных, и максимально корригированная острота зрения составила 0,94±0,07. Жалобы на нечеткость зрения сохранялись у двух пациентов (6,25 %) в группе (2 балла) (рис. 10).
Полное рассасывание инфильтратов роговицы (0 баллов) произошло в случае 51 глаза (98,08 %). Единичные инфильтраты (1 балл) сохранялись в парацентральной зоне роговицы у 1 пациента (1 глаз – 1,92 %) (рис. 12).
При осмотре на сроке 6 месяцев от начала лечения в первой группе отмечалось появление жалоб на нечеткость зрения (87,5% пациентов – 28 человек, средний балл 3,4), искажение предметов (56,25 % пациентов – 18 человек, средний балл 2,5), halo-эффект (31,25 % пациентов – 10 человек, средний балл 2,7) (табл. 7).
При биомикроскопии по сравнению с предыдущим осмотром отмечалось появление субэпителиальных инфильтратов роговицы: на 6 глазах (11,54 %) – 3 балла, на 15 глазах (28,85 %) – 2 балла, на 27 глазах (51,92 %) – 1 балл и на 4 глазах (7,69 %) – 0 баллов (рис. 11, 12).
Показатели визометрии так же оказались снижены, и МКОЗ составила в среднем 0,69±0,11 (рис. 13), что не имело достоверных отличий по сравнению с группой пациентов до начала терапии (p>0,05) (табл. 11).
Клинико-функциональные результаты лечения в группе II (терапия кортикостероидами и препаратом 0,15% ганцикловира)
Основным отличительным препаратом в терапии инфильтративного поражения роговицы у 30 пациентов (49 глаз) стал глазной гель Ганцикловир 0,15% (Зирган®, Santen, Финляндия) в течение 21 дня. Базисную терапию составили: глазные капли Дексаметазон 0,1% (с последующим снижением концентрации) в течение 12 недель, репаративные препараты (Корнерегель, Баларпан) в теже сроки и слезозаместительные препараты.
Учитывая наличие кортикостероидов в терапии пациентов, проводили контроль ВГД в течение всего периода наблюдения. При этом отклонений от нормальных значений в течение трех месяцев выявлено не было. Среднее значение ВГД у пациентов на фоне терапии во второй группе составило 16,7±2,37.
Контрольные осмотры проводили на сроках 1, 3, 6 месяцев от начала терапии. Клинические данные пациентов в группе II не отличались от таковых у пациентов в других группах. В частности, до начала лечения у пациентов группы II МКОЗ на пораженных глазах составила 0,51±0,18.
Через 1 месяц от начала терапии МКОЗ у пациентов увеличилась и составила 0,83±0,12. При оценке жалоб на данном этапе так же были отмечены положительные результаты. Отмечалось сохранение жалоб на чувство инородного тела, «песка» (1,6 балла) у 5 человек (16,67 %) и на нечеткость зрения (2,0 балла) у 33,33 % (10 пациентов) (табл. 8). При оценке состояния роговицы на данном сроке были зафиксированы следующие данные: 1 балл по оценочной шкале (от 1 до 10 помутнений) – на 7 глазах, что составило 14,29 %; 0 баллов – на 42 глазах (85,71 %).
При следующем контрольном осмотре (3 месяца от начала терапии) был отмечен рост остроты зрения, и МКОЗ составила 0,91±0,09. Данный показатель был достоверно выше, по сравнению с аналогичным до начала лечения (табл. 11). Пациенты второй группы на данном этапе жалоб не предъявляли. Полное очищение роговицы от постАВ помутнений роговицы (0 баллов) было отмечено в 83,67 % случаев (41 глаз). В случае 8 -ми глаз (16,33 %) отмечалось сохранение единичных субэпителиальных помутнений (1 балл).
При заключительном осмотре на сроке 6 месяцев от начала терапии в группе II отмечалось возвращение симптомов, подобных тем, что были отмечены до начала лечения, а именно при биомикроскопии распределение баллов произошло следующим образом: на 1 глазу (2,04 %) – 4 балла, на 22 глазах (44,9 %) – 2 балла, на 20 глазах (40,82 %) – 1 балл и на 6 глазах (12,24 %) – 0 баллов (рис. 14).
При этом средняя МКОЗ так же оказалась ниже, чем на предыдущих осмотрах и составила 0,66±0,15 (рис. 15).
Показатель МКОЗ на данном этапе достоверно не отличался от средней МКОЗ до лечения в данной группе (p>0,05) (табл. 11). Кроме того, появились жалобы на светобоязнь (1,3 балла) у 6 пациентов (20 %), на нечеткость зрения (2,76 балла) у 23 пациентов (76,67 %) и на дискомфорт (2,07 балла) у 14 пациентов (46,67 %) (табл. 8).
Клинико-функциональные результаты лечения в группе III (терапия кортикостероидами и препаратом 0,05% циклоспорина А)
Терапию пациентов группы III составили базовые препараты в виде инстилляций дексаметазона 0,1% (с последующим снижением концентрации) в течение 12 недель, репаративные препараты (Баларпан, Корнерегель) и жидкостные слезозаместители в течение последних 3-х месяцев лечения.
Основным действующим веществом в комплексной терапии являлись глазные капли Циклоспорина А 0,05% (Рестасис®, Allergan), применяемые согласно инструкции фирмы-производителя в течение 6 месяцев. В группу III вошли 33 человека (51 глаз), клинические данные которых соответствовали таковым в других группах (рис. 16).
Показатели ВГД в большинстве случаев оставались в пределах нормы в течение всего периода применения кортикостероидов, а так же после их отмены. Эта часть пациентов составила 32 человека (50 глаз – 98,04%). У 1 пациента (1 глаз – 1,96 %) при осмотре на сроке 1 месяц от начала терапии было определено повышение ВГД до 29 мм рт. ст. Снижение ВГД до нормальных значений (17 мм рт. ст.) было достигнуто путем применения 0,25% раствора Тимолола малеата 2 раза в день в течение всего периода применения дексаметазона с последующей отменой. При следующих осмотрах в течение трех месяцев повышение ВГД отмечено не было.
При первичном осмотре у пациентов данной группы на пораженном глазу МКОЗ составила 0,57±0,17.
Спустя 1 месяц после начала лечения показатели визометрии увеличились на 0,2-0,3 единицы, и МКОЗ в среднем составила 0,85±0,12. У всех пациентов отмечалась положительная динамика в рассасывании роговичных субэпителиальных помутнений. Полная резорбция инфильтратов (0 баллов по оценочной шкале) произошла в 68,63 % случаев (35 глаз), оценка в 1 балл была установлена в 29,41 % случаев (15 глаз), так же была определена оценка в 3 балла (22 полупрозрачных инфильтрата по всей поверхности роговицы, больше выраженные по периферии) в 1,96 % (1 глаз).
Среди жалоб на данном этапе отмечались нечеткость зрения (1,72 балла) у 33,33 % (11 пациентов), а так же halo-эффект (2 балла) у 6,06 % (2 пациентов) (табл. 9).
На 3-х месячном сроке от начала лечения МКОЗ у пациентов группы III составила 0,95±0,07. Распределение баллов по состоянию роговицы произошло следующим образом: 1 балл – 2 глаза (3,92 %), 0 баллов – 49 глаз (96,08 %), чем и была обусловлена высокая острота зрения в группе на данном этапе (рис. 17).
Соответственно, количество пациентов, предъявляющих жалобы было минимальным – у 2-х человек (6,06 %) были жалобы на дискомфорт (1 балл), а у 3-х пациентов (9,09 %) сохранялись жалобы на нечеткость зрения (1,33 балла (табл. 9).
На этапе 6 месяцев с момента начала терапии в третьей группе состояние пациентов оставалось стабильным по сравнению с пред ыдущим (3-х месячным) осмотром. Лишь на 7 глазах (13,73 %) отмечалось появление новых роговичных субэпителиальных помутнений (количество от 3 до 10 – 1 балл) преимущественно в парацентральной и периферической зонах, что не отразилось на остроте зрения (рис. 18, 19).
Так, средняя МКОЗ составила 0,9±0,09 (рис. 20). При этом, данный показатель был достоверно выше, чем до лечения и на сроках 1 и 3 месяца от его начала (p<0,05) (табл. 11) Жалобы на нечеткость зрения (1,6 балла) отмечались у 15,15 % (5 пациентов), на halo-эффект (2,5 балла) – у 6,06 % (2 пациентов) (табл. 9).
Клинико-функциональные результаты лечения в группе IV (терапия кортикостероидами и препаратом Офтальмоферон)
В состав комплексной терапии пациентов четвертой группы входили инстилляции офтальмологических препаратов: Офтальмоферон (Фирн-М, Россия) 6 раз в день в течение 10 дней, дексаметазон 0,1% (с последующим снижением концентрации) в течение 12 недель, репаративные средства (Баларпан, Корнерегель), слезозаместительные препараты жидкостной природы на завершающем этапе.
В состав группы IV вошли 32 человека (51 глаз) с субэпителиальными помутнениями роговицы после перенесенного АВКК.
Всем пациентам так же проводили контроль ВГД в течение всего периода наблюдения. Среднее значение ВГД у пациентов на фоне терапии в четвертой группе составило 17,4±3,06. При этом отклонения от нормальных значений были выявлены у 1 пациента (1 глаз – 3,13%). На осмотре через 1 месяц после назначения терапии было зафиксировано повышение ВГД до 26 мм рт. ст., которое удалось нормализовать (до 14 мм рт. ст.) с помощью назначения 0,25% раствора Тимолола малеата 2 раза в день в течение всего периода применения дексаметазона с последующей отменой. При следующих осмотрах в течение трех месяцев повышение ВГД у пациентов отмечено не было.
До начала лечения у пациентов четвертой группы МКОЗ на пораженных глазах составила 0,49±0,18.
На осмотре через 1 месяц от начала лечения 6 пациентов (18,75 %) предъявляли жалобы на чувство инородного тела, «песка» (1,5 балла), 15 пациентов (46,88 %) – на дискомфорт, «сухость» (1,67 балла), 6 пациентов (18,75 %) – на нечеткость зрения (2,17 балла) (Табл. 10). При биомикроскопии было установлено, что на 46 глазах (90,20 %) произошло полное рассасывание субэпителиальных помутнений (0 баллов по оценочной шкале), на 5 глазах (9,80 %) отмечалось сохранение точечных полупрозрачных помутнений в количестве от 5 до 10 штук (1 балл).
Соответственно, МКОЗ на данном этапе составила 0,84±0,10.
На сроке 3 месяца от начала лечения был отмечен рост остроты зрения, и МКОЗ составила 0,93±0,07. При этом на 50 глазах (98,04 %) произошло полное очищение роговицы (0 баллов), а в случае 1 глаза (1,96 %) сохранялись единичные помутнения (1 балл). Предъявляемые жалобы включали: чувство дискомфорта, «сухости» (1,6 балла) – у 5 пациентов (15,63 %), чувство инородного тела, «песка» (1,71 балла) – у 7 человек (21,88 %) (табл. 10).
На сроке 6 месяцев от начала лечения в группе IV при биомикроскопии распределение баллов произошло следующим образом: на 9 глазах (17,65 %) – 3 балла, на 15 глазах (29,41 %) – 2 балла, на 20 глазах (39,21 %) – 1 балл и на 7 глазах (13,73 %) – 0 баллов (рис. 21).
Соответственно, средние данные МКОЗ на этом сроке составили 0,63±0,12. (рис. 22).
Достоверных отличий средней остроты зрения пациентов на данном этапе от остроты зрения до начала терапии обнаружено не было (p>0,05) (табл. 11).
Пациенты предъявляли жалобы на нечеткость зрения (2,44 балла) в 84,38 % случаев (27 человек), на эффект halo (1,9 балла) в 31,25 % случаев (10 пациентов) и glare-эффект (2 балла) в 3,13 % (1 пациент). Так же одного пациента (3,13 %) беспокоила светобоязнь (2 балла) (Табл. 10).
При обобщении данных о пациентах всех групп было отмечено, что на протяжении всего периода терапии не было зарегистрировано токсическо-аллергических реакций на компоненты применяемых лекарственных средств. Сравнительные данные по визометрии в группах лечения представлены в таблице 11, из которой наглядно виден статистически достоверный рост МКОЗ во всех группах на сроке 3 месяца от начала терапии. Также отмечен статистически достоверный рост средней МКОЗ у пациентов группы III на сроке 6 месяцев лечения по сравнению с этапом до начала терапии. Кроме того, МКОЗ у пациентов группы III на указанном сроке достоверно выше, чем данные у пациентов других групп.
Таким образом, при изучении клинико-функциональных особенностей пациентов с постАВ поражением роговицы в группах с различными схемами терапии наблюдались определенные закономерности на разных этапах наблюдения. Так, на сроках 1 и 3 месяца от начала лечения статистически достоверной разницы между показателями всех групп замечено не было, что мы связываем с наличием в терапии основного действующего вещества – дексаметазона – в одинаковых дозировках. При этом, отмена препарата приводила к развитию симптоматики и клинической картины, сходной с таковой до начала терапии, в группах I, II и IV . У пациентов в группе III мы наблюдали стабилизацию клинического состояния в отдаленные сроки наблюдения, что мы связываем с пролонгированным применением препарата с противовоспалительными свойствами (0,05 % ЦсА).
Источник