Бактериальные кератиты язва роговицы
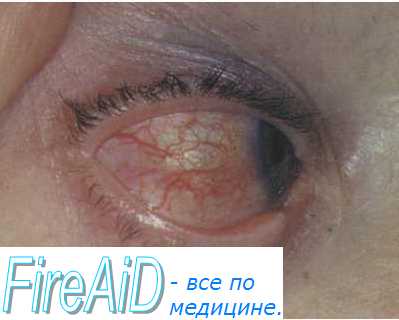
Бактериальный кератит – острое воспаление роговой оболочки глаза бактериального генеза. Клинически проявляется острой болью в глазу, отеком, корнеальным синдромом, выраженной воспалительной инъекцией глазного яблока, наличием слизисто-гнойных выделений, помутнения роговицы, поверхностных или глубоких изъязвлений. Диагностика бактериального кератита включает биометрию глаза, микробиологическое исследование мазка с роговицы, конфокальную и эндотелиальную микроскопию, пахиметрию, кератометрию, кератотопографию, определение чувствительности роговицы. Первоочередным в лечении бактериального кератита является местная и системная антибиотикотерапия, дополненная применением кератопротекторов, эпителизирующих средств, мидриатиков, при осложнениях — хирургическим вмешательством.
Общие сведения
Бактериальный кератит является самым распространенным заболеванием роговицы глаза. Различают первичные и вторичные, эндогенные и экзогенные, поверхностные и глубокие бактериальные кератиты. При микробном поражении роговой оболочки, помимо отека и гнойной инфильтрации, в ней отмечается усиленная васкуляризация, образование стромального абсцесса, эрозирование и изъязвление с возможным некрозом ткани.
Бактериальный кератит относится к серьезным проблемам практической офтальмологии, так как в большинстве случаев является причиной временной нетрудоспособности, а в дальнейшем может привести к снижению остроты зрения и слепоте.

Бактериальный кератит
Причины бактериального кератита
Условиями для развития бактериального кератита являются наличие патогенной микрофлоры на поверхности роговицы и нарушение целостности ее эпителиального слоя. Более 80% случаев бактериальные кератиты вызываются золотистым стафилококком, стрептококком, пневмококком, синегнойной палочкой. Реже возбудителями кератита являются кишечная палочка, протей, грамотрицательные диплококки (возбудители гонореи, менингита).
Среди экзогенных факторов риска бактериального кератита выделяют ее травматические повреждения (в т. ч. при ожогах, попадании инородных тел, оперативных вмешательствах), нерациональное применение лекарственных средств в лечении герпетических кератитов и дистрофий роговицы, ношение контактных линз и неправильное их хранение.
Развитию бактериального кератита могут способствовать эндогенные факторы, к которым относятся наличие у пациента глазной патологии (лагофтальма, синдрома сухого глаза, трихиаза, дистрофии роговицы, нейротрофической кератопатии, блефарита, конъюктивита, ячменя), очагов хронической инфекции (синусит, кариозные зубы), состояния иммунодефицита и сахарного диабета.
Симптомы бактериального кератита
Начало бактериального кератита острое: заболевание манифестирует с резкой боли в глазу, выраженного корнеального синдрома (слезотечения, фотофобии, блефароспазма). Отмечается перикорнеальная или смешанная воспалительная инъекция глазного яблока, вызванная расширением поверхностных и глубоких сосудов; развитие различных по форме, величине и глубине расположения инфильтратов желтоватого или ржавого оттенка. Наблюдаются слизисто-гнойные выделения из глаз, нарушается прозрачность и блеск роговицы — она приобретает матовый оттенок, ее поверхность изъязвляется, ухудшается зрение. Бактериальный кератит имеет склонность к быстрому прогрессированию.
Бактериальный кератит, вызванной синегнойной палочкой, протекает особенно тяжело, воспаление обычно распространяется на внутренние оболочки и вызывает развитие тяжелого ургентного состояния.
При гонобленнорее кератит проявляется гноетечением, помутнением эпителия, образованием гнойной язвы беловатого цвета, распространяющейся по поверхности и в глубину роговицы.
В случае дифтерийного кератита на роговице обнаруживаются поверхностные и глубокие язвы грязно-желтого цвета, покрытые пленкой, при снятии которой видна кровоточащая поверхность.
Диагностика бактериального кератита
Диагностика бактериального кератита не вызывает затруднений. Она начинается с консультации офтальмолога, включающей изучение данных анамнеза и жалоб пациента, осмотра структур глаза для выявления типичной клинической картины, назначения необходимых диагностических исследований.
Проведение биометрии глаза при бактериальном кератите позволяет обнаружить патологические воспалительные изменения различных слоев роговицы: изъязвления эпителия, инфильтраты, гнойное стромальное воспаление, отек тканей, усиление реакции передней камеры глаза (с гипопионом или без него), слизисто-гнойный экссудат и др.
Для исследования роговой оболочки также проводят конфокальную и эндотелиальную микроскопию роговицы, пахиметрию (измерение толщины роговицы), кератометрию (определение параметров роговицы), кератотопографию (выявление роговичного искажения), определение чувствительности роговицы (альгезиметрия роговицы).
Лабораторная диагностика бактериального кератита включает микроскопическое и бактериологическое исследование мазка с конъюнктивы и роговицы (с инфильтрата, краев и дна язвы). Посев мазка на соответствующие среды позволяет определить возбудителя бактериального кератита и его чувствительность к антибиотикам.
Дифференциальную диагностику проводят между различными видами кератитов: бактериальным, герпесвирусным и грибковым.
Лечение бактериального кератита
В связи с угрозой быстрого прогрессирования бактериального кератита его лечение проводят в условиях стационара под постоянным врачебным контролем. Благоприятный исход заболевания зависит от своевременности диагностики и назначенного лечения.
В основе лечения бактериального кератита лежит антибактериальная терапия. Назначают инстилляции глазных капель, содержащих антибиотики широкого спектра действия (аминогликозиды, фторхинолоны, цефалоспорины). В тяжелых случаях бактериального кератита рекомендуется инъекционное (под конъюнктиву) и парабульбарное (под глазное яблоко) введение антибиотиков, а также прием их внутрь. Возможно также местное применение антисептиков (раствора сульфацетамида), нестероидных противовоспалительных препаратов, глюкокортикоидов (дексаметазона, бетаметазона).
Лечение бактериального кератита при гонобленнорее проводится совместно с венерологом. Дифтерийный кератит лечат в инфекционном стационаре: помимо антибиотикотерапии, обязательно вводят противодифтерийную сыворотку внутримышечно, а также закапывают в глаза.
Для предупреждения иридоциклита и спаечного процесса внутри глаза назначают средства, расширяющие зрачок (мидриатики). В период рассасывания воспалительных инфильтратов назначают кератопротекторные и эпителизирующие средства (р-р хинина гидрохлорида, гемодиализаты крови молочных телят); дополнительно, местно и внутрь — антигистаминные препараты, иммунокорректоры, витамины.
При прогрессировании язвы роговицы выполняют электрокоагуляцию, криокоагуляцию или диатермокоагуляцию краев язвы, туширование язвы раствором йода или бриллиантовым зеленым.
Даже при своевременной и эффективной терапии исходом бактериального кератита обычно является бельмо (помутнение роговицы в виде белого пятна), возникающее вследствие развития рубцовой ткани и васкуляризации поврежденного участка роговой оболочки. В качестве хирургического лечения бельма и восстановления зрительной функции показана эксимерлазерная процедура при поверхностных рубцах роговицы. Метод фототерапевтической коррекции роговицы (ФТК) позволяет устранить или значительно уменьшить поверхностные помутнения и рубцы роговицы. При необходимости выполняют кератопластику.
Прогноз и профилактика бактериального кератита
Прогноз бактериального кератита всегда серьезный и для зрения, и для сохранения глаза.
При переходе воспаления на другие оболочки глазного яблока (склеру, радужку, цилиарное тело) развивается кератосклерит, кератоиридоциклит, кератоувеит, а также происходит скопление гноя в нижней части передней камеры (гипопион).
Из-за неравномерного заживления стромы возможным последствием бактериального кератита может быть неправильный астигматизм, требующий в дальнейшем ношения специальных линз или проведения ФТК.
Наибольшую опасность при неблагоприятном течении бактериального кератита представляет перфорация роговицы, способная перерасти в гнойный эндофтальмит и панофтальмит (воспаление всех тканей глаза), привести к симпатической офтальмии, субатрофии (сморщиванию) глазного яблока вплоть до полной потери зрения или даже глаза.
Профилактика бактериального кератита заключается в защите ткани глаза от травм, ожогов, попадания инородных тел, токсических веществ; использовании специальных защитных очков при строительно-ремонтных работах; тщательном соблюдении правил гигиены при ношении контактных линз. При начавшемся бактериальном кератите очень важно строго выполнять назначения и рекомендации врача чтобы не допустить развития язвы роговицы и ее осложнений.
Источник
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 23 апреля 2017;
проверки требуют 4 правки.
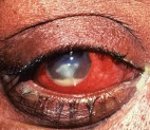
Язва роговицы , или язвенный кератит , — воспалённое или, более серьезно, инфекционное состояние роговицы с нарушением её эпителиального слоя, затрагивающим строму роговицы. Это распространённое явление у людей, особенно живущих в тропических и преимущественно аграрных странах. В развивающихся странах дети страдают от дефицита витамина А и подвергаются большому риску язвы роговицы и даже слепоты на оба глаза на всю жизнь. В офтальмологии язва роговицы, как правило, относится к инфекционной этиологии, а термин стирание роговицы больше к физическому стиранию.
Заживления роговицы[править | править код]
Язва роговицы заживает двумя способами: миграцией окружающих эпителиальных клеток с последующим митозом (деления) и внедрением кровеносных сосудов из конъюнктивы. Небольшие поверхностные язвы быстро заживают первым способом. Тем не менее, большие или глубокие язвы часто требуют наличия кровеносных сосудов для снабжения воспалённых клеток. Белые кровяные тельца и фибробласты производят гранулированные ткани, а затем рубцовые ткани, эффективно исцеляя роговицу.
Поверхностные и глубокие язвы роговицы[править | править код]
Язвы роговицы являются распространённым заболеванием глаз человека и обусловлены травмами, в частности, растительными веществами, также химическими травмами, контактными линзами и инфекциями. Другими причинами язвы роговицы могут быть такие как энтропион, дистихиаз, дистрофия роговицы, и кератоконъюнктивит (сухой глаз).
Многие микроорганизмы вызывают инфекционную язву роговицы. Среди них бактерии, грибки, вирусы, простейшие, и хламидии:
- Бактериальный кератит вызывает золотистый стафилококк, Streptococcus viridans, кишечная палочка , энтерококки, Pseudomonas, Nocardia, Neisseria gonorrhoeae и многими другими бактериями.
- Грибковые кератит вызывает глубокие и серьёзные язвы роговицы. Его причинами могут аспергил, фузариум, candida, а также Rhizopus, мукор и другие грибы. Характерная особенность грибковых кератитов — медленное начало и постепенное прогрессирование, где признаков гораздо больше, чем симптомов. Небольшие спутниковые поражения вокруг язвы и обычно заметное нагноение являются общей чертой грибковых кератитов.
- Вирусный кератит вызывает изъязвление роговицы. Это обусловлено чаще всего вирусом простого герпеса , опоясывающего лишая и аденовирусами. Также он может быть вызван коронавирусами и многими другими вирусами. Вирус герпеса вызывает дендритные язвы, которые могут повторяться всю жизнь.
- Инфекции простейшими, такими как акантамёбный кератит характеризуется сильной болью и связан с использованием контактных линз при купании в бассейнах.
- Chlamydia trachomatis также могут способствовать развитию язвы роговицы.
Поверхностные язвы включают потерю части эпителия. Глубокие язвы проходят внутрь или через строму и могут привести к серьёзным рубцам и перфорации роговицы. Descemetoceles (грыжа десцеметовой оболочки глаза) возникает, когда язва проходит через стромы. Этот тип язвы особенно опасен и может быстро привести к перфорации роговицы, если запустить.
Расположение язвы в некоторой степени зависит от её причины. Центральные язвы, как правило, вызванные травмой, сухостью глаз, воздействием паралича лицевого нерва или экзофтальма, энтропионом, сильной сухостью глаз и трихиазом (заворот ресниц), могут вызывать изъязвление периферии роговицы. Иммуно-опосредованные заболевание глаз могут вызывать язвы на границе роговицы и склеры. К ним относятся ревматоидный артрит, розацеа, системный склероз, которые приводят к особому типу язвы роговицы под названием язва Мурена (разъедающая язва роговицы)[3]. Она имеет круговой кратер как депрессия роговицы, только внутри лимб, как правило, с нависающим краем.
Симптомы[править | править код]
Язвы роговицы являются чрезвычайно болезненными из-за воздействия на нерв, и может быть причиной слезоточения, косоглазия и потери зрения глазом. Признаками также являются передней увеит, миоз (маленький зрачок), эффект Тиндаля (белок во внутриглазной жидкости) и покраснение глаз. Аксон-рефлекс может быть ответственным за формирование увеит — стимуляции болевых рецепторов в роговице в результате высвобождения медиаторов воспаления, таких как простагландины , гистамин и ацетилхолин. Чувствительность к свету тоже симптом язвы роговицы.
Диагностика[править | править код]
Диагностика осуществляется путём непосредственного наблюдения под увеличением щелевой лампы для выявления язвы роговицы. Использование флуоресцеинового пятна, которое покрывает открытую строму роговицы и проявляется зелёным, помогая определить границы язвы роговицы, может раскрыть дополнительные детали окружающего эпителия. Язва простого герпеса показывает окрашенную типичную дендритную структуру. Роуз-Бенгалии краситель используется также для supra-vital (выходящих за пределы жизненного цикла[4]) целей окрашивания, но это может очень раздражать глаз. При грыже десцеметовой оболочки глаза, десцеметова мембрана будет выпирать вперёд и после окрашивания будет выглядеть как тёмный круг с зелёными границами, так как она не поглощает пятно. Делая скобление роговицы и изучая под микроскопом пятна, подобно Gram’s и предварительно обработанных КОН можно выявить бактерии и грибки, соответственно. В некоторых случаях может понадобиться изолировать возбудителей при микробиологических тестах культуры. Другие тесты, которые могут быть необходимы — проба Ширмера на сухой кератоконъюнктивит и анализ функции лицевого нерва на паралич лицевого нерва.
Лечение[править | править код]
Правильный диагноз имеет важное значение для оптимального лечения. Бактериальная язва роговицы требуют интенсивной укрепляющей антибактериальной терапии для лечения инфекции. Грибковые язвы роговицы требуют интенсивного применения актуальных противогрибковых агентов. На вирусное изъязвление роговицы, вызванное вирусом герпеса, можно воздействовать противовирусными препаратами, как актуальная мазь ацикловир по капле по крайней мере, пять раз в день. Вместе с тем, поддерживающая терапия как обезболивающие медикаменты, в том числе актуальные циклоплеги как атропин или гоматропин, чтобы расширить зрачок и тем самым остановить спазмы цилиарной мышцы. Поверхностные язвы заживают менее чем за неделю. Глубокие язвы и грыжа десцеметовой оболочки может потребовать трансплантации конъюнктивы или конъюнктивный карман, мягкие контактные линзы, или пересадка роговицы. Рекомендуется правильное питание, в том числе потребление белка и витамина С. В случаях кератомаляции, где изъязвление роговицы происходит из-за недостатка витамина А, делается введение витамина А орально или внутримышечно. Средства, которые, как правило, противопоказаны при язве роговицы — актуальные кортикостероиды и анестетики — они не должны использоваться при любом типе язвы роговицы, поскольку они препятствуют исцелению, могу привести к суперинфекции с грибками и другими бактериями и часто осложняют состояние.
Упорные язвы роговицы[править | править код]
Упорные язвы роговицы — поверхностные язвы, что заживают плохо и, как правило, повторяются. Они также известны как безболезненные язвы или язвы Боксера. Они, предположительно, вызваны дефектом в базальной мембране и отсутствием гемидесмосомных вложений. Они узнаются по разрушению эпителия, что окружает язву и легкой задней корке. Упорные язвы роговицы чаще всего видели у диабетиков и они часто позже поражают другой глаз. Они похожи на кистозную дистрофию Когана.
Лечение[править | править код]
Актуальные укрепляющие антибиотики используются с часовыми интервалами для лечения инфекционных язв роговицы. Циклоплегические глазные капли применяются для отдыха глаза. Обезболивающие даются по мере необходимости. Свободный эпителий и основу язвы следует соскрести и направить для сенситивного исследования культуры, чтобы определить патогенный организм. Это помогает в выборе соответствующих антибиотиков. Полное заживление занимает от нескольких недель до нескольких месяцев.
Лечение упорных язв роговицы может занять много времени, иногда месяцы. В случае прогрессирующих или незаживающих язв, может потребоваться хирургическое вмешательство врача-офтальмолога с трансплантацией роговицы для сохранения глаза. При всех язвах роговицы важно исключить предрасполагающие факторы, как сахарный диабет и иммунодефицит.
Убывающая язва[править | править код]
Убывающая язва — тип язвы роговицы с участием прогрессирующей потери стромы в убывающей ткани. Чаще всего это видно на инфекции Pseudomonas, но это может быть вызвано другими типами бактерий или грибов. Эти инфекционные агенты производят протеазу и коллагеназу, которые разрушают строму роговицы. Полная потеря стромы может произойти в течение 24 часов. Лечение включает в себя антибиотики и ингибиторы коллагеназы, такие как ацетилцистеин. Обычно необходима хирургия в виде трансплантации роговицы (проникающая кератопластика), чтобы сохранить глаз.
Примечания[править | править код]
Источник