Атрофия сетчатки и катаракта
Термин «атрофия сетчатки» является собирательным. Его используют в офтальмологии для обозначения группы заболеваний, характеризующихся дистрофическим поражением ретины и снижением её функциональных способностей, сопровождающимся нарушениями центрального зрения. Ещё одно название этого патологического процесса звучит как «Возрастная макулодистрофия» (или «ВМД»).
Чаще всего заболевание диагностируют у пациентов старше шестидесяти лет. Чем больше возраст, тем выше риск его развития — именно поэтому именно старение организма считают главным фактором риска. В соответствии с медицинской статистикой частота заболеваемости среди пациенток женского пола выше, чем среди пациентов мужского.
Решите свою проблему
1
Консультация
у профессора и д.м.н.
2
Диагностика из
13+ исследований
3
Лучшее оборудование
и тех. оснащение
Задайте вопрос
Подробнее об атрофии сетчатки глаза
Механизм развития заболевания основан на ишемических явлениях, провоцирующих нарушение питания тканей сетчатой оболочки или ретины. Сама по себе она является внутренней глазной оболочкой, расположенной между стекловидного тела (изнутри) и сосудистой оболочкой (снаружи).
Содержа в себе светочувствительные сенсорные нейроны (фоторецепторы), она отвечает за восприятие, обработку, хранение и преобразование информации посредством электрических и химических сигналов и тем самым выполняет ряд важнейших функций.
Анатомически ретина представляет собой тонкую оболочку, которая состоит из зрительной и передней частей. Первая охватывает область вплоть до ресничного тела и состоит из десяти слоёв, каждый из которых выполняет определённую функцию, вторая не содержит фоторецепторов, а потому не чувствительна к свету.
Максимальное количество фоторецепторов (т.н. палочек и колбочек) содержится в области, которую называют жёлтым пятном или макулой. Она является областью максимальной остроты зрения с ямкой по центру, содержащей нейроны, и обеспечивает чёткость изображения и цветовое восприятие.
Из-за дефицита биологически значимых элементов и кислорода жёлтое пятно истощается, её ткани дегенерируют, что негативно отображается на центральном зрении. Начало подобных патологических изменений начинается в пожилом возрасте.
Этиология атрофии ретины
Современная офтальмология до сих пор не выявила причины развития атрофии пигментного эпителия и других слоёв сетчатки. Существует ряд теорий, исходя из которых инициирующим фактором заболевания может быть:
- курение, повышающее риск атрофии в разы;
- заражение цитомегаловирусом;
- дефицита витаминов «С», «Е», пигментов каротиноидов;
- диеты с частым потреблением продуктов, насыщенных жирами.
Виды атрофии ретины
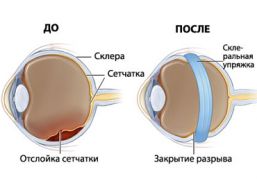
Заболевание протекает в двух формах — сухой и влажной, которые нередко являются начальной и финишной стадией атрофии.
| Сухая форма | Влажная форма |
|---|---|
| Является наиболее распространённой, диагностируемой в 90% случаев. Развивается вследствие недостаточного количества полезных веществ, поступающих в макулу, и характеризуется скоплением отложений пигмента, который оказывает негативное воздействие на фоторецепторы. Патология прогрессирует медленно и сначала является односторонней. | Чаще всего влажная прогрессирующая атрофия сетчатки развивается на фоне сухой. Она является более опасной, поскольку отличается развитием новых кровеносных сосудов в ретине, которые растут в сторону макулы. В результате формируются рубцы, из-за которых пациент теряет возможность видеть. Подобные осложнения не редкость на фоне диабета и ожирения. |
Помимо этого, офтальмологи выделяют географическую атрофию сетчатки, которая получила своё название из-за того, что под её воздействием глазное дно приобретает вид, напоминающий географическую карту. В этом случае патологические процессы поражают пигментный эпителиальный слой ретины, из-за чего она приобретает необычную пятнистую пигментацию.
Клинические проявления атрофии сетчатки
Симптоматика на ранних стадиях проявляется невозможностью выполнять действия, требующие хорошего виденья мелких деталей (к примеру, чтения). Субъективная симптоматика заключается в появлении перед глазами пелены, которая не позволяет чётко видеть, в разнообразных дефектах зрения, при которых изображение искажается, а также в формировании скотом в центральной области зрительного поля.
В дальнейшем центральное зрение становится всё хуже, и этот процесс может быть медленным при сухой и быстрым при мокрой атрофии. Качество жизни пациента существенно ухудшается, поскольку он становится неспособным выполнять ряд действий.
Как диагностируют атрофию сетчатки?
Как правило, первичная диагностика не затруднена, поскольку субъективная симптоматика позволяет заподозрить именно атрофию. Подтвердить диагноз помогает целый спектр офтальмологических инструментальных исследований:
- биомикроскопия;
- визометрия;
- ангиография;
- компьютерная томография;
- ультразвуковое сканирование.
Лечение атрофии сетчатки
Тактику лечения разрабатывает офтальмолог, руководствуясь индивидуальными показаниями пациента и данными диагностических исследований. Некоторые специалисты считают, что сухая атрофия не требует лечения, другие — полагают, что применение витаминных комплексов и фармакологических препаратов, укрепляющих стенки сосудов, позволяет существенно замедлить процессы утраты зрения.
Принято считать, что хорошего эффекта позволяет добиться диетотерапия, благодаря которой можно не только остановить дегенарацию ретины, но и сохранить способность чётко видеть даже в пожилом возрасте.
Лечение влажной атрофии предусматривает иные методы, которые заключаются в следующем:
- глазные инъекции препаратов, устраняющих отёки ретины и формирование новых кровеносных сосудов;
- лазерная коагуляция ретины, позволяющая разрушить свежесформированные сосуды, исключить их протекание, процессы рубцевания и отслоения сетчатой оболочки;
- внутривенные инъекции «Visudyne» с последующим применением лазерного луча с целью склеротирования новых сосудов и их отмирания.
Пройти точную диагностику и эффективное лечение атрофии сетчатой оболочки можно в специализированной клинике «Сфера». Записывайтесь на приём к нашим офтальмологам: +7 (495) 139-09-81.
Источник
Вторая пара черепных нервов – важнейший элемент зрительной системы, ведь через нее осуществляется взаимосвязь сетчатки и мозга. Хотя остальные структуры продолжают работать правильно, любые деформации нервной ткани влияют на свойства зрения. Атрофия зрительного нерва не вылечивается без следа, нервные волокна нельзя восстановить до их первоначального состояния, поэтому лучше вовремя осуществлять профилактику.

Основная информация по заболеванию
Атрофия зрительного нерва или оптическая нейропатия – тяжелый процесс разрушения аксонов (волокон нервной ткани). Обширная атрофия истончает столб нерва, здоровые ткани замещаются глиальными, блокируются мелкие сосуды (капилляры). Каждый из процессов вызывает определенные симптомы: падает острота зрение, возникают различные дефекты в поле зрения, меняется оттенок диска зрительного нерва (ДЗН). Все патологии зрительных нервов составляют 2% от статистики глазных заболеваний. Главная опасность оптической нейропатии – абсолютная слепота, которая имеется у 20-25% людей с таким диагнозом.
Оптическая нейропатия сама по себе не развивается, это всегда последствия других заболеваний, поэтому человека с атрофией обследуют разные специалисты. Обычно атрофия зрительного нерва выступает осложнением пропущенной офтальмологической болезни (воспаление в структурах глазного яблока, отечность, сдавливание, повреждение сосудистой или нервной сети).
Причины оптической нейропатии
Несмотря на множество известных медицине причин атрофии зрительного нерва, в 20% случаев они остаются невыясненными. Обычно это офтальмологические патологии, болезни ЦНС, аутоиммунные сбои, инфекции, травмы, интоксикации. Врожденные формы АЗН часто диагностируют совместно с дефектами черепа (акроцефалия, микроцефалия, макроцефалия) и наследственными синдромами.
Причины атрофии зрительного нерва со стороны системы зрения:
- неврит;
- непроходимость артерии;
- близорукость;
- дистрофия сетчатки;
- увеит;
- ретинит;
- онкологическое поражение орбиты;
- нестабильное глазное давление;
- локальный васкулит.
Травмирование нервных волокон может произойти в момент черепно-мозгового повреждения или даже самой легкой травмы лицевого скелета. Иногда оптическая нейропатия связана с ростом менингиомы, глиомы, невриномы, нейрофибромы и подобных образований в толще головного мозга. Оптические нарушения возможны при остеосаркоме и саркоидозе.
Причины со стороны ЦНС:
- новообразования в гипофизе или черепной ямке;
- передавливание хиазмов;
- рассеянный склероз.
Атрофические процессы во второй паре черепных нервов часто развиваются вследствие гнойно-воспалительных состояний. Главную опасность составляют абсцессы мозга, воспаление его оболочек.

Системные факторы риска
- сахарный диабет;
- атеросклероз;
- анемия;
- авитаминоз;
- гипертония;
- антифосфолипидный синдром;
- гранулематоз Вегенера;
- системная красная волчанка;
- гигантоклеточный артериит;
- мультисистемный васкулит (болезнь Бехчета);
- неспецифический аортоартериит (болезнь Такаясу).
Сифилис, туберкулез и аналогичные тяжелые инфекции нередко приводят к отмиранию аксонов зрительных нервов. Реже атрофию выявляют после гриппа, ОРВИ, кори, краснухи и подобных вирусных заболеваний. Нельзя исключать влияние некоторых паразитов (токсоплазмоз, токсокароз).
Читайте также: Опасность и прогноз при ретробульбарном неврите зрительного нерва.
Значительные повреждения нервов диагностируют после длительного голодания, сильного отравления, объемной потери крови. Негативное воздействие на структуры глазного яблока оказывает алкоголь и его суррогаты, никотин, хлороформ и некоторые группы медикаментов.
Атрофия зрительного нерва у ребенка
В половине всех случаев оптической нейропатии у детей причина заключается в воспалительных инфекциях ЦНС, опухолях мозга и гидроцефалии. Реже состояние деструкции обусловлено деформацией черепа, церебральными аномалиями, инфекциями (преимущественно «детскими»), нарушением метаболизма. Особое внимание нужно уделять врожденным формам детской атрофии. Они указывают на то, что у малыша имеются заболевания мозга, возникшие еще на этапе внутриутробного развития.
Классификация оптической нейропатии
Все формы атрофии зрительного нерва бывают наследственными (врожденными) и приобретенными. Врожденные делятся по типу наследования, они нередко указывают на присутствие генетических аномалий и наследственных синдромов, которые требуют углубленной диагностики.

Наследственные формы АЗН
- Аутосомно-доминантная (юношеская). Предрасположенность к деструкции нервов передается гетерогенным путем. Обычно заболевание выявляют у детей до 15 лет, она признана наиболее распространенной, но самой слабой формой атрофии. Она всегда двусторонняя, хотя иногда симптомы проявляются ассиметрично. Ранние признаки выявляют к 2-3 годам, а функциональные нарушения только в 6-20 лет. Возможно сочетание с глухотой, миопатией, офтальмоплегией и дистакцией.
- Аутосомно-рецессивная (инфантильная). Эту разновидность АЗН диагностируют реже, но гораздо раньше: сразу после рождения или в течение первых трех лет жизни. Инфантильная форма имеет двусторонний характер, ее нередко выявляют при синдроме Кенни-Коффи, болезни Розенберга-Чатториана, Йенсена или Вольфрама.
- Митохондриальная (атрофия Лебера). Митохондриальная атрофия зрительного нерва — результат мутации в ДНК митохондрий. Эта форма причислена к симптоматике болезни Лебера, она возникает внезапно, напоминает внешний неврит в острой фазе. Большинство пациентов – мужчины 13-28 лет.
Формы приобретенной атрофии
- первичная (передавливание нейронов периферических слоев, диск зрительного нерва не меняется, границы имеют четкий вид);
- вторичная (отечность и увеличение ДЗН, нечеткость границ, замещение аксонов нейроглией достаточно выражено);
- глаукоматозная (разрушение решетчатой пластины склеры из-за скачков местного давления).
Деструкция бывает восходящей, когда затрагиваются аксоны конкретно черепных нервов, и нисходящей, с вовлечением нервных тканей сетчатки. По симптоматике различают одностороннюю и двустороннюю АЗН, по степени прогрессирования – стационарную (временно стабильную) и в постоянном развитии.
Типы атрофии по окрасу ДЗН:
- начальный (слабое побледнение);
- неполный (заметное побледнение одного сегмента ДЗН);
- полный (изменение оттенка по всей площади ДЗН, сильное истончение столпа нерва, сужение капилляров).
Симптомы атрофии зрительного нерва
Степень и характер оптических нарушений напрямую зависит от того, какой сегмент нерва затронут. Острота зрения может критически снизиться очень быстро. Полная деструкция заканчивается абсолютной слепотой, побледнением ДЗН с белыми или серыми вкраплениями, сужением капилляров на глазном дне. При неполной АЗН зрение в определенное время стабилизируется и более не ухудшается, а побледнение ДЗН не так выражено.

Если затронуты волокна папилломакулярного пучка, ухудшение зрения будет значительным, а обследование покажет бледную височную зону ДЗН. В данном случае оптические нарушения не удается исправить очками или даже контактными линзами. Поражение боковых зон нерва не всегда влияет на зрение, что усложняет диагностику и ухудшает прогноз.
Для АЗН характерны разнообразные дефекты поля зрения. Заподозрить оптическую нейропатию позволяют такие симптомы: скотомы, концентрическое сужение, эффект туннельного зрения, слабая реакция зрачка. У многих больных искажается восприятие цветов, хотя чаще этот симптом развивается при отмирании аксонов после неврита. Часто изменения затрагивают зелено-красную часть спектра, но могут исказиться и сине-желтые ее составляющие.
Диагностика атрофии зрительного нерва
Выразительная клиническая картина, физиологические изменения и функциональные нарушения значительно упрощают диагностику АЗН. Трудности могут возникнуть, когда фактическое зрение не соответствует степени деструкции. Для точной постановки диагноза офтальмолог должен изучить анамнез больного, установить или опровергнуть факт приема определенных лекарственных препаратов, контакты с химическими соединениями, травмы, вредные привычки. Дифференциальную диагностику проводят на предмет периферического помутнения хрусталика и амблиопии.
Офтальмоскопия
Установить наличие АЗН и точно определить степень ее распространения позволяет стандартная офтальмоскопия. Эта процедура доступна во многих обычных поликлиниках и не требует больших затрат. Результаты исследования могут отличаться, однако некоторые признаки выявляют при любой форме нейропатии: изменение оттенка и контура ДЗН, уменьшение числа сосудов, сужение артерий, различные дефекты вен.
Офтальмоскопическая картина оптической нейропатии:
- Первичная: четкость дисковых границ, размеры ДЗН нормальные или уменьшенные, присутствует блюдцеобразная экскавация.
- Вторичная: сероватый оттенок, смазанность дисковых границ, увеличение ДЗН, нет физиологической экскавации, околососковый рефлекс на источники света.

Когерентная томография
Изучить диск нерва детальнее позволяет оптическая когерентная или лазерная сканирующая томография. Дополнительно оценивают степень подвижности глазных яблок, проверяют реакцию зрачков и роговичный рефлекс, проводят визометрию с таблицами, исследуют дефекты поля зрения, проверяют цветоощущение, измеряют глазное давление. Визуально окулист устанавливает наличие экзофтальма.
Обзорная рентгенография орбиты позволяет выявить патологии глазницы. Флуоресцентная ангиография показывает дисфункцию сосудистой сети. Для исследования местного кровообращения прибегают к ультразвуковой допплерографии. Если атрофия обусловлена инфекцией, проводят лабораторные тесты вроде иммуноферментного анализа (ИФА) и полимеразной цепной реакции (ПЦР).
Ключевую роль в подтверждении диагноза играют электрофизиологические тесты. Атрофия зрительного нерва меняет пороговую чувствительность и лабильность нервной ткани. Стремительное прогрессировании болезни увеличивает показатели ретино-кортикального и кортикального времени.
Уровень снижения зависит от локализации нейропатии:
- при разрушении папилломакулярного пучка чувствительность сохраняется на нормальном уровне;
- поражение периферии вызывает резкое повышение чувствительности;
- атрофия аксиального пучка не меняет чувствительность, но резко снижает лабильность.
При необходимости проверяют неврологический статус (рентгенография черепа, КТ или МРТ мозга). Когда у пациента диагностируют новообразование в мозге или нестабильное внутричерепное давление, назначают консультацию опытного нейрохирурга. При опухолях орбиты необходимо включить в курс офтальмоонколога. Если деструкция связана с системными васкулитами, нужно обратиться к ревматологу. Патологиями артерий занимается хирург-офтальмолог или сосудистый хирург.
Как лечат атрофию зрительного нерва
Схема лечения каждого пациента с оптической нейропатией всегда индивидуальна. Врачу нужно получить всю информацию о болезни, чтобы составить эффективный план. Людям с атрофией требуется срочная госпитализация, другие способны поддерживать амбулаторное лечение. Необходимость операции зависит от причин АЗН и симптоматики. Любая терапия будет неэффективной при ослаблении зрения до 0,01 единицы и ниже.

Начинать лечение атрофии зрительного нерва необходимо с выявления и устранения (либо купирования) первопричины. Если повреждение черепных нервов обусловлено ростом интракраниальной опухоли, аневризмой или нестабильным черепным давлением, нужно провести нейрохирургическую операцию. Эндокринные факторы влияют на гормональный фон. Посттравматическую компрессию исправляют хирургическим путем, извлекая инородные тела, удаляя химикаты или ограничивая гематомы.
Консервативная терапия при оптической нейропатии в первую очередь направлена на торможение атрофических изменений, а также сохранение и восстановление зрения. Показаны препараты для расширения сосудистой сети и мелких сосудов, уменьшающие спазм капилляров и ускоряющие ток крови по артериям. Это позволяет снабдить все слои зрительного нерва достаточным количеством питательных веществ и кислорода.
Сосудистая терапия при АЗН
- внутривенно 1 мл никотиновой кислоты 1%, глюкозу 10-15 суток (либо перорально по 0,05 г трижды в день после еды);
- по таблетке Никошпана три раза в день;
- внутримышечно 1-2 мл Но-шпы 2% (либо по 0,04 г перорально);
- внутримышечно 1-2 мл Дибазола 0,5-1% ежедневно (либо внутрь по 0,02 г);
- по 0,25 г Нигексина трижды в день;
- подкожно по 0,2-0,5-1 мл нитрата натрия восходящей концентрации 2-10% курсом в 30 уколов (повышать через каждые три укола).
Противоотечные средства нужны для уменьшения отечности, что помогает снизить компрессию нерва и сосудов. Антикоагулянты применяются для профилактики тромбоза, лучшим признан сосудорасширяющий и противовоспалительный Гепарин. Возможно также назначение дезагрегантов (профилактика тромбозов), нейропротекторов (защита нервных клеток), глюкокортикостероидов (борьба с воспалительными процессами).
Консервативное лечение АЗН
- Чтобы уменьшить воспаление в нервной ткани и снять отек, назначают раствор дексаметазона в глаз, внутривенно глюкозу и кальция хлорид, мочегонные внутримышечно (Фуросемид).
- Раствор нитрата стрихнина 0,1% курсом в 20-25 подкожных инъекций.
- Парабульбарные или ретробульбарные уколы Пентоксифиллина, Атропина, ксантинола никотината. Эти средства помогают ускорить ток крови и улучшить трофику нервной ткани.
- Биогенные стимуляторы (ФиБС, препараты алоэ) курсом в 30 уколов.
- Никотиновая кислота, йодид натрия 10% или Эуфиллин внутривенно.
- Витамины перорально или внутримышечно (В1, В2, В6, В12).
- Антиоксиданты (глутаминовая кислота).
- Перорально Циннаризин, Рибоксин, Пирацетам, АТФ.
- Инстилляции Пилокарпина для снижения глазного давления.
- Ноотропные препараты (Липоцеребрин).
- Средства с антикининовым эффектом (Продектин, Пармидин) при симптомах атеросклероза.
В дополнение к медикаментозным средствам назначают физиотерапию. При АЗН эффективны оксигенотерапия (применение кислорода) и гемотрансфузии (срочное переливание крови). В процессе восстановления назначают лазерные и магнитные процедуры, эффективны электрическая стимуляция и электрофорез (введение препаратов с применением электрического тока). Если нет противопоказаний, возможна иглорефлексотерапия (использование игл на активных точках тела).

Хирургическое лечение оптической нейропатии
Одним из методов оперативного лечения зрительных нервов является коррекция гемодинамики. Процедуру можно осуществить под местным обезболиванием: в субтеноновое пространство подкладывают коллагеновую губку, которая стимулирует асептическое воспаление и расширяет сосуды. Таким образом удается спровоцировать разрастание соединительной ткани и новой сосудистой сетки. Губка самостоятельно рассасывается спустя два месяца, но эффект сохраняется надолго. Операцию можно проводить неоднократно, но с интервалом в несколько месяцев.
Новые ответвления в сосудистой сети способствуют улучшению кровоснабжения нервных тканей, что приостанавливает атрофические изменения. Коррекция кровотока позволяет восстановить зрение на 60% и устранить до 75% дефектов поля зрения при своевременном обращении в клинику. Если у пациента имеются тяжелые сопутствующие нарушения или атрофия развилась до поздней стадии, даже коррекция гемодинамики будет малоэффективна.
При частичной атрофии зрительного нерва практикуют использование коллагенового имплантата. Его пропитывают антиоксидантами или препаратами для расширения капилляров, после чего вводят в глазное яблоко без швов. Этот метод эффективен только при стабильном глазном давлении. Операция противопоказана пациентам старше 75 лет, при сахарном диабете, тяжелых соматических расстройствах и воспалениях, а также зрении меньше 0,02 диоптрий.
Прогноз при атрофии зрительного нерва
Чтобы предотвратить АЗН, необходимо регулярно проверять состояние тех органов, которые регулируют работу зрительной системы (ЦНС, эндокринные железы, суставы, соединительная ткань). В тяжелом случае инфицирования или интоксикации, а также при сильнейшем кровотечении нужно проводить срочную симптоматическую терапию.
Полностью вернуть себе зрение после нейропатии невозможно даже в лучшей клинике. Успешным признается тот случай, когда состояние пациента стабилизировалось, АЗН долго не прогрессирует, а зрение частично восстановилось. У многих людей острота зрения навсегда остается сниженной, а также имеются дефекты бокового зрения.
Некоторые формы атрофии постоянно прогрессируют даже во время адекватного лечения. Задача офтальмолога заключается в замедлении атрофических и других негативных процессов. Стабилизировав симптоматику, нужно постоянно осуществлять профилактику ишемии и нейродегенерации. Для этого назначают длительную поддерживающую терапию, которая помогает улучшить липидный профиль крови и предотвратить формирование тромбов.
Курс лечения атрофии зрительного нерва нужно регулярно повторять. Очень важно устранять все факторы, способные повлиять на аксоны зрительного нерва. Пациент с оптической нейропатией должен регулярно посещать специалистов по показаниям. Необходимо постоянно осуществлять профилактику осложнений и наладить образ жизни. Отказ от терапии при оптической нейропатии неминуемо приводит к инвалидности в связи с тотальным отмиранием нервов и необратимой слепотой.
Любые изменения в слоях зрительного нерва негативно сказываются на способности человека видеть. Поэтому необходимо вовремя проходить осмотры людям с предрасположенностью и лечить все болезни, способствующие атрофии зрительного нерва. Терапия не поможет восстановить зрение до 100%, когда оптическая нейропатия уже достаточно развилась.
Контактные линзы каких брендов вам знакомы?
Источник