Артериальной гипертензии ибс глаукоме тиреотоксикозе
Давление при тиреотоксикозе
Медики и ученые выделяют такие факторы-провокаторы артериальной гипертензии тиреотоксического генеза:
- Токсический диффузный зоб. Он появляется на фоне генетических патологий, аутоиммунных заболеваний и радиоактивного влияния.
- Аденома гипофиза. При ней выделяется избыточное количество тиреотропного гормона, стимулирующего функцию щитовидной железы, которая начинает гиперпродукцию Т4, Т3.
- Злокачественное новообразование щитовидки. Возникает первичная гиперфункция и концентрация тиреоидных гормонов в крови повышается.
- Чрезмерное введение в организм гормональных препаратов, преследующих цель заместительной терапии после резекции железы.
- Аномалии рецепторных комплексов, реагирующих на гормональные молекулы.
Из-за гормонов растет сердечный выброс, а это становится причиной повышающегося АД.
Патофизиологический механизм возникновения одного заболевания на фоне другого заключается в свойствах гормональных молекул, синтезируемых щитовидной железой. Т3, Т4 оказывают на миокард кардиотонический эффект, увеличивая минутный сердечный выброс. Гормонам удается достичь этого благодаря стимуляции тахикардии и увеличения объема, выбрасываемой в большой круг кровообращения, крови.
Если же первичной причиной было нарушение эндокринной функции гипоталамо-гипофизарной системы, патофизиологический механизм развивается по альтернативному пути. После роста концентрации в корови антидиуретического и адренокортикотропного гормонов активируется обратное всасывание в почечных канальцах жидкости. Растет ОЦК, появляется гиперволемия и давление повышается.
Терапия тиреотоксикоза проводится по схеме. Применяются антитиреоидные лекарственные препараты, снижающие уровень гормонов в крови. В схему включают медикаментозные средства с содержанием йода. Пациенту рекомендуется принимать гипотензивные медикаменты для снижения давления. В тяжелых случаях показано оперативное вмешательство с удалением части или всей щитовидной железы.
- 1 Причины и симптомы
- 1.1 Клиническая картина
- 1.1.1 Влияние гормонов на давление
- 1.1 Клиническая картина
- 2 Диагностика и лечение тиреотоксикоза при давлении
Щитовидная железа — важнейший орган эндокринной системы. Избыток вырабатываемых ею гормонов называется тиреотоксикоз. Давление при тиреотоксикозе повышается (пульсовое и систолическое). Заболевание опасно осложнениями в виде тиреотоксического криза, который может привести к смерти. Потому важно пройти обследования на начальных этапах и неукоснительно соблюдать назначения врача.
Причины и симптомы
Тиреотоксикоз (еще название гипертериоз) возникает вследствие избытка гормонов тироксина и трийодтиронина. Такая патология — это совокупность заболеваний, вызывающих дисфункцию щитовидной железы. Различают 3 формы синдрома:
- Первичный. Связан с гиперфункцией щитовидной железы.
- Вторичный. Связан с выработкой гормонов гипофиза.
- Третичный. Дисфункция гипоталамуса — группы клеток отвечающего за нейроэндокринную работу мозга и гомеостаз организма.
| Заболевание | Почему возникает? |
| Токсический зоб диффузного типа (Базедова болезнь, недуг Грейвса) | Избыток гормонов щитовидной железы вследствие образования антител, атакующих ее клетки. |
| Токсическая аденома (многоузловой зоб) | Возникает при опухолях щитовидки. Узлы вырабатывают избыток гормонов. |
| Аденома гипофиза | Избыток гормона тиротропинома. |
| Тиреоидит | Разрушаются клетки щитовидной железы, что приводит к излишку тиреоидных гормонов. |
| Лекарственный тиреотоксикоз | Развивается при приеме гормональных препаратов. |
| Йод | Избыток или недостаток микроэлемента. |
Как различить вторичную артериальную гипертензию
Артериальная гипертензия характеризуется повышением давления (выше 140 на 90). Сегодня она является наиболее распространённой хронической болезнью.
Различают первичную и вторичную артериальную гипертензию. В первом случае причину определить не удаётся. Вторичная артериальная гипертензия (симптоматическая) всегда связана с патологиями органов, принимающих участие в процессах регуляции давления.
Она развивается по какой-либо причине, выявив которую, удаётся привести АД в норму и предупредить развитие осложнений.
Виды артериальной гипертензии различают следующим образом. Первичной называется обычная гипертония, которую выявляют у четверти населения. Если больной жалуется только на высокое АД, как правило, речь идёт именно о такой форме патологии.
Вторичная (симптоматическая) артериальная гипертензия появляется из-за какой-либо болезни, чаще всего почек, эндокринной системы. Такие патологии негативно влияют и на другие органы. Перед тем как подобрать лечение, врач направляет усилия на поиск и устранение причины гипертонии.
Другим основным отличием являются высокие показатели АД — выше 180-200, причём под воздействием гипотензивных препаратов давление снижается незначительно. Вторичную гипертензию можно заподозрить и в случае развития изменений в органах-мишенях (сердце, почки, головной мозг).
Вторичная нефропатия при артериальной гипертензии часто приводит к сморщиванию (уменьшению размера) почек. В запущенных случаях они перестают работать, тогда развивается состояние, угрожающее жизни.
Классификация
Вторичная артериальная гипертензия сопровождает более 50-ти заболеваний. Существует классификация АГ (в зависимости от причины развития). Условно выделяют 5 вторичных форм артериальной гипертензии:
- Нейрогенная;
- Гемодинамическая;
- Лекарственная;
- Эндокринная;
- Нефрогенная.
Причина нейрогенной формы АГ — сосудистые болезни, поражения периферической и центральной нервной системы (инсульт, опухоли мозга). Гемодинамическая форма обусловлена поражением миокарда, магистральных сосудов: порок сердца (приобретённый, врождённый), патологии аорты, клапанов. Лекарственная форма АГ развивается после приёма некоторых препаратов: глюкокортикоиды, антидепрессанты, контрацептивы и др.
Гиперпаратиреоидная гипертензия вызвана повышенной секрецией паратгормона, который регулирует уровень кальция. Эндокринная форма болезни также развивается из-за опухоли надпочечников, других органов, когда повышается уровень кортикостероидов. Причиной повышения АД становятся опухоли:
- Альдостеронома (высокий уровень альдостерона);
- Феохромоцитома (высокий уровень адреналина норадреналина).
Достаточно часто выявляют симптоматические гипертензии, развивающиеся из-за поражения почек. Существуют нефрогенные формы АГ: паренхиматозные и реноваскулярные. В первом случае стойкое повышение давления сопровождает нефропатию, поликистоз, пиелонефрит, гломерулонефрит, туберкулёз почек.
Симптомы
Оно сопровождается следующими клиническими проявлениями:
- Боль в голове;
- Частый пульс;
- Головокружение;
- Слабость;
- Шум в ушах;
- Отёки лица, конечностей;
- «Мушки» перед глазами;
- Тошнота;
- Раздражительность;
- Тревога.
Высокое давление иногда является единственным проявлением вторичной АГ. Дополнительно появляются симптомы основной болезни. Нейрогенная гипертония сопровождается изменением ЧСС, потливостью, болью в голове.
Эндокринная форма может проявляться полнотой, при этом объёмы конечностей не изменяются, а полнеют только лицо, тело. Симптомами почечной гипертензии являются тяжесть, боль в голове, нарушения зрения, учащение пульса. На начальном этапе болезнь может никак не проявляться, кроме недомогания.
Диагностика
. Всем пациентам с повышенным давлением необходимо сдать кровь и мочу на общий анализ.
Другие обязательные исследования:
- Анализ на сахар, холестерин, креатинин;
- Определение уровня натрия, калия;
- Проба по Нечипоренко, Зимницкому;
- ЭКГ;
- Исследования глазного дна.
Алгоритм дифференциальной диагностики вторичной артериальной гипертензии включает 2 этапа. Сначала врач анализирует анамнез, симптомы, течение болезни.
Основой диагностики вторичной артериальной гипертензии на 1 этапе являются данные исследований, опроса, осмотра больного.
Существует несколько признаков, которые помогают отличить болезнь от первичной гипертонии:
- Возраст моложе 20 л. и старше 60 л.;
- Внезапное появление гипертонии с высокими показателями АД;
- Быстрое течение;
- Симпатоадреналовые кризы;
- Наличие этиологических болезней;
- Неэффективность гипотензивных препаратов.
При наличии симптомов, характерных для вторичной АГ, начинается второй этап диагностики. Он включает методы, оценивающие наличие/отсутствие нарушений в структуре, функциях органов. В некоторых случаях стандартное обследование не показывает отклонений. Тогда дополнительно проводят УЗИ, рентген, КТ, МРТ.
Лечение
Целью лечения вторичных артериальных гипертензий является воздействие на первопричину. При гемодинамической почечной пациенту назначают медикаментозную терапию. Если лечение эффективно, давление приходит в норму.
При выявлении опухолей или патологий сосудов необходимо хирургическое вмешательство. Показания и вид операции определяются, учитывая возраст больного, характер и тяжесть сопутствующих болезней. Если выявлены склеротические процессы, воспаления в почках, подбирают симптоматическую терапию. Необходима профилактика развития почечной недостаточности.
При всех формах гипертонии назначаются лекарства, понижающие АД: диуретики, ингибиторы АПФ, сартаны, бета-блокаторы, антагонисты кальция.
Профилактика
Профилактика артериальной гипертензии – это первоочередная задача для людей с наследственной склонностью, и для тех, у кого АД держится в пределах крайних показателей нормы. Это позволит предупредить развитие заболевания или его осложнений.
Профилактика артериальной гипертензии может быть первичной и вторичной. Первичная включает методы, которые позволят избежать развития болезни. К ним относятся:
- Предотвращение стрессов;
- Нормализация функций ЦНС;
- Соблюдение режима дня;
- Сон не менее 8 ч;
- Физические нагрузки, в т. ч. и на воздухе (ходьба, езда на велосипеде и т. д.).
- Отказ от сигарет;
- Отказ или ограничение потребления алкоголя (не более 30 мл в день);
- Снижение суточного количества соли (до 6 г).
Если есть ожирение, важно снизить вес. Делать это надо постепенно, теряя не более 3-4 кг в мес.
К мерам профилактики гипертонии относится рациональное питание. Нельзя допускать превышения в рационе жиров (более 50-60 г в сутки). Животные жиры должны составлять не более 1/3 указанной нормы.
Следует ограничить быстрые углеводы: сахар, сладости, мучное.В рацион должно входить достаточное количество белков (рыба нежирных сортов, птица, кисломолочные продукты и др.). Хорошо употреблять пищу, содержащую много кальция, магния, калия:
- Свёкла;
- Запечённый картофель;
- Фасоль;
- Курага;
- Чернослив;
- Изюм.
Мероприятия разделяются на 2 группы: медикаментозные и немедикаментозные. Больной должен принимать гипотензивные средства, снижающие давление. Это позволит предупредить осложнения.
Немедикаментозная терапия соответствует мероприятиям первичной профилактики, указанным выше. Необходимо регулярно контролировать давление, измеряя его не реже, чем дважды в день. Следует выполнять рекомендации врача и своевременно обращаться за медпомощью при ухудшении состояния.
Симптомы тиреотоксикоза
- Симптомы
- Классификация по происхождению
- Классификация по тяжести
- Лечение
- Прогноз
Симптоматическую артериальную гипертензию называют еще вторичной, поскольку она не является самостоятельным заболеванием. Ее появление связано с нарушением строения или работы некоторых органов: сердца, аорты, почек. Более 50 заболеваний сопровождается данным синдромом. Симптоматическая артериальная гипертензия составляет приблизительно 15% от всех случаев гипертонии.
Как проявляется?
Гипертензия – повышение значений артериального давления выше 140/90 мм. рт. ст. Если причина этого патологического состояния неизвестна (ее не удается выявить), то это эссенциальная гипертония. Но если повышение показателей давления возникает из-за какого-либо заболевания, то ее называют симптоматической или вторичной.
Одними из ярких признаков патологии являются повышенное потоотделение, увеличенный зоб, глаза, выходящие из орбит.
- Невротический. Больные постоянно взволнованы, ощущают страх. Они раздражительны, чрезмерно эмоциональны.
- Диспептический. Наличие у пациента тошноты, рвоты, диареи.
- Желтушный. При патологии наблюдается повышение в крови билирубина. Поэтому ее дифференцируют с заболеваниями желчевыводящих путей.
- Гипергидроз. При тиреотоксикозе наблюдается чрезмерное потоотделение.
- Снижение массы тела. Метаболическая функция гормонов ведет к тому, что жир подкожной жировой клетчатки сгорает и человек худеет.
- Нарушение сна.
- Тахикардия. ЧСС достигает 100 ударов в 1 мин. и выше.
- Кардиалгии. Это неприятные ощущения в грудной клетке, необусловленные какой-либо сердечно-сосудистой патологией.
- Экзофтальм. Под влиянием гормональных веществ разрастается соединительная ткань, находящаяся за глазным яблоком. Глаза будто вылазят из орбит.
- Расстройство аппетита. Он повышен или, наоборот, снижен.
- Гепатомегалия. Вследствие увеличения печень выступает из-под ребра.
- Нарушение половых функций.
- Интеллектуальный дефицит.
Способы диагностики недугов
Чтобы установить диагноз, врач изучает историю принимаемых пациентом лекарств, их переносимость и т.д.
- У пациента выясняют, наблюдались ли у него ранее патологические симптомы. Уточняют с чем больной связывает их возникновение. Врач спрашивает относительно наличия таких заболеваний у родственников.
- Доктор собирает медикаментозный анамнез. При этом изучается медицинская карта больного.
- Визуально и пальпаторно обследуется щитовидная железа. Измеряется ее примерный объем, обнаруживаются узлы.
- Исследование крови на уровень тиреотропного гормона, тироксина и трийодтиронина:
- ТТГ при первичном гипертиреозе снижается, а при вторичном — растет;
- Т3 и Т4 при тиреотоксикозе всегда повышены.
- Серологическое исследование венозной крови на наличие антител в щитовидной железе.
- Измерение тиреоглобулина. Этот показатель отражает картину экзогенного или эндогенного гипертиреоза.
- Биохимия крови. Растут печеночные ферменты (АЛТ и щелочная фосфатаза).
- УЗИ щитовидной железы. На мониторе измеряют размеры, отмечают степень диффузных изменений и наличие узловых образований.
- Биопсия щитовидной железы.
Источник
Артериальная гипертензия (АГ, гипертония, гипертоническая болезнь) — стойкое повышение артериального давления от 140/90 мм рт. ст. и выше.
Наиболее распространена первичная гипертензия— стойкое повышение артериального давления (АД), не связанное с нарушением работы органов. Диагноз первичной гипертензии ставится на основании исключения всех вторичных гипертензий.
Вторичная гипертензия — повышение артериального давления, в основе которого лежит патология того, или иного органа, или системы организма. Причины вторичной гипертензии условно делятся на почечные и эндокринные.
При почечной гипертензии происходит сужение просвета почечных артерий из-за чего в почки поступает недостаточное количество крови. В ответ на это почками синтезируются вещества, повышающие артериальное давление. Заболевания, которые могут привести к почечной гипертензии — это хронический гломерулонефрит, хронический пиелонефрит, поликистоз почек, врожденное сужение почечной артерии. Для исключения или подтверждения почечной гипертензии пациенту назначают исследование — общий анализ мочи, анализ мочи по Нечипоренко,анализ мочи по Зимницкому, анализ крови на мочевину, креатинин.
Повышение давления, связанное с гормонами — это эндокринная гипертензия. При этой патологии повышенное давление и гормоны неразрывно связаны. В основе гипертензии — одно из заболеваний эндокринных органов (щитовидной и околощитовидных желез, надпочечников, гипофиза). В данной статье будут подробно рассмотрены причины эндокринной гипертензии.
Гормональные причины повышенного давления:
- Гиперпаратиреоз.
- Гипотиреоз.
- Тиреотоксикоз.
- Акромегалия.
- Феохромоцитома.
- Первичный гиперальдостеронизм.
- Гиперкортицизм
Гиперпаратиреоз
При этом заболевании происходит повышение секреции паратиреоидного гормона (паратгормон, ПТГ) паращитовидными (околощитовидными) железами, что приводит к усиленному разрушению костной ткани и повышению кальция в крови.
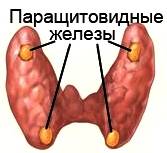 Околощитовидные железы располагаются позади щитовидной железы, их количество чаще равно четырем. Околощитовидные железы в организме человека регулируют фосфорно-кальциевый обмен. В норме между кальцием крови и паратгормоном имеется четкая взаимосвязь. Например, если уровень кальция в крови снижается, околощитовидные железы синтезируют больше паратгормона. Этот гормон особым образом воздействует на костную ткань, «высвобождая» из нее кальций, после чего уровень кальция в крови повышается.
Околощитовидные железы располагаются позади щитовидной железы, их количество чаще равно четырем. Околощитовидные железы в организме человека регулируют фосфорно-кальциевый обмен. В норме между кальцием крови и паратгормоном имеется четкая взаимосвязь. Например, если уровень кальция в крови снижается, околощитовидные железы синтезируют больше паратгормона. Этот гормон особым образом воздействует на костную ткань, «высвобождая» из нее кальций, после чего уровень кальция в крови повышается.
Различают первичный, вторичный и третичный гиперпаратиреоз. Повышенное давление наблюдается при первичном и третичном гиперпаратиреозе. У каждой из форм этого заболевания своя причина возникновения. Так, при первичном гиперпаратиреозе патологический очаг находится в одной из околощитовидных желез, представляя собой доброкачественное новообразование (аденому), которое бесконтрольно и в большом количестве вырабатывает ПТГ. Или же несколько околощитовидных желез подвергаются гиперплазии — разрастанию, и бесконтрольно синтезируют гормоны околощитовидных желез. При третичном гиперпаратиреозе наблюдается сочетание этих патологических изменений.
Паратгормон, синтезируемый в больших количествах, вызывает разрушение костной ткани с последующим высвобождением в кровь большого количества кальция. Избыток кальция в крови, в свою очередь, оказывает воздействие на сосуды, вызывая их сужение. В результате этого артериальное давление повышается. Чем выше уровень кальция в крови, тем вероятнее возникновение артериальной гипертензии у человека.
! Какие еще жалобы и симптомы могут быть: слабость, боли в мышцах, костях и суставах, нарушение походки, мочекаменная болезнь, учащенное мочеиспускание, жажда, боли в животе, тошнота, запоры, ослабление памяти, депрессия, психозы, неврозы, спутанность сознания, сонливость.
! Какое обследование назначит врач: анализ крови на паратгормон (ПТГ), кальций общий, альбумин, кальций ионизированный, щелочная фосфатаза, фосфор. По показаниям — УЗИ/КТ/МРТ/сцинтиграфия околощитовидных желез, денситометрия (определение плотности костей) бедренной кости, позвоночника и лучевой кости.
Гипотиреоз
При этом заболевании снижается уровень гормонов щитовидной железы — тироксина и/или трийодтиронина в крови, или же реже — формируется невосприимчивость органов и тканей организма к этим гормонам. Различают три формы гипотиреоза — первичный, вторичный и третичный. Наиболее часто встречается первичный гипотиреоз, причиной которого является аутоиммунное поражение щитовидной железы. Реже первичный гипотиреоз возникает в исходе воспалительных заболеваний железы, после хирургической операции на железе, передозировки некоторых лекарственных средств и токсических веществ или же при исходно малом объеме щитовидной железы с рождения. При вторичном и третичном гипотиреозе нарушение происходит в головном мозге — гипофизе или гипоталамусе (воспалительные заболевания и новообразования гипофиза, ишемия головного мозга, кровоизлияние в гипофиз, облучении опухолей головного мозга). Гипофиз и гипоталамус являются главными «начальниками» щитовидной железы и управляют ее работой. Нарушается функционирование этих структур — в ответ нарушается и работа щитовидной железы.
Артериальная гипертензия при данном заболевании характеризуется повышением только диастолического давления ( при обозначении артериального давления указывается две цифры (например, 130/80 мм.рт.ст.): первая цифра (130)— систолическое давление, вторая (80) — диастолическое давление). Причина повышения артериального давления при гипотиреозе — задержка жидкости в организме, системный отек органов и тканей.
! Какие еще жалобы и симптомы могут быть: слабость, сонливость, забывчивость, бледность и сухость кожи, выпадение волос, снижение температуры тела, прибавка массы тела при плохом аппетите, отечность лица, рук и ног, запоры, нарушение менструального цикла, нарушение речи, снижение слуха и затруднение носового дыхания.
! Какое обследование назначит врач: анализ крови на ТТГ, Т4свободный, Т3 свободный, АТ к ТПО, АТ к ТГ. По показаниям — УЗИ щитовидной железы.
Тиреотоксикоз (гипертиреоз)
Тиреотоксикоз — состояние, вызванное повышением тироксина и/или трийодтиронина в крови. Тиреотоксикоз возникает при усилении работы щитовидной железы или же по причине разрушения части клеток щитовидной железы с высвобождением в кровь гормонов, содержащихся в этих клетках. Избыток гормонов щитовидной железы повышает активность гормонов надпочечников — нейромедиаторов адреналина и норадреналина, а также усиливают восприимчивость всего организма к действию этих гормонов. Именно норадреналин повышает артериальное давление, сужая кровеносные сосуды.
При гипертиреозе характерным признаком является повышение систолического давления, при этом диастолическое остается в норме.
! Какие еще жалобы и симптомы могут быть: сердцебиение, нарушение ритма сердца, дрожь в руках и теле, бессонница, потливость, рассеянное внимание, раздражительность, плаксивость, тревожность, потеря веса при повышенном аппетите, плохая переносимость жары, одышка при небольшой физической нагрузке, быстрая утомляемость, мышечная слабость, частый неоформленный стул, нарушение менструального цикла, ломкость ногтей, выпадение волос.
! Какое обследование назначит врач: анализ крови на ТТГ, Т4 свободный, Т3 свободный. По показаниям — анализ крови на АТ к рТТГ, АТ к ТПО, АТ к ТГ, УЗИ и сцинтиграфия щитовидной железы.
Акромегалия
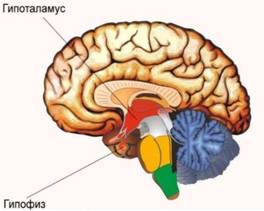 При этом заболевании происходит повышение в крови соматотропного гормона (гормон роста). Причиной заболевания является формирование гормонально активного новообразования (аденомы) гипофиза — важной эндокринной железы, расположенной в головном мозге. Возникает это заболевание у взрослых людей, когда зоны роста уже закрыты. При избытке гормона роста происходит гипертрофия (разрастание) органов и тканей организма — надкостницы, суставов и костей, мягких тканей, кожи, языка, верхних дыхательных путей, сердечной мышцы, потовых желез и др.
При этом заболевании происходит повышение в крови соматотропного гормона (гормон роста). Причиной заболевания является формирование гормонально активного новообразования (аденомы) гипофиза — важной эндокринной железы, расположенной в головном мозге. Возникает это заболевание у взрослых людей, когда зоны роста уже закрыты. При избытке гормона роста происходит гипертрофия (разрастание) органов и тканей организма — надкостницы, суставов и костей, мягких тканей, кожи, языка, верхних дыхательных путей, сердечной мышцы, потовых желез и др.
Наиболее типичным для этого заболевания является характерное изменение внешности человека. Становятся более грубыми черты лица — увеличиваются губы, нос и уши, изменяется прикус, лицо становится более скуластым, надбровные дуги и подбородок чрезмерно выступают вперед, увеличивается размер кистей и стоп, грудная клетка становится шире, позвоночник деформируется. Характерно изменение голоса, который становится более грубым.
 Повышение артериального давления при акромегалии обусловлено влиянием гормона роста, который имеет свойство задерживать натрий в организме. Вслед за задержкой натрия происходит задержка воды, увеличивается объем внеклеточной жидкости в организме, формируется системный отек органов и тканей.
Повышение артериального давления при акромегалии обусловлено влиянием гормона роста, который имеет свойство задерживать натрий в организме. Вслед за задержкой натрия происходит задержка воды, увеличивается объем внеклеточной жидкости в организме, формируется системный отек органов и тканей.
! Какие еще жалобы и симптомы могут быть: усиленная потливость, усиления роста волос на теле, слабость, боли в суставах, онемение конечностей, нарушение менструального цикла у женщин, снижение потенции у мужчин, мышечная слабость, развитие сахарного диабета, «маслянистость» кожи, нарушение сердечной деятельности — застойная сердечная недостаточность.
! Какое обследование назначит врач: анализ крови на ИФР-1 (инсулиноподобный фактор роста), анализ крови на СТГ (соматотропный гормон) в ходе ОГТТ (глюкозотолерантного теста). По показаниям — МРТ гипофиза с контрастированием.
Феохромоцитома
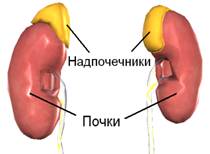 Феохромоцитома — это новообразование (чаще доброкачественное), которое бесконтрольно вырабатывает большое количество гормонов адреналина и норадреналина. Наиболее часто такая опухоль выявляется в надпочечниках — парных эндокринных желез, которые располагаются на верхних полюсах почек в виде «колпачков».
Феохромоцитома — это новообразование (чаще доброкачественное), которое бесконтрольно вырабатывает большое количество гормонов адреналина и норадреналина. Наиболее часто такая опухоль выявляется в надпочечниках — парных эндокринных желез, которые располагаются на верхних полюсах почек в виде «колпачков».
Артериальная гипертензия является самым ярким признаком этого заболевания и имеет свои особенности. При феохромоцитоме артериальное давление повышается внезапно и резко, цифры систолического давления могут достигать 200-300 мм.рт.ст и более. Во время такого «криза» больной ощущает безотчетный страх, внутреннюю дрожь, снижение остроты зрения, двоение в глазах, тошноту, резкие боли в животе, сердце, головная боль, боли в пояснице, может быть рвота. Во время резкого скачка артериального давления кожа приобретает «мраморный» рисунок, становится бледной, характерен «пот градом». Одно из наиболее частых проявлений — частый пульс до 180 ударов в минуту, может возникнуть нарушение ритма сердца. Иногда возникает одышка.
Характерной особенностью повышения давления при феохромоцитоме является кратковременность, приступ проходит сам, без воздействия каких-либо окружающих факторов, лекарственных средств и др. Одиночный приступ повышения давления длится в среднем 15-20 минут.
! Какие еще жалобы и симптомы могут быть: Между приступами — головокружение, которое усиливается при смене положения тела из горизонтального в вертикальное, сахарный диабет, изменение сосудов глазного дна, снижение остроты зрения.
! Какое обследование назначит врач: анализ суточной мочи или плазмы крови на метанефрин и норметанефрин. По показаниям — анализ крови на хромогранин А, МРТ/КТ надпочечников.
Первичный гиперальдостеронизм
Это синдром, в основе которого лежит увеличение содержания альдостерона в крови. Причиной первичного гиперальдостеронизма является гормонально активная опухоль коры надпочечника, вырабатывающая альдостерон в избытке, или же гиперплазия (разрастание) коры одного или обоих надпочечников. Именно избыток альдостерона обусловливает все признаки данного заболевания. Альдостерон имеет свойство задерживать натрий в организме. Вслед за задержкой натрия происходит задержка воды. Увеличивается объем внеклеточной жидкости в органах и тканях, в том числе и в стенке сосудов. Из-за этого суживается просвет сосудов и артериальное давление растет.
Повышенное давление при этом заболевании — один из самых постоянных симптомов.
Артериальная гипертензия при гиперальдостеронизме может быть более или менее стабильной, или протекать с кризами — эпизодами резкого повышения давления. Может протекать мягко, или же иметь более агрессивный характер, когда традиционная терапия, направленная на снижение давления, не помогает.
! Какие еще жалобы и симптомы могут быть: мышечная слабость, судороги, редкий пульс, жажда, частое и ночное мочеиспускание.
! Какое обследование назначит врач: анализ крови на соотношение концентрации альдостерона/ренина (АРС), анализ крови на калий, натрий. По показаниям — МРТ/КТ надпочечников, катетеризация надпочечниковых вен с контрастированием.
Гиперкортицизм (Болезнь и синдром Иценко — Кушинга)
Гиперкортицизм — это сочетание симптомов, обусловленных длительным влиянием кортикостероидов (гормонов коры надпочечников) на организм человека. Причиной повышенной секреции этих гормонов может являться новообразование гипофиза (болезнь Иценко — Кушинга), новообразование коры надпочечников ( синдром Иценко — Кушинга), гиперплазия коры надпочечников, гормонально активные опухоли иных локализаций, а также систематическое употребление препаратов стероидных гормонов.
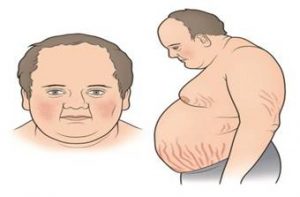 Наиболее ярким проявлением гиперкортицизма является характерное изменение внешности человека. Такие люди имеют избыточную массу тела, при этом жир откладывается преимущественно в области живота, груди, шеи, лица. При этом конечности, наоборот, «худеют». Лицо округляется. Кожа щек, груди и спины становится багрово — синюшного цвета. Кожные покровы склонны к сухости, кожа истончена, легко травмируется, появляются подкожные кровоизлияния. На груди и конечностях отчетливо вырисовывается венозный рисунок. На животе, плечах, бедрах, груди появляются широкие полосы — растяжки, напоминающие «языки пламени» красно-фиолетового цвета. В местах трения на коже возникают очаги гиперпигментации (потемнения). Характерно гнойничковое поражение кожи, избыточный рост волос на теле, выпадение волос на голове.
Наиболее ярким проявлением гиперкортицизма является характерное изменение внешности человека. Такие люди имеют избыточную массу тела, при этом жир откладывается преимущественно в области живота, груди, шеи, лица. При этом конечности, наоборот, «худеют». Лицо округляется. Кожа щек, груди и спины становится багрово — синюшного цвета. Кожные покровы склонны к сухости, кожа истончена, легко травмируется, появляются подкожные кровоизлияния. На груди и конечностях отчетливо вырисовывается венозный рисунок. На животе, плечах, бедрах, груди появляются широкие полосы — растяжки, напоминающие «языки пламени» красно-фиолетового цвета. В местах трения на коже возникают очаги гиперпигментации (потемнения). Характерно гнойничковое поражение кожи, избыточный рост волос на теле, выпадение волос на голове.
Артериальная гипертензия у пациентов с гиперкортицизмом встречается в 75-80% случаев и является постоянным и характерным симптом. Стероидные гормоны играют важную роль в регуляции артериального давления. При этом заболевании повышенное давление и гормоны неразрывно связаны. При избыточном количестве кортикостероидов происходит активация главной системы организма, управляющей артериальным давлением — ренин — ангиотензиновой системы. Повышается тонус сосудов, увеличивается объем циркулирующей крови в организме, происходит задержка жидкости. Все это приводит к стабильно повышенному артериальному давлению.
Для этого заболевания характерно повышение как систолического, так и диастолического давления. Кризовые повышения давления не характерны. Течение артериальной гипертензии тяжелое и быстро прогрессирующее.
! Какие еще жалобы и симптомы могут быть: слабость, нарушение менструального цикла у женщин, бесплодие, снижение потенции у мужчин, сахарный диабет, остеопороз, мышечная слабость, мочекаменная болезнь, воспалительные заболевания мочевыделительной системы, психические расстройства, депрессия.
! Какое обследование назначит врач: исследование слюны на кортизол в вечернее время, анализ суточной мочи на кортизол, анализ крови на АКТГ и кортизол в утренние и вечерние часы. По показаниям: пробы с подавлением секреции кортизола, КТ/МРТ надпочечников, МРТ головного мозга.
Подводя итоги, следует отметить, что вторичная эндокринная гипертензия требует тщательного обследования и подбора оптимального лечения в индивидуальном порядке. Лечение повышенного давления базируется на лечении заболевания, являющегося его причиной. Для лечения применяется как медикаментозная терапия, так и хирургические методы.
Очень важно своевременно выявить заболевание и начать лечение. Не забывайте о том, что повышенное давление изо дня в день «прокладывает дорожку» к другим серьезным и опасным для жизни заболеваниям. Это инфаркт миокарда, инсульт, атеросклероз, почечная недостаточность, нарушение зрения, импотенция у мужчин. И чем скорее поставлен диагноз, тем выше шансы на выздоровление и ниже риск осложнений.
Будьте здоровы!
Врач-эндокринолог Акмаева Г.А.
Источник


