Аллергический ринит аллергические конъюнктивит
Дата публикации 30 октября 2019 г.Обновлено 30 октября 2019 г.
Определение болезни. Причины заболевания
Аллергический конъюнктивит — это воспаление слизистой оболочки глаз (конъюнктивы), которое вызвано воздействием аллергена [4].
Чаще всего заболевание вызывают ингаляционные аллергены, которые попадают в организм вместе с воздухом:
- домашняя пыль, клещи домашней пыли, тараканы;
- пыльца деревьев, луговых и сорных трав;
- животные — кошки, собаки, лошади, мыши, крысы и др.;
- профессиональные аллергены — латекс, мука, формальдегид, клей, древесная пыль и др.
Значительно реже аллергический конъюнктивит провоцируют неингаляционные аллергены:
- еда — морепродукты, орехи, фрукты, мёд и др.;
- лекарственные препараты.
Как правило, болезнь дебютирует в возрасте 6-11 лет и в юности, иногда — в старшем возрасте, крайне редко — у детей до пяти лет. Это связано с особенностями «созревания» иммунной системы — её «критическими периодами». Дело в том, что в возрасте 4-6 лет концентрация иммуноглобулина Е — важной молекулы, играющей ключевую роль в формировании аллергии, — достигает своих максимальных значений из-за глистных и паразитарных заболеваний у детей. В результате чувствительность иммунной системы к ингаляционным аллергенам повышается.
Предрасположенность к аллергическому конъюнктивиту в первую очередь связана с наследственной отягощённостью по аллергии. На её активацию влияет целый ряд внешних факторов: стрессы, экологические проблемы в мегаполисах, доступность и неконтролируемый приём лекарств, вредные привычки, характер питания [2][5].
Также важную роль играет скорость движения воздуха в помещении. Если воздух находится в неподвижном (спокойном) состоянии, то крупные частицы, которые в основном вызывают аллергию, будут оседать на поверхности предметов, не скапливаясь в воздухе. Это объясняет, почему пыль не является главной причиной аллергического конъюнктивита в отличие от пыльцы [5].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы аллергического конъюнктивита
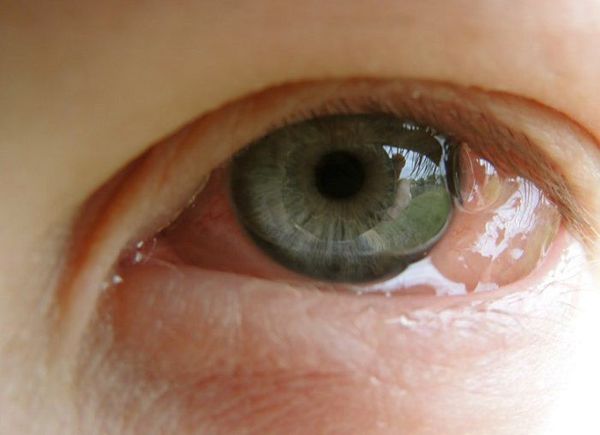
Внешне пациента с аллергическим конъюнктивитом можно заподозрить по наличию отёчной и покрасневшей конъюнктивы глаз, отёчных век, тёмных кругов под глазами, слезотечению. Также они жалуются на зуд и ощущение песка в глазах.
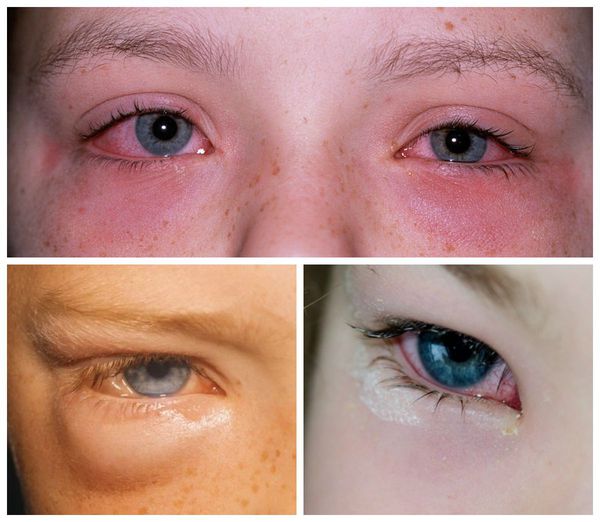
Все вышеописанные симптомы, как правило, возникают симметрично на обоих глазах. Если же эти признаки долгое время наблюдаются только в одном глазу, то нужно обязательно проконсультироваться с офтальмологом: такое течение болезни указывает на неаллергический характер воспаления.
Симптомы аллергического конъюнктивита могут беспокоить пациента круглый год или появляться только в весенне-летний период. Круглогодичные признаки не имеют выраженных периодов обострения (из-за чего болезнь трудно диагностировать) или возникают эпизодически при контакте с аллергеном: во время уборки квартиры, чтении старой книги, общения с животными. Симптомы сезонного аллергического конъюнктивита более выражены. Они беспокоят пациента в одно и то же время на протяжении нескольких лет, усиливаются при выходе на улицу, особенно в сухую ветреную погоду, во время работы на садовом участке, пребывания в загородной зоне, езды на автомобиле с открытыми окнами.
Изолированный аллергический конъюнктивит встречается редко. Чаще всего он сопряжён с признаками аллергического ринита (около 95 %). В таком случае пациента беспокоят ещё и заложенность носа, насморк, зуд в носу, многократные чихания. Только 55 % пациентов с аллергическим ринитом могут самостоятельно заподозрить у себя проявления аллергического конъюнктивита, остальные случаи диагностируются врачом-аллергологом [10]. Кроме того, аллергический риноконъюнктивит может сочетаться с бронхиальной астмой, для которой характерно удушье, чувство нехватки воздуха, приступообразный кашель, свисты и хрипы в груди.
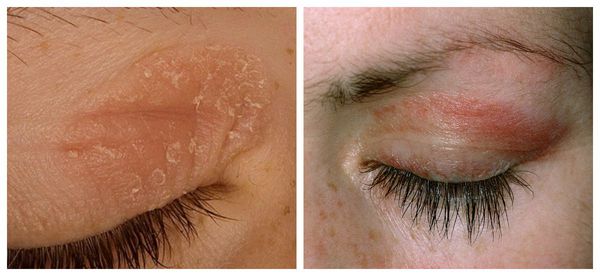
Нередко аллергическому конъюнктивиту сопутствует атопический дерматит. Ему характерны сыпь на коже век, в области запястий, локтевых и подколенных сгибов, сопровождается выраженным зудом и сухостью кожи [2].
Патогенез аллергического конъюнктивита
Эпителиальные клетки поверхности глаз являются частью иммунной системы слизистой оболочки глаза. Помимо физического барьера против инфекции они выполняют функцию эффекторных клеток, которые способны отличать чужеродные клетки (микробы, аллергены) от клеток собственного организма, захватывать и переваривать их.
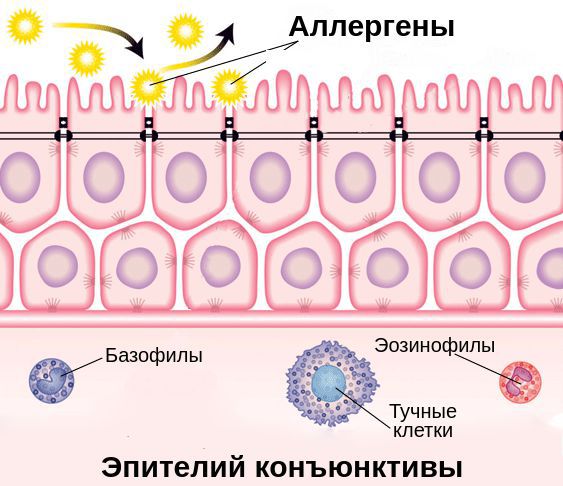
При проникновении аллергенов в конъюнктиву клетки иммунной системы начинают вырабатывать специальный белок — иммуноглобулин Е (IgE). Он связывается с аллергенами и чувствительными тучными клетками — клетками иммунной системы — через Fc-рецепторы (FceRI). Это становится пусковым механизмом развития воспалительной реакции в конъюнктиве [6][8].
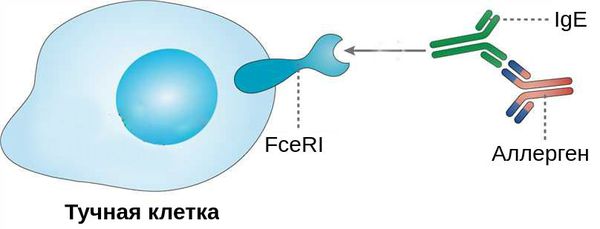
Выделяют две фазы аллергической реакции: раннюю и позднюю. Во время ранней фазы тучные клетки высвобождают медиаторы воспаления (гистамин, триптазу, простагландины и лейкотриены) спустя несколько секунд или минут после контакта аллергена со специфическими IgE. Молекулы этих медиаторов вызывают острые воспалительные симптомы, такие как покраснение, отёк и зуд глаз. Во время поздней фазы другие клетки иммунной системы (эозинофилы, базофилы, Т-клетки, нейтрофилы и макрофаги) проникают и скапливаются в поражённой ткани примерно 6-72 часа после воздействия аллергена. Тучные клетки и вырабатываемые ими молекулы являются мишенями при лечении возникшего воспаления.
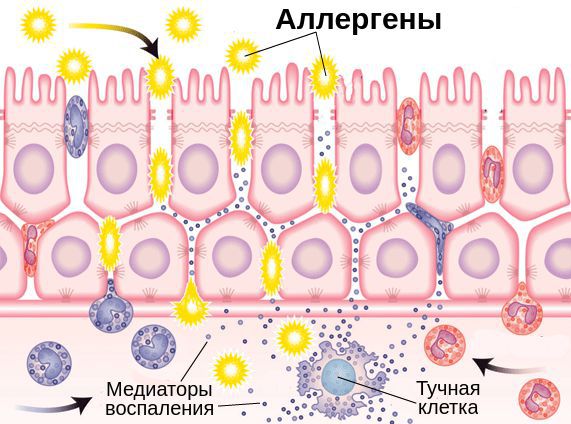
Помимо Fc-рецепторов на поверхности клеток иммунной системы есть неактивные Fcy-рецепторы, которые прикреплены к иммунным клеткам с помощью связывающих молекул — лиганд. Эти молекулы являются мощными хемоаттрактантами тучных клеток, т. е. заставляют их передвигаться в сторону очага воспаления.
Также стало известно, что в развитии аллергической болезни глаз участвуют дендритные клетки. Они играют ключевую роль в запуске Th2-клеток, которые отвечают за гуморальный иммунитет — защитные иммунные механизмы, расположенные в плазме крови. Активация Th2-клеток в свою очередь запускает каскад реакций, которые в конечном итоге приводят к кульминации аллергической реакции — отёку век и другим симптомам.
Классификация и стадии развития аллергического конъюнктивита
Как уже упоминалось, существует две формы заболевания:
- Круглогодичный аллергический конъюнктивит — симптомы беспокоят на протяжении всего года. Данная форма вызвана постоянным приёмом лекарств и воздействием на иммунную систему тех аллергенов, с которыми пациент контактирует постоянно, — бытовые, эпидермальные, грибковые, пищевые, профессиональные аллергены.
- Сезонный аллергический конъюнктивит — симптомы имеют чёткий сезонный характер, беспокоят обычно в весенне-летний период. Возникает под воздействием на иммунную систему пыльцы растений или грибковых аллергенов.
Отдельно выделяют весенний (атопический) кератоконъюнктивит. Он имеет те же симптомы, что и аллергический конъюнктивит, но помимо конъюнктивы в воспалительный процесс вовлекается ещё и роговица. Характерным отличием такой формы является бледность конъюнктивы и желтовато-белые точки в области края роговицы, которые можно обнаружить при проведении офтальмоскопии.
Течение каждой формы подразделяется на две стадии:
- стадия обострения;
- стадия ремиссии [4].
Также выделяют три степени тяжести заболевания:
- Лёгкая степень — невыраженные симптомы, которые не нарушают активность и сон пациента.
- Средняя степень — симптомы нарушают сон, мешают работе, учёбе, занятиям спортом, снижается качество жизни.
- Тяжёлая степень — нарушение качества жизни становится более выраженным, пациент не может полноценно работать, учиться, заниматься спортом.
Осложнения аллергического конъюнктивита
Чаще всего осложнения аллергического конъюнктивита возникают из-за того, что пациент не соблюдает режим лечения: накладывает повязку на глаза, носит контактные линзы во время обострения конъюнктивита, долгое время использует глюкокортикоиды (дексаметазон и гидрокортизон). Также появлению осложнений способствует недостаточный контроль тяжёлой формы заболевания.
Распространёнными осложнениями являются:
- сухость глаз;
- присоединение вторичной инфекции (вирусной, бактериальной, хламидийной), которая проникает в структуру глаза во время его трения и при ослаблении иммунитета конъюнктивы;
- кератит.
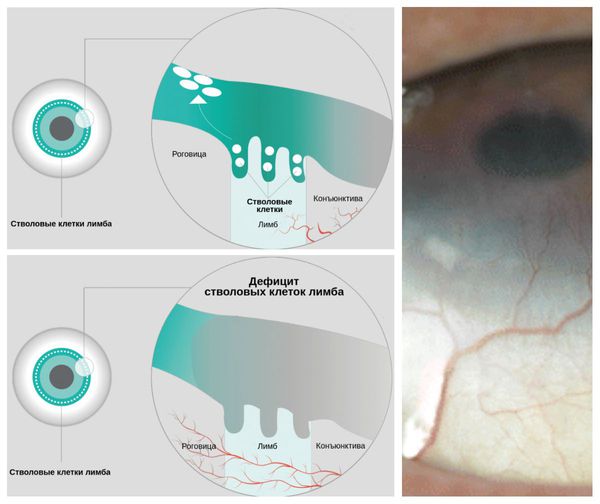
Длительно протекающее заболевание, трение глаз, а также неправильное лечение (использование глюкокортикоидов при вирусных конъюнктивитах; назначение каплей и мазей с антибиотиками и противогрибковыми компонентами при неосложнённых формах болезни) могут привести к угрожающим зрению проблемам, таким как дефицит лимбальных стволовых клеток (LSCD) и вторичному кератоконусу. Оба осложнения требуют своевременного хирургического лечения для предотвращения грозных зрительных нарушений [7].
LSCD — это состояние, при котором наблюдается дефицит стволовых клеток в лимбе — месте перехода склеры в роговицу. Вследствие этого дефицита эпителий роговицы теряет способность к обновлению и восстановлению, что в конечном итоге приводит к стойким дефектам эпителия роговицы или его разрушению. Так как лечение аллергического конъюнктивита включает использование глюкокортикостероидов, то у пациентов с LSCD может повыситься внутриглазное давление и развиться катаракта. У некоторых больных эти осложнения могут привести к необратимой потере зрения.
Диагностика аллергического конъюнктивита
Диагностика аллергического конъюнктивита основывается на сборе жалоб, истории болезни пациента (анамнеза), осмотре и проведении необходимых исследований. Зачастую уже на этапе сбора анамнеза заболевания врач может заподозрить причинный аллерген. Для его дальнейшей верификации проводится необходимый объём исследований, который будет зависеть от возраста пациента и стадии заболевания. В некоторых случаях может потребоваться консультация офтальмолога [2].
Неспецифические исследования — общий анализ крови, определение концентрации общего IgE — не всегда оказываются достоверными. Иногда при аллергическом конъюнктивите можно обнаружить увеличение числа эозинофилов (клеток иммунной системы, участвующих в развитии аллергических реакций) и увеличение концентрации общего IgE сыворотки крови. Но нормальные значения данных показателей не отрицают факт наличия аллергии.
Специфическое аллергологическое обследование включает в себя проведение кожных проб с аллергенами и/или определение аллерген-специфических IgE в сыворотке крови.
Кожные пробы проводит аллерголог-иммунолог или медсестра, владеющая специальными навыками. На кожу предплечья пациента наносят капли экстрактов аллергенов, затем стерильными скарификаторами повреждают эпидермис (верхний слой кожи) в области каждой капли. Через 15-20 мин врач оценивает результаты проб.
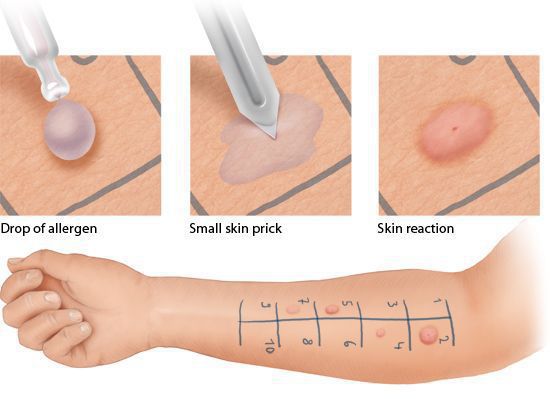
Кожные пробы имеют ряд ограничений и противопоказаний. Их нельзя проводить:
- детям младше двух лет;
- во время обострения аллергического конъюнктивита и других аллергических заболеваний;
- во время беременности;
- при приёме некоторых лекарств — антигистаминных (противоаллергических), трициклических антидепрессантов, топических стероидов, β-блокаторов и ингибиторов ангиотензин-конвертирующего энзима [3].
Альтернативным методом исследования является анализ венозной крови на определение специфических IgE к аллергенам. Данное исследование можно проводить пациентам в любом возрасте, в момент обострения или ремиссии заболевания, а также на фоне лечения противоаллергическими препаратами [5].
Лечение аллергического конъюнктивита
Лечение аллергического конъюнктивита в большинстве случаев проводится амбулаторно. Госпитализация в стационар может потребоваться при тяжёлом течении болезни или развитии осложнений.
В первую очередь необходимо минимизировать или полностью исключить контакт с причинным аллергеном: часто менять постельное бельё, отказаться от домашнего животного в квартире и др. При обострении аллергического конъюнктивита не следует носить контактные линзы, так как аллергены особенно хорошо оседают на их поверхности. Это может резко усилить симптомы и спровоцировать развитие осложнений.
Людям с сезонным аллергическим конъюнктивитом рекомендуется носить солнцезащитные очки в период цветения. Для удаления аллергена с поверхности глаз можно использовать препараты искусственной слезы.

При лёгких проявлениях конъюнктивита назначают препараты из группы стабилизаторов мембран тучных клеток (например, кромоглициевую кислоту), местные блокаторы Н1-рецепторов (азеластин, дифенгидрамин, олопатадин) или пероральные блокаторы H1-рецепторов (дезлоратадин, левоцетиризин, цетиризин, лоратадин).
Предпочтительно использовать антигистаминные препараты II поколения. От препаратов I поколения они отличаются тем, что:
- быстрее начинают действовать;
- обладают более продолжительным эффектом, что позволяет использовать их всего один раз в сутки;
- седативный эффект от их применения (нарушение координации, головокружение, вялость, снижение концентрации внимания) не развивается или выражен незначительно;
- в большинстве случаев не зависят от приёма пищи;
- не снижают терапевтический эффект при длительном применении.
При умеренных и выраженных симптомах конъюнктивита показана комбинация глазных противоаллергических капель с антигистаминными препаратами II поколения системного действия.
При тяжёлом течении болезни в первые 2-3 суток возможно парентеральное применение клемастина или хлоропирамина (минуя пищеварительный тракт), с последующим приёмом таблеток от аллергии. Возможно местное использование короткого курса глюкокортикоидов в форме капель, мазей или растворов (преднизолон, дексаметазон, гидрокортизон), но исключительно при отсутствии инфекционного компонента воспаления.
Во время аллергического конъюнктивита запрещено накладывать повязку на глаза: это замедляет эвакуацию отделяемого из конъюнктивальной полости и может привести к развитию кератита. При его появлении, а также присоединении вторичной инфекции и снижении зрения необходима консультация врача-офтальмолога.
В случаях вторичного инфицирования показано использование местных комбинированных лекарств с антибиотиком (например, бетаметазон + гентамицин, дексаметазон + гентамицин, дексаметазон + тобрамицин).
У пациентов с аллергическим риноконъюнктивитом эффективным методом устранения глазных симптомов является топические интраназальные стероиды. Это объясняется тем, что механизм развития признаков конъюнктивита предполагает участие назо-окулярного рефлекса, который формируется воспалением слизистой оболочки полости носа.
Основной метод лечения аллергического риноконъюнктивита, воздействующий на механизм развития болезни, — это аллерген-специфическая иммунотерапия (АСИТ). Она вырабатывает устойчивость иммунной системы к аллергенам. С этой целью по определённой схеме вводят дозы причинного аллергена, постепенно наращивая его концентрацию и дозу. АСИТ назначает и проводит исключительно аллерголог-иммунолог. Полный курс лечения может занять 3-5 лет. После его завершения наступает ремиссия, которая длится от 3-5 до 20 лет и более (в среднем 7-10 лет) [1][2][4].
Прогноз. Профилактика
Прогноз при аллергическом конъюнктивите, как правило, благоприятный. Всё зависит от индивидуальной чувствительности иммунной системы пациента, условий окружающей среды, своевременности диагностики и лечения. Если поздно диагностировать болезнь или провести неадекватное лечение, могут развиться более тяжёлые формы заболевания или осложнения.
При соблюдении рекомендаций, диеты (в случае необходимости), своевременном и адекватном лечении уменьшается выраженность симптомов конъюнктивита, снижается риск появления реакции на новые аллергены и возникновения других атопических заболеваний, сокращается количество принимаемых лекарств [2].
Профилактика аллергического конъюнктивита не отличается от профилактики других атопических заболеваний. Первичная профилактика направлена на подавление выработки IgE у детей, входящих в группу риска. Она включает в себя:
- устранение контакта с аллергенами во время беременности;
- отказ от активного и пассивного курения;
- естественное вскармливание (как минимум до 4-6 месяца жизни ребёнка);
- при наследственной отягощённости по аллергии у маленького ребёнка необходимо максимально уберечь его от респираторных аллергенов (животных, пыли, плесени);
- нормализация массы тела для детей с избыточным питанием.
Вторичная профилактика не допускает прогрессирование болезни, а также формирования новых видов атопических заболеваний. Она включает в себя своевременное лечение атопического дерматита у детей, что помогает предупредить формирование «атопического марша» — последовательной смены атопических заболеваний (например, переход атопического дерматита в аллергический ринит или риноконъюнктивит с последующим формированием бронхиальной астмы). Для этого требуется минимизировать или исключить контакты чувствительных пациентов с причинным аллергеном.
Третичная профилактика заключается в лечении сформировавшегося аллергического конъюнктивита. Она предполагает:
- полное устранение или максимальное ограничение контакта пациента с аллергеном;
- проведение терапии, направленной на устранение механизмов развития болезни [5].
Источник
Ринит и конъюнктивит
Аллергический ринит и конъюнктивит
Аллергический ринит и конъюнктивит – заболевания, связанные с воздействием аллергена на слизистую полости носа и конъюнктивы глаз, что приводит к заложенности носа, зуду, слезотечению и воспалению.
Поллиноз или “сенная лихорадка” – это тип аллергического ринита, который вызывается пыльцой. Другие формы риноконъюнктивита могут быть вызваны другими аллергенами, такими как клещи домашней пыли, споры плесневых грибов или шерсть животных.
У некоторых пациентов симптомы аллергического риноконъюнктивита возникают ежегодно и беспокоят в течение нескольких месяцев. Это связано с сезоном цветения определенных растений, деревьев или трав. У других людей аллергический “насморк” может возникать в течение всего года при аллергии на круглогодичные аллергены, такие как шерсть животных и клещи домашней пыли.
Симптомы аллергического риноконъюнктивита:
- приступы чихания,
- выделения из носа,
- зуд в носу,
- заложенность носа,
- гиперемия (покраснение век и конъюнктивы глаз),
- зуд в области глаз,
- слезотечение.
Симптомы при аллергическом рините обычно появляются сразу после контакта с аллергеном (через несколько минут). У многих людей симптомы выражены слабо и хорошо поддаются лечению, у других – симптомы могут быть тяжелыми и вызывают нарушение сна и дневной активности.
Причины заболевания
Аллергический ринит возникает в результате “неправильной” реакции иммунной системы на аллергены, как если бы они были потенциально вредоносными агентами. Иммунная система синтезирует антитела для борьбы с аллергенами. Антитела – это специальные белки, которые содержатся в нашей крови и в норме выделяются иммунной системой для борьбы с вирусами и инфекцией, которая может навредить нам.
Аллергический ринит вызывается вдыханием мелких частиц аллергенов.
Основные аллергены, которые могут приводить к развитию аллергического ринита:
- Клещи домашней пыли – мелкие насекомые, которые питаются слущенным эпителием человеческой кожи. Они часто обитают в матрасах, коврах, мягких игрушках, подушках и кроватях. Аллергию вызывают не сами клещи, а химические вещества в их экскрементах.
- Пыльца деревьев и трав – аллергический риноконъюнктивит могут вызвать аллергены, содержащиеся в пыльце. Большинство деревьев обычно цветут весной (до начала июня), луговые травы в июне-июле, сорные – в июле-сентябре.
- Аллергены животных. Ринит и конъюнктивит обычно появляется не столько на шерсть животных, сколько на слущенный эпителий кожи, а также выделения животных (мочу и слюну). Чаще всего аллергию вызывают собаки и кошки, хотя у некоторых людей может возникать реакция на лошадей, овец, кроликов, хомяков и т.д.
- Профессиональный аллергический ринит. У некоторых пациентов ринит возникает из-за контакта с аллергенами, присутствующих на работе, например, на древесную пыль, муку или латекс.
Осложнения: отит, гайморит, евстахеит, трахеит, бронхит.
Диагностика
Важным шагом в лечении ринита является определение причинно-значимого аллергена(ов) и устранение/уменьшение контакта с ними (если возможно). Легкие формы эпизодического и сезонного аллергического ринита обычно хорошо поддаются лечению антигистаминными препаратами, применяемыми “по требованию” или в течение определенного промежутка времени. В более тяжелых случаях может потребоваться лечение кортикостероидным спреем или его комбинацией с антигистаминными препаратами.
Для постановки предварительного диагноза аллергический ринита часто достаточно описания пациентом типичной клинической картины, а также наличия аллергии у родственников и других аллергических заболеваний у самого пациента. Необходимо выявить провоцирующие факторы, которые могут запускать реакцию, а также время и место возникновения симптомов.
- кожное прик-тестирование (тест уколом) – аллергены наносятся на внутреннюю поверхность предплечья, а затем место нанесения прокалывается скарификатором. На положительную реакцию и наличие аллергии указывает покраснение, отек, зуд в месте укола.
- лабораторная диагностика – измерение количества специфических иммуноглобулинов Е (IgE) против различных аллергенов в крови. При выявлении увеличенного уровня возможна аллергическая реакция на определенный аллерген.
Для лечения аллергического ринита применяется несколько различных видов терапии:
- антигистаминные препараты в виде таблеток и спреев в нос,
- кортикостероидные спреи,
- аллерген-специфическая иммунотерапия (АСИТ).
Поля отмеченные знаком * , обязательны для заполнения.
Аллергический ринит и конъюнктивит
Проявления конъюнктивита часто сопутствуют аллергическому риниту, однако сказать точно, у какого процента больных наблюдается сочетание ринита и конъюнктивита, сложно из-за того, что менее выраженные проявления последнего обычно отходят на второй план и выявляются только при активном расспросе и детальном осмотре.
В протоколах эпидемиологических исследований аллергического ринита и астмы, таких как ISAAC, обычно не делалось специального акцента на глазных симптомах аллергии, поэтому частота сочетания аллергического ринита и конъюнктивита, вероятно, недооценивается. И все же некоторые исследования подтверждают очень высокую распространенность такой ассоциации. Так, S. Bonini, обследовавший 239 больных с сезонным ринитом, вызванным аллергией к средиземноморскому растению Parietaria, выявил проявления конъюнктивита у 95,2% из них. В результате проведенного нами активного расспроса и анкетирования больных при исследовании эффективности антигистаминных препаратов все больные сезонным аллергическим ринитом отметили наличие зуда в глазах, причем 75% из них назвали этот симптом выраженным. Сложность изучения эпидемиологии аллергического ринита и конъюнктивита обусловлена еще и большим разнообразием его форм, как связанных с аллергией, так и вызванных другими причинами.
Классификация аллергического конъюнктивита обычно выделяет следующие формы:
- острый аллергический конъюнктивит характеризуется покраснением конъюнктивы и хемозом в сочетании со слезотечением и жжением в глазах, которые возникают при внезапном контакте с аллергенами (животные) или ирритантами (пары бензина);
- cезонный аллергический ринит и конъюнктивит — типичная реакция конъюнктивы на контакт с пыльцой растений у сенсибилизированного человека;
- круглогодичный аллергический ринит и конъюнктивит характеризуется аналогичными, но менее интенсивными и более продолжительными симптомами при контакте с домашней пылью;
- кератоконъюнктивит — тяжелое заболевание с вовлечением роговицы, характеризующееся гиперплазией конъюнктивы и наличием слизистого и слизисто-гнойного отделяемого;
- атопический конъюнктивит. При этой форме заболевания типичные проявления со стороны конъюнктивы сочетаются с экзематозным поражением век и кожи;
- конъюнктивит, связанный с ношением контактных линз. Считается, что эта форма конъюнктивита, возникающая при ношении жестких и мягких линз, имеет в основе своего патогенеза иммунологические (но не IgE-зависимые) механизмы.
В целом в основе патогенеза сезонного и круглогодичного аллергического конъюнктивита лежат те же механизмы, что и при аллергическом рините. После нанесения аллергена на конъюнктиву сенсибилизированного человека можно отметить развитие ранней, а затем поздней фазы аллергической реакции первого типа. Однако обычно при аллергическом риноконъюнктивите глазные симптомы выражены в меньшей степени, и для того чтобы они стали преобладающими, необходимы большие дозы аллергена или высокая степень сенсибилизации. Появление глазных симптомов при рините может быть вызвано не только непосредственной IgE-зависимой реакцией на аллерген, но и назоконъюнктивальным рефлексом. Возможно, этим объясняется тот факт, что симптомы конъюнктивита нередко быстро регрессируют при назначении одних только топических интраназальных препаратов.
Статьи по теме:
Статьи по теме:
Медицинский сайт Surgeryzone
Информация не является указанием для лечения. По всем вопросам обязательна консультация врача.
Статьи по теме:
Присоединяйтесь к нам в социальных сетях. Спасибо!
Аллергический насморк (ринит), аллергический конъюнктивит у детей, симптомы, причины, лечение
Аллергический насморк (правильнее аллергический ринит) — это аллергическое воспаление слизистой оболочки носа, сопровождающееся насморком, чиханием, заложенностью носа, зудом.
Это одно из самых распространенных и трудноизлечимых заболеваний. Как правило, аллергический конъюнктивит (аллергическое воспаление конъюнктивы глаз) — частый спутник аллергического ринита.
Чаще всего аллергический ринит начинается в возрасте 2—4 лет, однако, как правило, впервые родители обращаются с этой проблемой к аллергологу только тогда, когда ребенку исполнится 10—12 лет, то есть через 5—6 лет от начала заболевания. Почему так происходит? К сожалению, как родители, так и врачи мало обращают внимание на «какой-то там насморк» у ребенка и считают его в основном следствием простуды или вирусной инфекции. Между тем, родителей должен насторожить тот факт, что по статистике 40—50 % (по разным источникам) аллергических ринитов у детей заканчиваются бронхиальной астмой. Поэтому к «вечно текущему» носу ребенка нужно отнестись очень серьезно.
Аллергическая реакция (см. Аллергия) — это серия патологических процессов в организме на повторное попадание в него какого-либо вещества (аллергена). Аллергический ринит возникает при попадании аллергенов в глаза и носовые ходы чувствительного к аллергенам человека и иногда при попадании аллергенов с пищей. Как правило, аллергический ринит сопровождается аллергическим конъюнктивитом.
Наиболее часто встречающиеся аллергены:
- Пищевые аллергены (коровье молоко, молочные смеси, яйца, манная каша, цитрусовые, шоколад и др.).
- Медикаменты, вакцины.
- Пыль. Споры грибов, находящиеся в домашней пыли. Клещ домашней пыли.
- Шерсть домашних животных. Перо домашних птиц, корм для птиц. Рыбки, корм для рыбок. Тараканы.
- Дезодоранты и др. бытовая химия (особенно в виде аэрозолей).
- Пух и перо подушек и одеял.
- Ярко окрашенные современные игрушки.
- Пыльца растений. Такой аллергический ринит называют поллиноз (сезонный ринит, сенная лихорадка). Выделено несколько групп аллергенных растений. Наиболее высокой аллергенной активностью обладает пыльца амброзии, луговых и сорных трав, а пыльца хвойных деревьев крайне редко является причиной поллиноза.
Роль пищевой аллергии велика в развитии аллергического ринита у детей раннего и грудного возраста. У дошкольников и школьников чаще развивается аллергия на вещества, попадающие в организм при вдыхании (ингаляционная аллергия).
Факторы, предрасполагающие к развитию аллергического ринита:
- Наследственность. Наличие аллергических заболеваний у кого-либо из родственников.
- Частые респираторные заболевания (ОРЗ, ОРВИ).
- Затрудненное носовое дыхание (аденоиды, гипертрофия миндалин, искривление носовой перегородки и др.).
- Вакцинация.
- Злоупотребление каплями в нос и смазыванием носовой полости.
- Пассивное курение. В семьях, где родители курят, процент заболеваемости аллергическим ринитом выше в 2—4 раза. Также фактором риска является то, что мать во время беременности или кормления грудью курила или являлась пассивным курильщиком.
- Плохая экология: проживание в промышленных городах, где имеются промышленные выбросы и загрязнение воздуха выхлопными газами автомобилей.
- Плохие бытовые условия. Проживание в сыром, пыльном помещении.
- Профессия родителей (особенно матери), связанная с контактом с различными химическими веществами, потенциальными аллергенами. Например, химики, фармацевты, дегустаторы, рабочие на заводе по производству табачных и лакокрасочных, текстильных изделий и т. д.
- Для развития аллергического ринита имеют значение и такие факты, как проведение операций на полости носа во время цветения, и даже время рождения ребенка. Оказывается, дети, родившиеся в период цветения (в мае, например), в 4 раза чаще страдают аллергическим ринитом, чем дети, рожденные в другое время года.
Клинические проявления аллергического ринита
- Выделения из носа (ринорея). Обычно выделения жидкие, прозрачные, слизистые. Зуд в носоглотке и в носу, сопровождающийся чиханием. Заложенность носа. Снижение обоняния. Зуд, покраснение глаз и слезотечение (при сопутствующем аллергическом конъюнктивите).
- Типичен внешний вид больного: приподнятая верхняя губа, неправильный прикус, открытый рот, распухший красный нос, сухие губы, темные круги под глазами. Ребенок постоянно морщит нос («шмыгает носом»).
- Расстройства общего состояния: раздражительность, утомление, обидчивость, плохой сон, снижение успеваемости в школе, могут быть головные боли.
- У детей грудного возраста тоже может быть аллергический ринит. Он проявляется в основном в нарушении сосания из-за постоянной заложенности носа, желудочно-кишечными расстройствами, срыгивания-ми, коликами в животе, необъяснимыми подъемами температуры тела. Часто у таких детей имеются сопутствующие аллергические поражения кожи (диатез, атопический дерматит).
- Диагностика аллергического ринита
- Диагноз «аллергический ринит» устанавливается ЛОР-врачом или аллергологом на основании осмотра и опроса больного о характере его заболевания.
- Для подтверждения диагноза врач, с учетом возраста и состояния больного, обычно назначает:
- Анализ крови.
- Рентген пазух носа.
- Кожные аллергологические пробы. Для лечения необходимо выяснить, какой аллерген является причиной болезни. Для установления аллергена пробы обычно ставят с образцами пыльцы растений данного региона, а также с бытовыми аллергенами (домашняя пыль, шерсть животных и т. д.).
- Анализ крови на иммуноглобулин Е (IgE). Его наличие в крови говорит о том, что у больного есть аллергия.
- Анализ крови на аллергены.
- В отдельных случаях исследуют носовой секрет или ткань носа.
Лечение аллергического ринита
Лечение проводит врач-аллерголог или ЛОР-врач.
I. Ограничение контакта с аллергенами. Главный принцип лечения аллергического ринита и любых других аллергических заболеваний — избегать контакта с аллергеном. К сожалению, это не всегда возможно.
1. В случаях бытовой аллергии (аллергия на пыль, шерсть домашних животных и другие вещества, встречающиеся в быту) для профилактики используется частая влажная уборка помещения, устранение домашних животных или (в случае невозможности ограничения контакта) частое мытье животных, не реже раза в неделю.
Препарат «Милбиол» специально разработан для тех, кто страдает аллергией на домашнюю пыль. Это аэрозоль, которым обрабатывают постель, мягкую мебель, одеяла — те бытовые предметы, где накапливается пыль. Эффект «Милбиола» состоит в том, что он губительно действует на клещей домашней пыли, виновников аллергии. Обработку предметов проводят дважды с интервалом в 4—6 недель, а затем с регулярностью 1 раз в 8—12 месяцев.
2. В случае пищевой аллергии исключают продукты питания, вызывающие ее.
3. Все травы, злаковые, цветы, деревья цветут в свое время. Для лечения поллиноза важно знать время цветения растений-аллергенов, чтобы вовремя начать профилактические меры. Существуют специальные календари цветения ветроопыляемых растений. Обычно взять их можно у аллерголога.
В средней полосе России наиболее часто встречаются следующие варианты цветения растений:
Март — подснежник, ольха.
Апрель — лещина, береза, тополь, вяз, клен, ива.
Май — дуб, сирень, яблоня, одуванчик, хвойные, мятник.
Июнь — тимофеевка, овсяница.
Июль-август — полынь, гречишные, крапива, подорожник, шавель.
Следует учитывать, что в зависимости от метеорологических условий эти сроки могут сдвигаться на 7—10 дней.
При пыльцевой аллергии показан ряд профилактических мер:
- Наибольшая концентрация пыльцы в воздухе наблюдается рано утром и в сухие жаркие дни, а прошедший дождь «прибивает» пыльцу к земле, и ее аллергенные свойства н?


